Шершавое пятно на коже у ребенка 4 года


Появление красных шелушащихся пятен на коже у взрослых вызывает беспокойство и множество вопросов, но не менее загадочными и тревожными являются такие высыпания на теле у ребенка. Красные пятна у детей чаще всего появляются по четырем причинам: аллергия, инфекционные заболевания, паразитарные болезни и пеленочный дерматит.
Появление красных пятен на детском теле провоцирует мгновенную панику родителей. Но не при каждом случае необходима срочная медицинская помощь, так как есть неопасные пятна у ребенка:
- Укусы комаров и мошек.
- Потница и опрелость.
- Долгое пребывание в памперсе.
Серьезными причинами, требующими быстрого обращения к специалисту, являются крапивница, инфекции (скарлатина, ветряная оспа, краснуха), системные болезни крови и сосудов.
Если появляются красные пятна на языке, обратите внимание на температуру и аллергенность пищи. Не исключены стоматиты и повреждения слизистой.
Частые причины, симптомы и лечение пятен на языке:
- Дефицит витамина Д – помимо пятен на языке у ребенка возникает повышенная потливость, медленное закрытие родничка, беспокойный сон, задержка роста зубов. Лечение – витамин Д, частые прогулки, разнообразное питание.
- Дисбактериоз после антибиотикотерапии. Помимо пятен ребенка беспокоит нарушение стула. В этой ситуации помогут пробиотики и диетотерапия.
- Аллергическая реакция – выявление аллергена и исключение контакта с ним.
- Глоссит – воспалительная реакция инфекционной или неинфекционной природы, бывает при анемии, стоматите, кариесе, дисбактериозе.
- Синдром Кавасаки – аутоиммунная болезнь, сопровождается высокой температурой и сыпью по всему телу. Лечение иммуноглобулинами, антикоагулянтами и аспирином.
На фото: стоматит у ребенка

Когда высыпания локализуются на щеке у ребенка, наиболее распространенным поводом является аллергическая реакция.
Покраснение детских щек иногда свидетельствует о перегреве ребенка или повышении температуры тела. Если появляются именно пятна, возможными причинами могут быть:
- Аллергия – чаще на сладкое, цитрусовые, ягоды и так далее. Пятна при этом шелушатся и чешутся. Устранение аллергена приведет к их исчезновению.
- Инфекционная эритема – до высыпания у ребенка начинается насморк и кашель, болит голова, тошнота и рвота. Возможна госпитализация, применяются противоаллергические и жаропонижающие средства.
- Детская розеола – герпетическая инфекция, проявления схожи с эритемой. Проходит самостоятельно.
- Атопический дерматит (лечение дерматита мазями описано тут) – пятна и покраснения по всему телу, лечение может включать в себя прием гормональных и антигистаминных препаратов.
Возникновение пятен на ногах связано с инфекциями, дерматозами, опрелостями.
Основные причины высыпания на ногах у детей:
- Потница, часто встречается у детей до года. Важно не перегревать ребенка, обрабатывать пятна детским кремом с пантенолом.
- Дерматомикоз – это грибковое заражение, пятна мокнущие, трескаются, чешутся. При подтверждении диагноза используется противогрибковая мазь.
- Инфекционный мононуклеоз сопровождается мелкими высыпаниями и увеличением лимфоузлов. Комплексная терапия по назначению педиатра.
- Краснуха – мелкие пятна в основном в местах сгиба рук и ног, на спине. Проходит заболевание самостоятельно за неделю.
- Псевдотуберкулез – редко встречается, проявляется покраснением ступней, нарушением пищеварения и температурой. Лечится антибиотиками.
На фото: потница у ребенка

Высыпания на ладонях могут быть вызваны многими факторами:
- Чесоточный клещ – появление пятен часто начинается между пальцами рук, быстро распространяется по всему телу. Лечится бензилбензоатом.
- Болезнь Лане (эритроз) – сосудистая сыпь на кистях и ступнях, наследственное заболевание. Не сопровождается зудом или жжением, специфического лечения нет. Для устранения покраснения могут использоваться гормональные мази.
- Контактный дерматит – при соприкосновении с высокоаллергичным веществом. Используются антигистаминные препараты.
- Укусы насекомых – могут быть на любой части тела. В этом случае поможет мазь фенистил или другие антигистаминные средства.
На фото: контактный дерматит

Почему появляются пятна на руках и что с ними делать:
- Аллергическая реакция – сыпь без других системных проявлений, без температуры, тошноты и так далее. Выявление аллергена совместно с аллергологом и антигистаминная терапия.
- Ветряная оспа – сыпь постепенно распространяется по всему телу. При тяжелом течении может быть назначен ацикловир, для снижения температуры – парацетамол.
- Если покраснели и шелушатся локти – возможно причина в дефиците йода или недостаточной работе щитовидной железы. Лечение определяет эндокринолог после постановки точного диагноза.
- Псориаз – специфические пятна, приподнятые над поверхностью кожи, сильно шелушатся и трескаются. Возникают в любой части организма. Вылечить заболевание невозможно, но можно добиться долгой ремиссии, важно соблюдать диету.
При псориазе важно соблюдать диету с ограничением острого, жареного, копченого, желательно вести пищевой дневник, поскольку у одних отмечается обострение на фоне меда, у других – на фоне цитрусов и т.д. Не стоит увлекаться гормональными средствами, они сушат кожу, ведут к стягиванию и шелушению. Не стоит забывать о витаминах группы В – они помогают восстанавливаться эпидермису.
Возникает агрессивная реакция организма на самого себя:
- Идиопатическая тромбоцитопеническая пурпура.
- Ювенильный ревматоидный артрит, болезнь Стилла.
- Склеродермия.
- Дерматомиозит.
- Системные васкулиты: геморрагический васкулит и узелковый периартериит.
Аллергические реакции могут наблюдаться у детей всех возрастов. Первый всплеск гиперчувствительности обычно появляется с полугода до года. Это связано с введением прикорма и аллергенных продуктов.
На фото: аллергия у ребенка

Но бывает, что красные пятна возникают у новорожденных малышей. Это объясняется внутриутробной сенсибилизацией организма. Если мама на последних сроках беременности сама перенесла аллергию или употребляла чрезмерное количество аллергенных продуктов, ребенок может родиться с красными пятнами на коже.
Также в течение первого месяца жизни аллергия у ребенка может возникнуть из-за несоблюдения кормящей мамой гипоаллергенной диеты или из-за неправильно подобранной смеси, если ребенок на искусственном вскармливании.
Следующий всплеск реакций гиперчувствительности обычно приходится на 3 года. Могут появляться красные пятна с ровной или шелушащейся поверхностью, иногда сопровождающиеся зудом. Локализация высыпаний наблюдается в самых различных местах, размеры могут варьироваться.
Большинство родителей именно с этого возраста разрешают детям употребление конфет и шоколада, которые являются мощнейшими аллергенами.
Выделяют заболевания с сыпью:
- Ветряная оспа вызывается вирусом герпеса. Страдают преимущественно дети дошкольного возраста. Проявляется высыпанием красными пузырьками, которые сильно чешутся. Крайне важно не расчесывать эти везикулы, особенно на лице, т.к. после сдирания покрышки на этом месте остаются небольшие шрамы.
- Краснуха. Это заболевание входит в календарь плановых прививок, поэтому сейчас встречается значительно реже, чем ранее. Но у непривитых детей краснуха характеризуется появлением мелких красных пятнышек, которые локализуются преимущественно на голове: лицо, шея, затылок – с последующим распространением на туловище и конечности. Появлению высыпаний предшествуют скудные катаральные симптомы: легкий кашель, скудное отделяемое из носа, признаки фарингита и конъюнктивита. Возможно увеличение шейных, околоушных, затылочных лимфоузлов.
- Корь также входит в число обязательных прививок. Если же ребенок не прошел плановую вакцинацию и заразился корью, то первый признак заболевания – резкое повышение температуры до 39-40◦С. Появляются конъюнктивит, светобоязнь, отек век, осиплость голоса, сухой кашель, насморк. Но главный симптом – это красные мелкие пятна на щеках, небе, которые на вторые сутки болезни сменяются появлением белых пятнышек с красной окантовкой. Затем высыпания распространяются по телу, сливаясь в единое яркое красное пятно.
- Скарлатина начинается остро с подъема температуры и симптомов интоксикации. На вторые сутки появляются красные пятна, способные за несколько часов покрыть все тело. Кожа при этом становится очень сухая. Главный симптом – скопление сыпи в виде полос в местах естественных сгибов: локтевые, паховые, подмышечные складки. Во рту сыпь устилает язык, миндалины и глотку, из-за чего стенки зева становятся ярко алыми, пылающими. На лице сыпь локализуется преимущественно на щеках, а носогубный треугольник остается бледным. На 3-5 сутки элементы сыпи начинают шелушиться.
- Детская розеола. Заболевание начинается остро с бессимптомного повышения температуры. На 3-5 сутки температура проходит, а на 6 день появляется розеолезная сыпь на лице, груди и животе с последующим распространением по всему телу. Болеют преимущественно дети до 2 лет.
На фото: детская розеола

Заболевание вызывается самкой клеща, которая проникает под эпидермис, прокладывая ход для откладывания яиц. На месте ее входа и выхода появляются красные пятна, которые соединяются между собой возвышающимися кожными валиками грязно-серого цвета.
Сыпь начинается между пальцами рук, с переходом на тыльную поверхность ладоней, сгибательную поверхность запястья и предплечья.
Это заболевание может дебютировать в любом возрасте. Конкретная причина болезни не выявлена, предрасполагающими факторами является наследственность, стрессы, нехватка витаминов, инфекции.
У детей в местах частого трения появляются покраснения – это первый симптом. Отличием от всех болезней, сопровождающихся красными пятнами, является шелушение и потрескивание, сильный зуд. При тяжелом течении увеличиваются лимфатические узлы, кожа отекает.
Совет врача
Не спешите давать детям шоколад, экзотические фрукты, майонез, кетчуп, сосиски, колбасы, морепродукты, а также любые, несвойственные вашему региону проживания продукты. Обязательно смотрите на упаковку – йогурты, творожки, соки и прочие продукты имеют маркировку, где указано, с какого возраста их можно давать детям. У малышей, склонных к аллергии, лучше подождать до 5-6 лет. Ребенок ничего не потеряет, его рацион и так разнообразен. Аллергия развивается быстро, а бороться с ней можно много лет.
Для устранения пятен используются следующие мази: салициловая, стероидная, гепариновая, папавериновая. Для приема внутрь врач может назначить седативные препараты, антигистаминные, глюконат кальция и так далее.
На фото: детский псориаз

Это сосудистое заболевание, причина которого до сих пор не ясна, не исключается инфекционная этиология. Поражаются мелкие и крупные сосуды.
Проявляется повышением температуры, высыпаниями в виде волдырей и сыпи, конъюнктивитом, тахикардией. Болезнь опасна кардиологическими и сосудистыми осложнениями.
Для лечения применяются аспирин и иммуноглобулины, антибиотики не эффективны.
Это воспаление кожи, вызванное взаимодействием физических, химических, механических факторов и присоединением микробов. Заболевание возникает у грудничков и связано с неправильным использованием подгузников, пеленок и несоблюдением мер личной гигиены.
К основным причинам относятся:
- Несвоевременная смена подгузников. Чрезмерно наполненный подгузник плохо впитывает мочу ребенка, в результате чего ее компоненты оказывают раздражающее действие на нежную кожу малыша. Такой же эффект наблюдается, если ребенку не сменить подгузник после акта дефекации.
- Неправильно подобранный подгузник. Очень важно покупать ребенку одноразовые средства гигиены строго по размеру, т.к. из больших моча будет вытекать, не успев впитаться. В результате кожа ребенка снова будет подвержена контакту с мочой. А маленькие подгузники передавливают паховые сосуды, нарушая кровоснабжение в этой области.
Очень важно обращать внимание на толщину подгузника и его способность пропускать воздух. Чем толще его структура, тем меньше доступа воздуха к коже промежности, а, значит, усиление влажности и повышение температуры в этой области. В таких условиях существует риск присоединения инфекции.
К системным заболеваниям, которые встречаются преимущественно у детей относят:
- Идиопатическую тромбоцитопеническую пурпуру. Заболевание характеризуется появлением красных пятен – результат кровоизлияний под кожу. Типичное место локализации – это нижние конечности: ступни, задняя поверхность голени и слизистая полости рта. Также для этого заболевания характерны частые и длительные кровотечения: из носа, десен, реже проявляется кишечными кровотечениями.
- Болезнь Стилла, как разновидность ювенильного ревматоидного артрита, начинается остро с подъема температуры и появления розовых и красных пятен, расположенных на животе, груди и конечностях. Пятна не имеют субъективных ощущений и при надавливании исчезают. Их количество увеличивается и приобретает более яркий оттенок при подъеме температуры и обострении заболевания.
- Геморрагичесий васкулит проявляется петехиальной симметричной сыпью на стопах и нижней части голени. Высыпания усиливаются к концу дня, если ребенок длительное время пребывал в вертикальном положении.
- Узелковый полиартериит характерен появлением древовидного ливедо, по ходу которого имеются болезненные узелки. Также могут наблюдаться петехиальные высыпания, папулы.

Гемангиома – доброкачественная опухоль, которая возникает у ребенка как в первые недели жизни, так и в любое другое время. Активно растет либо или застывает. У детей первого года жизни бывает инволюция (обратное развитие).
Опасность гемангиомы в том, что в ней могут скапливаться тромбоциты, а это приводит к их снижению в крови. В результате повышается риск кровотечения. Также возможно занесение инфекции при повреждении опухоли.
Прежде чем начинать лечение красных пятен различными средствами, необходимо обязательно показать ребенка дерматологу. А использование любых красящих лекарственных средств может смазать клиническую картину и сбить врача с правильного диагноза. Правильно определить причину появления красных пятен на коже у ребенка сможет только врач при личном осмотре.
Данная статья проверена действующим квалифицированным врачом Виктория Дружикина и может считаться достоверным источником информации для пользователей сайта.
Оцените, насколько была полезна статья
Проголосовало 3 человека,
средняя оценка 5
Остались вопросы?
Задайте вопрос врачу и получите консультацию аллерголог-иммунолога, консультацию педиатра в режиме онлайн по волнующей Вас проблеме в бесплатном или платном режиме.
На нашем сайте СпросиВрача работают и ждут Ваших вопросов более 2000 опытных врачей, которые ежедневно помогают пользователям решить их проблемы со здоровьем. Будьте здоровы!
Источник
Что такое атопический дерматит? Как распознать заболевание и вернуть коже комфорт на длительное время?
Что такое атопический дерматит
Атопический дерматит – это хроническое заболевание кожи, которое характеризуется рецидивирующим течением. Малышей с атопическим дерматитом беспокоят зуд и сухость кожных покровов. Очаги воспаления могут располагаться по всему телу, но особенно “любят” детские щечки и складочки, а также зону под подгузником.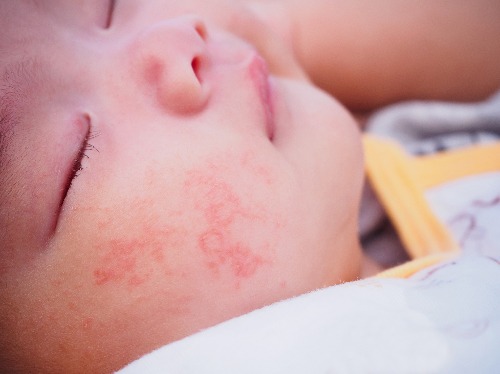
Статистика отмечает, что атопический дерматит встречается у каждого пятого малыша [1]. Чем он опасен? Отсутствие лечения может привести к развитию тяжелых форм атопического дерматита, распространению воспаления и атопическому маршу. При этом состоянии болезнь начинает “маршировать” по организму ребенка, провоцируя появление или обостряя сопутствующие заболевания. В 20-43% случаев возможно развитие бронхиальной астмы, вдвое чаще – аллергического ринита или экземы [2].
Кроме того, нарушение гидролипидного барьера, возникающее при атопическом дерматите у детей, может стать причиной присоединения вторичной инфекции.
К сожалению, атопический дерматит невозможно “перерасти”.
Симптомы атопического дерматита у детей
Согласно последним исследованиям [3] у 45% малышей атопический дерматит дебютирует в возрасте от двух до шести месяцев. У 60% пациентов в течение первого года жизни.
При атопическом дерматите у детей клинические симптомы и локализация воспалений во многом зависят от возраста. Выделяют младенческую (до полутора лет), детскую (от полутора лет до полового созревания) и взрослую фазы. Общими для всех фаз являются следующие симптомы:
- Выраженная сухость кожных покровов (ксероз), с которой не справляется обычный детский крем
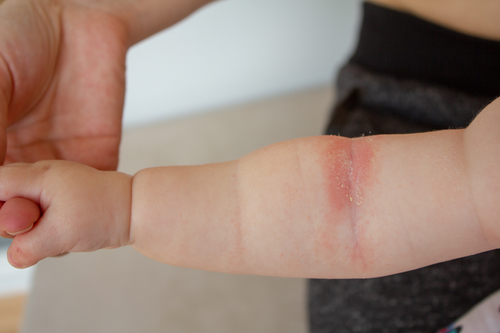 .
. - Покраснения и воспаления на коже (особенно симметричные).
- Зуд, доставляющий ребенку сильный дискомфорт.
- Рецидивирующее течение (чередование периодов ремиссий и обострений). При этом в холодное время года чаще наблюдается ухудшение, а в теплое – улучшение состояния.
По характеру течения различают острую и хроническую стадии атопического дерматита, которые выражены разными признаками (симптомами):
● Острая стадия. На коже малыша могут появиться шершавые красные пятна (эритема), узелковые высыпания (папулы), припухлости, а также корочки (в том числе с мокнутием).
● Хроническая стадия. Сопровождается лихенизацией (утолщением кожи), трещинками на подошвах и ладонях, расчесами, усилением пигментации кожи век.
Причины атопического дерматита у детей
Атопический дерматит можно считать наследственным заболеванием, потому что важнейшую роль в его возникновении играет генетический фактор [3]:
- У 80% малышей он проявляется, если оба родителя болеют или болели атопическим дерматитом.
- У более 50% детей – если болел хотя бы один из родителей, особенно мама (это увеличивает риск передачи заболевания “по наследству” в два раза).
Спровоцировать атопический дерматит у малыша могут и некоторые дородовые факторы: например, неправильное питание будущей мамы, контакт с токсичными веществами, перенесенные во время беременности инфекции, а также вредные привычки и стрессы.
Кроме того, атопический дерматит чаще развивается у малышей, которые перенесли кислородное голодание во время родов, родились недоношенными и находились на искусственном вскармливании (перинатальные факторы).
Диагностика атопического дерматита у детей
Долгое время считалось, что атопический дерматит у детей – это преимущественно аллергическое заболевание. Однако в настоящее время доказано, что это, в первую очередь, заболевание с нарушением функции эпидермиса! А пищевая аллергия выявляется лишь у 30-40% детей с атопическим дерматитом.
На проявление признаков атопического дерматита почти всегда влияют определенные триггеры внешней среды. Это могут быть хлорированная или “жесткая” вода, мыло, контакт с аллергеном, неблагоприятный климат и даже стресс. Еще один распространенный триггер – бактерии, которые проникают в кожу через поврежденный эпидермальный барьер.
Поставить диагноз “атопический дерматит у детей” может только врач (педиатр, дерматолог, аллерголог)! Он учитывает наличие внешних признаков заболевания и зуда, а также наследственный фактор. Для проведения диагностики детям могут быть назначены лабораторные исследования. Например:
- Общий развернутый (клинический) анализ крови.
- Биохимический общетерапевтический анализ крови.
- Общий (клинический) анализ мочи.
- Исследование уровня общего иммуноглобулина E в крови.
- Кожное тестирование с аллергенами.
- Биопсия кожных покровов.
Лечение атопического дерматита у детей
В современной медицине выделяют три степени тяжести атопического дерматита у детей:
- Легкая. Ребенок хорошо реагирует на лечение, ремиссия может длиться более 10 месяцев, зуд незначительный, покраснения небольшие. Обострения происходят не чаще двух раз в год.
- Среднетяжелая. Обострения случаются 3-4 раза в год, а периоды ремиссий сокращаются до 2-3 месяцев. Терапия дает менее выраженные результаты, покраснения “упорно” возвращаются.
- Тяжелая. Длительные обострения прерываются короткими периодами ремиссий – до полутора месяцев. Лечение помогает слабо или на краткий срок, на поведение малыша сильно влияет зуд [4].
 На всех стадиях атопического дерматита педиатры и дерматологи рекомендуют эмоленты – косметические средства по уходу за кожей. Они увлажняют кожу и способствуют восстановлению уровня липидов – важнейших структурных компонентов. В периоды обострений эмоленты можно наносить часто и обильно.
На всех стадиях атопического дерматита педиатры и дерматологи рекомендуют эмоленты – косметические средства по уходу за кожей. Они увлажняют кожу и способствуют восстановлению уровня липидов – важнейших структурных компонентов. В периоды обострений эмоленты можно наносить часто и обильно.
Обращайте внимание на состав, желательно, чтобы эмоленты не вызывали привыкания. Их главные задачи – помочь коже вырабатывать собственные липиды, обеспечивая эффективное увлажнение и смягчение. Кроме того, постоянное применение эмолентов продлевает периоды ремиссий и облегчает симптоматику атопического дерматита.
Вернуть коже комфорт на длительное время поможет линия косметических средств Mustela Stelatopia!
Эмоленты Stelatopia эффективны на всех стадиях атопического дерматита, в т.ч. при его первых признаках – повышенной сухости кожи.
Проведенные исследования подтвердили, что применение Крема-эмолента “Stelatopia” позволяет снизить вероятность развития атопического дерматита на 51%! [6]
Лечение (применение гормональных препаратов) при атопическом дерматите у детей может назначать только врач с учетом возраста, симптоматики, сопутствующих заболеваний и результатов анализов. Самолечение может быть опасно!
- Для наружной терапии при средней и тяжелой степенях атопического дерматита применяют топические глюкокортикостероиды, топические ингибиторы кальциневрина и другие.
- При легкой степени заболевания применение Крема-эмолента “Stelatopia” уменьшает выраженность воспаления через 32 часа, благодаря наличию в составе дистиллята масла подсолнечника [5].
- В системной терапии применяют препараты дупилумаб, циклоспорин, глюкокортикостероиды и другие перорально или в инъекционных формах.
- Для облегчения зуда – клемастин, хифенадин, цетиризин, хлоропирамин, левоцетиризин и другие. Применение Крема-эмолента “Stelatopia”, как косметического средства по уходу за кожей, уменьшает выраженность зуда в 80% случаев [7].
- Физиотерапевтическое лечение может включать фототерапию. Иногда при лечении атопического дерматита могут быть назначены диетотерапия, акупунктура, плазмаферез и некоторые другие методы.
Профилактика атопического дерматита у детей
При атопическом дерматите различают первичные, вторичные и третичные профилактические меры.
1. Первичная профилактика
направлена на предупреждение возникновения атопического дерматита у малышей.
Рекомендуется:
- Будущим мамам со склонностью к аллергическим реакциям исключить из рациона продукты-аллергены.
- Введение прикорма малышам начинать с четырехмесячного возраста.
- Беременным и новорожденным из групп риска принимать пробиотики, содержащие лактобактерии.
- По возможности практиковать грудное вскармливание.
- Исключить воздействие табачного дыма на малыша.
- Поддерживать уровень влажности и регулярно проветривать детскую комнату.
2. Вторичная профилактика
направлена на устранение факторов риска, которые при определенных условиях (стресс, ослабление иммунитета и т.п.) могут привести к возникновению, обострению и рецидиву атопического дерматита.
Рекомендуются:
- Регулярные консультации специалистов.
- Поддержания уровня информированности о новых исследованиях и препаратах в области лечения атопического дерматита.
3.Третичная профилактика
– это комплекс мероприятий, направленных на предотвращение обострений или развития осложнений атопического дерматита.
Рекомендуется:
- Исключить контакт малыша с провоцирующими факторами: мылом (оно сушит кожу), одеждой из грубых или синтетических тканей, некачественной косметикой и т.п.
- Ухаживать за кожей ребенка и наносить эмоленты на регулярной основе, в том числе, в периоды ремиссий.
- Ежедневно купать малыша с использованием косметических моющих средств для атопичной кожи.
[1] Isaac Steering Committee. (1998). Worldwide variation in prevalence of symptoms of asthma. The Lancet, 351, 1225-1235.(Международный комитет по исследованию астмы и аллергии в период детского возраста 1998. Мировые различия в распространенности симптомов астмы. Журнал Ланцет, 351, 1225-1235).
[2] Studies Watson W., 2011, Larsen F. S., 2002, Draaisma E., 2015, ISAAC Steering Committee, 1998. (Исследования Ватсон В., 2011, Ларсен Ф.С., 2002, Драисма Е., 2015 Международный комитет по исследованию астмы и аллергии в период детского возраста, 1998).
[3] Клинические рекомендации. Атопический дерматит, 2020.
[4] Атопический дерматит: рекомендации для практических врачей. Российский согласительный национальный документ по атопическому дерматиту. Под ред. P.M. Хаитова, А.А. Кубановой. М.: Фармакус Принт, 2002. 192 с.
[5] ODT and inflammation June 2010
[6] Scientific dossier «Atopic-prone skin: latest discoveries»
[7] Тест репорт Крем-эмолент “Stelatopia”, самостоятельная оценка пользователями
Источник
