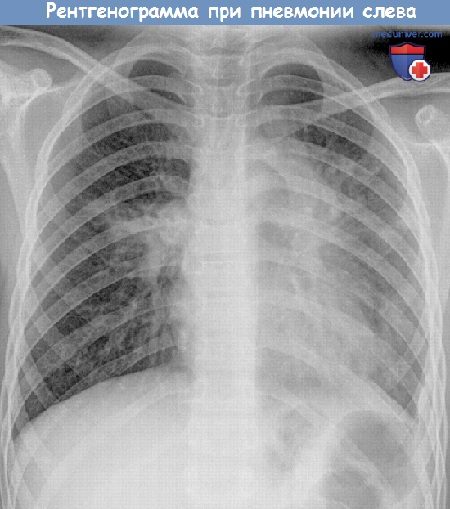
Вода в легком у ребенка 1 год

Плеврит у детей
Многие имеют весьма смутное представление о плеврите и считают, что это заболевание могут допустить только очень невнимательные родители, которые неделями не обращаются за медицинской помощью и не лечат больного ребенка. К сожалению, это не так. В моей практике встречались совершенно неожиданные ситуации, в которых спасти ребенка помогли только своевременная реакция родителей и мой клинический опыт.
Что же такое плеврит
Это воспаление плевры — тонкой оболочки, покрывающей легкие. Между легкими и пленкой имеется плевральная полость, в которой при воспалении скапливается жидкость. Причин плеврита может быть множество, начиная от травм, заканчивая туберкулезом и злокачественными новообразованиями, но если говорить о педиатрической практике, то обычно плеврит развивается на фоне вирусных инфекций или запущенной пневмонии. Если во втором случае обычно виноваты родители, которые отказываются от госпитализации, не лечат ребенка с воспалением легких, то в первом случае все может протекать молниеносно и непредсказуемо. Поделюсь с вами реальным клиническим случаем из своей практики.
Плеврит за 2 дня
Суббота, телефонный звонок. Мамочка с моего участка просит приехать посмотреть ребенка возрастом 4 года. Еще утром девочка была здорова и собиралась в театр на детское представление, но в обед резко подскочила температура. Кашля, насморка нет, аппетит сохранен, ребенок чувствует себя удовлетворительно.
Приезжаю на вызов. По клинике банальная ОРВИ. Горло красное, затруднено носовое дыхание, температура 38,5, в легких немного жесткое дыхание, хрипов нет. Ребенок, несмотря на температуру, играет, с удовольствием кушает и пьет компот. Я назначила стандартное для данной ситуации лечение (противовирусные средства, антисептик для горла, промывание носа солевыми растворами) и уехала домой.
В понедельник вечером снова раздается звонок от этой же мамочки. Она говорит, что температура не падает, но ее смущает не это. Ребенок стал очень вялым, начал подкашливать. Прыгаю в машину и еду снова смотреть ребенка. Малышка лежит на кровати, лицо бледное, с каким-то серым оттенком, взгляд потухший и безучастный. Обычно этот ребенок никогда не сидит на месте, поэтому сразу видно, что что-то пошло не так. Температура около 39 градусов. Слушаю легкие, дыхание жесткое, хрипов нет, но в одном участке площадью буквально 3-4 квадратных сантиметра дыхание практически не прослушивается. Может показалось? Переслушала еще несколько раз в разных положениях, попросила малышку покашлять, нет, не показалось.
Пишу направление на рентгенограмму. Родители быстро собирают вещи, хватают малышку, прыгают в машину и едут через весь город в областную больницу. Это единственное место, где можно сделать снимок в 10 часов вечера. Где-то через час мать девочки мне перезвонила и сообщила, что ребенок госпитализирован с плевритом. Девочке откачали жидкость из плевральной полости, назначили сильный антибиотик.
Хорошо, что все хорошо заканчивается
К счастью, малышка быстро выздоровела, осложнений никаких не было. Диагноз было поставлен вовремя, пока заболевание не успело распространиться на всю площадь плевры. Если бы родители тянули время до утра, велик риск того, что ребенок попал бы в реанимацию с тяжелой дыхательной недостаточностью. Чем бы в таком случае закончилось заболевание — не известно.
Что я хочу сказать, в детском возрасте заболевания могут развиваться очень быстро, буквально за несколько часов. Поэтому внимательно наблюдайте за состоянием ребенка и не теряйте драгоценное время. Если вы видите резкое ухудшение, бегите к врачу в любое время суток, если вас направили на госпитализацию, не отказывайтесь. Помните, врачи могут помочь только в случае, если к ним обратились вовремя. Если заболевание запущено и в больницу поступил ребенок в очень тяжелом состоянии, то шансы на его спасение стремительно падают независимо от стараний и профессионализма докторов.
Источник
Среди распространенных критических заболеваний крайне опасным считается отек легких у детей. Если признаки и симптомы болезни обнаружены, неотложная медицинская помощь станет единственным верным решением. И чем скорее она придет, тем лучше! Отек легких – тяжелое патологическое состояние, причины которого в накоплении в легких жидкости, она не позволяет ребенку свободно дышать. В дальнейшем развивается гипоксия (снижение кислорода в крови). Как следствие, появляется синюшность кожи и возникает тяжелое удушье, что приводит без срочной помощи к непоправимым последствиям для жизни ребенка.
Причины отека
У детей отек легких не возникает как самостоятельное заболевание, а является следствием тяжелых продолжительных соматических или инфекционных болезней. Причины отека легких:
- Заболевания сердца и сосудов (тяжелая аритмия, порок сердца) – нарушение сердечного ритма, как следствие, застой в кровеносных артериях, повышение давления в сосудах легких;
- Образование тромбов в легочной артерии (тромбоэмболия) – признаки затруднения проходимости крови по легочной артерии, что вызывает повышение артериального давления; жидкая часть плазмы нарушает внеклеточное пространство, заполняя легкие;
- Заболевание печени и почек (гепатиты разных видов и почечная недостаточность);
- Отравление парами химических веществ, общая интоксикация организма;
- Тяжелое течение пневмонии (воспаления легких) – заполнение легких токсическими веществами, образующимися из-за инфекции;
- Травмы грудной клетки, радиационное облучение легких, неконтролируемое введение жидкости внутривенно.
У новорожденного причины появления отека легких, как правило, отличаются от тех, которые характерны для начала заболевания у взрослых. У детей до годасимптомы болезни могут проявиться из-за водянки, с которой дети появляются на свет, что связано с преждевременными родами мамы. Анемия и перинатальная асфиксия также могут привести к возникновению отека легких у новорожденных детей.
Признаки и симптомы
Признаки болезни обычно проявляются ярко, распознать их просто. Ребенок начинает задыхаться, особенно, в положении лежа. Возникает боль в грудной клетке, из-за этого малыш ведет себя неспокойно, не кушает, плохо спит, плачет. Дыхание становится порывистым, клокочущим, пульс сначала учащается, а через некоторое время становится нитевидным. Кожа ребенка меняет цвет – бледнеет, потом синеет, покрывается потом.
Начинается кашель с ярко выраженными хрипами, может обильно выделяться розовая густая мокрота. Если возникли такие симптомы, ребенку срочно требуется помощь.
В некоторых случаях отек не развивается стремительно, иногда ему предшествует долгий сухой кашель, слабость и сонливость. Чаще симптомы заболевания проявляются ночью или после сна. К причинам критического развития заболевания медики относят резкое понижение концентрации белка в крови, а также сердечную недостаточность. Обычно у новорожденного к возникновению отека легких приводит комплекс факторов.
У детей до года отек легкого диагностируется не всегда по тем признакам, что и у взрослого. Педиатр может заподозрить заболевание, только лишь прослушивая влажные хрипы. Иногда у малышей заболевание развивается без выделения мокроты, что связано с низкой активностью сурфактанта (вещество, выстилающее легкое изнутри). У детей до года отек легких может проявляться легочным кровотечением. При первом подозрении на развитие болезни требуется неотложная медицинская помощь.
Неотложная помощь
До приезда скорой помощи нужно оказать первую помощь дома. Обеспечить доступ свежего воздуха, придать ребенку возвышенное положение; согреть ноги, дать подышать парами спирта (детям не более 30%). До приезда бригады постоянно следить за пульсом и дыханием.
Действия медицинской бригады направлены на уменьшение нагрузки на систему дыхания и кровообращения, стабилизацию давления и уменьшение пенообразования. Медиками оказывается неотложная помощь, производят следующие действия:
- Удаляют изо рта пену и слизь для восстановления дыхания, используя чистую марлю или тампон;
- Накладывают жгуты на верхнюю часть бедра (для детей не сильно затягивая) чтобы понизить приток крови к сердцу и стабилизировать кровообращение;
- Производят оксигенотерапию (вдыхание воздуха повышенной концентрации);
- Производят ингаляции кислорода через спирт для прекращения пенообразования; для детей старшего возраста применяют 96% спирт, для малышей – 40–70% его раствор. Ингаляцию делают в течение 20–40 минут с 15-минутными интервалами;
- Назначают – нитроглицерин (пол таблетки), внутривенно раствор лазикса (мочегонное) 0,1–0,2 мл/кг для снижения внутрисосудистого давления;
- Обязательно срочно транспортируют в лечебное учреждение.
Лечение
Лечение отека легких проводится только в больнице и включает комплекс мер, направленных, в первую очередь, на то, чтобы устранить причины, которые вызвали заболевание. Еще одним важным фактором, влияющим на скорейшее выздоровление, является снижение застоя в системе кровообращения. В комплексе нормализуют артериальное давление и дыхание.
Для этого назначают антигистаминные препараты, ацетилсалициловую кислоту, которая улучшает микроциркуляцию крови. Детям назначают антибиотики, чтобы уничтожить причины, вызвавшие заболевание. Часто это инфекция, которая купируется лекарственными средствами. Параллельно купируют болевой синдром, назначая анальгетики внутривенно, для маленьких пациентов терапия подбирается индивидуально.
Назначают препарат «Гепарин» внутривенно для улучшения свертываемости крови. Снимают бронхоспазм, для этого применяют препараты глюкокортикоиды, а также проводят инфузию (введение) замороженных клеток плазмы для восстановления необходимого количества белка в организме ребенка. В тяжелых случаях, когда лекарства не помогают, ребенка подключают к аппарату искусственной вентиляции легких.
Источник
Как определить, что у ребенка воспаление легких? Как правильно лечить пневмонию у детей?Воспаление лёгких – опасная болезнь, поэтому ее нужно уметь правильно лечить. Особенно это актуально по отношению к малышам, так как согласно статистике, каждый год во всем мире от пневмонии умирают 1,4 миллиона детей в возрасте до 5 лет. Несмотря на достижения современной медицины, воспаление легких по частоте смертельных исходов занимает первое место среди всех инфекционных заболеваний. Пневмония или воспаление легких – это инфекционное заболевание, при котором поражаются самые нижние отделы дыхательной системы и нарушается функция легкого. Именно поэтому основным показателем пневмонии является не кашель и насморк, а одышка, потому что альвео-лярные мешочки при воспалении легких наполняются жидкостью или гноем, что затрудняет газообмен и вентиляцию в легких. Частое и кряхтящее дыхание ребенка – серьезный повод для обращения к врачу, даже если насморка и кашля при этом у него нет. В норме частота дыхания у детей в спокойном расслабленном состоянии должно быть следующим: При воспалении легких эти показатели намного больше. Заболеть пневмонией ребенок может в любое время года, а не только зимой. Особенно опасна пневмония для малышей до 5 лет, иммунитет которых еще неокрепший, а организм их еще не умеет справляться с инфекцией.
Пневмония редко бывает самостоятельной болезнью, чаще всего она развивается на фоне бронхита, сильной простуды и заболеваний горла из-за загустевания и плохого отхождения мокроты, препятствующей вентиляции легких. Причиной развития воспаления в легких могут быть вирусы, бактерии и грибки. Встречаются и смешанные воспаления, например, вирусно-бактериальные. По степени развития болезни пневмония может быть односторонней и двусторонней. Двусторонняя пневмония наиболее опасная, именно она является основной причиной детской смертности. К сожалению, многие родители ошибочно принимают пневмонию ребенка за обычную простуду и ждут, когда вот-вот ему станет лучше. И только тогда, когда ребенок уже становится сосвсем слабым, а его температура не падает даже после приема жаропонижающих средств, вызывают скорую помощь. Важно: если у ребенка высокая температура, он жалуется на боль в груди при кашле и дыхании, у него одышка, то обязательно надо вызвать врача, чтобы исключить воспаление лёгких. Специфические симптомы, по которым можно заподозрить пневмонию у ребенка, следующие: Для диагностики пневмонии врач прослушивает дыхание ребенка стетоскопом, дает направление на сдачу анализа крови и прохождение рентгента грудной клетки. При пневмонии прослушиваются хрипы влажные и мелкопузырчатые, а при бронхите они сухие и свистящие. В последнее время для точной постановки диагноза “пневмония” терапевты используют результаты анализа крови на С реактивный белок. По результатам такого исследования можно определить, насколько сильно воспаление в легких. Если уровень С реактивного белка меньше 20 мг/л, то, скорее всего, у ребенка – бронхит, а воспаления в легких нет. Если же этот показатель приближается к 100 мг/л, то надо срочно сделать рентгеновский снимок, чтобы окончательно подтвердить диагноз “пневмония”.
Лечение пневмонии зависит от типа микроорганизма, который способствовал ее развитию. Вирусная пневмония, которая развивается на фоне ОРВИ, считается более легкой формы. Она не требует длительного лечения и обычно проходит вместе с вирусной инфекцией. Чего нельзя сказать о бактериальной пневмонии. Ее обязательно следует лечить антибиотиками. Они помогают не только бороться с инфекцией, но и снижают температуру. Поэтому в данном случае жаропонижающие средства врач может и не назначить. Многие родители спрашивают врачей: “А можно ли лечить пневмонию ребенка дома?”, так как не желают оставлять его одного в больнице. Биодоступность современных антибиотиков высокая, поэтому при легких формах пневмонии врач может разрешить лечить ребенка и дома, но отказываться от госпитализации, пренебрегая врачебных рекомендаций, при воспалении легких нельзя. Особенно если родители несвоевременно вызвали терапевта и пытались лечить ребенка сами, успев дать ему попробовать 2-3 вида антибиотика. В этом случае понятно, что таблетки ребенку уже не помогут, надо делать инъекции. Начатое на ранней стадии лечение воспаления легких помогает избежать тяжелых осложнений. Очень распространённая ошибка многих родителей – самостоятельно прекращать давать ребенку антибиотики. Полечились 3- 5 дней, температуры больше нет, и перестают давать лекарства, назначенные врачом. Этого делать ни в коем случае нельзя. Если врач назначил курс антибиотиков на 10 дней, значит, принимать их нужно именно столько времени, и ни днём меньше, даже если ребенок чувствует себя уже здоровым. Во время болезни ребенок отказывается от еды и не хочет пить. Это нормальное явление, указывающее на то, что организм “экономит” силы, чтобы бороться с недугом. Заставлять ребенка насильно кушать не нужно, а вот поить его водой надо часто и небольшими порциями. Она разжижает слизь в легких и выводит токсины из организма. Вместо воды можно ребенку дать настой шиповника, компот из сухофруктов и ягод, а также свежевыжатые соки, разбавленные водой 1:1. В период лечения пневмонии не нужно давать ребенку аптечные общеукрепляющие витаминные или иммуномодулирующие препараты. Они только увеличивают нагрузку на печень, которая во время болезни и так страдает. После окончания приема антибиотиков врач может назначить пробиотики, восстанавливающие микрофлору кишечника, сорбенты, чтобы ускорить очищение организма от токсинов и витаминное питание. В комнате, где лежит больной ребенок, должно быть чисто и свежо. Полезно там поставить увлажнитель воздуха, чтобы мокроты не пересыхали и не застаивались в легких, а ребенку было легче дышать. При правильном лечении пневмонии ребенок быстро восстанавливается. К нему возвращаются прежний аппетит, отличное самочувствие и хорошее настроение. Видео уроки техники аускультации легкихРекомендуем посмотреть другие видео ролики по пропедевтике Предлагаем ознакомиться со звуками аускультации легких:1. Везикулярное дыхание: 2. Бронхиальное дыхание: 3. Влажные хрипы: 3. Сухие хрипы: 4. Шум трения плевры: 5. Крепитация: 6. Жесткое дыхание: 7. Амфорическое дыхание: 8. Побочные дыхательные шумы: 9. Аускультация легких: – Вернуться в оглавление раздела “Пульмонология” Автор: Искандер Милевски Рекомендуем ознакомиться с тематичными статьями на нашем сайте:
|
Источник
В России воспаление легких фиксируют у 10 маленьких детей из 1000. Признаки пневмонии у ребенка зависят от возраста и разновидности заболевания. Наиболее подвержены такой патологии груднички и дети до 4 лет. Диагностировать воспаление легких у маленьких детей можно с помощью рентгеноскопии. После подтверждения медицинского заключения врач принимает решение о госпитализации больного и подбирает антибактериальную терапию. Длится заболевание в среднем 7-10 дней.
Виды детской пневмонии
В зависимости от локализации очагов воспаления пневмония может быть:
- долевой;
- сегментарной;
- правосторонней;
- левосторонней;
- двусторонней.
По форме выделяют внебольничные (домашние), госпитальные и врожденные воспаления легких. Реже всего встречается атипичная детская пневмония, вызванная микоплазмой. Отдельно классифицируется пневмония, характерная для больных с иммунодефицитными состояниями.
Наиболее часто встречаются следующие виды воспаления легких:
- очаговая бронхопневмония;
- долевая крупозная пневмония (пневмококковая);
- сегментарная (полисегментарная) бронхопневмония;
- интерстициальная острая.
При этом каждый из видов пневмонии может подразделяться на неосложненную и осложненную. Эта форма иногда влечет за собой более серьезные заболевания, такие как выпотной плеврит, деструкцию легких и т. д.
По продолжительности течения заболевания пневмония может быть:
- остро текущая (длительностью до 4 недель);
- затяжная (констатируется в том случае, когда воспалительный процесс в легких продолжается более 4-х недель).
Любая недолеченная пневмония, особенно у детей до 3 лет, становится хронической. Эта форма характеризуется необратимыми изменениями в бронхиальном дереве и постоянными рецидивами.
Виды детской пневмонии
Причины воспаления легких
Пневмония является осложнением таких заболеваний, как бронхит и бронхиальная астма, ларингит, фарингит, ангина, ОРВИ.
Воспаление легких могут вызывать:
- Вирусы (диагностируются примерно у половины пациентов). Это могут быть: палочка Афанасьева-Пфейффера, вирус ветрянки, грипп, герпес, аденовирус, цитомегаловирус.
- Бактерии. Чаще всего пневмонию провоцирует легионелла, эшерихии, клебсиелла, микоплазма.
- Грибки. Самая редкая и наиболее тяжелая форма, которая возникает вследствие неправильного лечения основного заболевания, например, после применения антибиотиков при вирусных инфекциях.
- Паразиты. Поражение легких вызывают аскариды, свиной цепень, легочный сосальщик.
У новорожденных пневмонию вызывают чаще всего стрептококки и стафилококки. Иногда причиной могут стать пневмококки и гемофильные палочки.
Врожденное воспаление легких проявляется в течение первых 72 часов жизни малыша. Заражение бактериями и хламидиями может произойти во время родов, тогда пневмония новорожденных проявляет себя с 6 по 14 день жизни ребенка.
Еще одна причина возникновения болезни – наличие внутриутробной инфекции на фоне неокрепшего иммунитета. Вирусы герпеса, цитомегаловирус также могут быть провокаторами заболевания. Иногда способствуют заболеванию врожденные пороки развития.
У детей старше года причиной возникновения пневмонии становятся:
- хронические инфекции;
- осложненные синуситы, аденоидиты, проблемы сердечно-сосудистой и центральной нервной систем;
- неправильное лечение ОРЗ и ОРВИ (в случае применения лекарств, подавляющих кашель).
Частое использование сосудосуживающих препаратов, или использование их при сильном отделяемом из носа может способствовать опусканию вируса в бронхи.
Несмотря на всеобщее заблуждение, крайне редко причиной развития воспаления легких становится сильное переохлаждение ребенка.
Симптомы пневмонии
Клиническая картина зависит от следующих факторов:
- формы;
- возбудителя;
- степени тяжести;
- возраста ребенка.
Основной симптом пневмонии – одышка. Может возникать глубокий приступообразный кашель. Возможно впадение грудной клетки. Если заболевание протекает в тяжелой форме, у ребенка могут быть приступы удушья во время или сразу после кашля. Дыхание у детей учащается, становится поверхностым, сделать глубокий вдох становится невозможно. Распознать пневмонию также можно по хрипам в легких.
Дополнительная симптоматика:
- Повышение температуры тела, отеки ног.
- Лицо, особенно губы, бледнеют или приобретают серый/синюшный оттенок. Как правило, это характерно для бактериальных пневмоний, и обусловлено спазмами кровеносных сосудов.
- Аппетит снижается или полностью пропадает. Ребенок может значительно терять в весе.
- Появляется вялость, раздражительность, повышенная утомляемость.
На видео знаменитый доктор рассказывает о симптомах пневмонии. Видео взято с канала “Доктор Комаровский”.
Признаки у детей первого года жизни
Пневмония у новорожденных и малышей первого года жизни проявляется общей вялостью и чрезмерной сонливостью. Ребенок отказывается от еды, много плачет, ведет себя беспокойно. Симптоматика нарастает постепенно. Как только мама малыша замечает подобные симптомы, нужно обратиться к педиатру, даже при нормальной температуре тела. Шансы выжить у маленьких пациентов, особенно у грудничков, зависят от своевременности оказания медицинской помощи. Воспаление легких у новорожденных, особенно внутриутробная пневмония, часто заканчиваются летально.
В зависимости от возраста ребенка признаками пневмонии являются:
- У месячного ребенка наблюдается дыхательная недостаточность, возникающая из-за недоразвитости иммунной системы малышей.
- У двухмесячного малыша для заболевания характерно множественное мелкое очаговое поражение легких.
- Когда болеют трехмесячные малыши, у них поражаются сразу два легких.
- У годовалого ребенка чаще развивается сегментарная пневмония, которая может вызывать большего всего осложнений.
Выявить наличие воспаления легких должен врач, подтверждается диагноз рентгеном и анализом крови. Понять о наличии заболевания помогает количество лейкоцитов, повышение которых является признаком развития воспаления легких у детей.
Первые сигналы
Первые признаки возникновения заболевания у малышей:
- нарушение поведения в сторону повышенной капризности;
- частый или жидкий стул;
- кашель приступообразный, усиливается во время плача, сопровождается рвотой, могут откашливаться желтые или зеленые сгустки.
- ребенок начинает часто срыгивать в периоды между кормлениями;
- сон нарушается – становится прерывистым, беспокойным.
Температура тела
Температура тела у малышей может оставаться без изменений или повышаться до субфибрильной – 37.1-37.5 градусов. Это связано со слабым иммунитетом и не поможет определить степень тяжести заболевания.
Дыхание малыша
Дыхание при пневмонии становится учащенным (более 30 вдохов в минуту), тяжелым, с западением в месте поражения легкого. Когда ребенок заболевает, начинает раздувает щеки или ноздри, втягивать губы и кивать в такт совершаемому вдоху. У детей до 3 месяцев может появиться пена в области рта и носа, что может сигнализировать о предстоящей остановке дыхания.
Цианоз носогубного треугольника
Для малышей первого года жизни характерно посинение в области носа и губ. Этот признак можно заметить во время кормления, когда ребенок напряжен. Цианоз может быть различим и в расслабленном состоянии, что свидетельствует о распространении бактерий и спазме сосудов.
Так выглядит цианоз носугубного треугольника у грудничка
Признаки у детей дошкольного возраста
Первым признаком пневмонии у детей 3-5 лет становится повышение температуры тела с 3 по 5 день заболевания ОРВИ.
Дополнительные симптомы:
- Интоксикация организма значительно усиливается, ребенок становится раздражительным.
- Отмечаются проблемы со сном – малыш ворочается, просыпается, беспокойно себя ведет, при этом выражены вялость и снижение аппетита.
- Еще одним признаком развития пневмонии является плохо поддающаяся снижению температура тела. Препараты, которые помогали до этого, перестают действовать.
- Отмечается боль за грудиной и повышенная потливость.
- Кашель появляется с 5 дня болезни или отсутствует.
- Иногда проявляются кожные высыпания и боль в мышцах.
- Возможно развитие тахикардии. Дыхание учащается – более 50 вдохов в минуту.
Признаки у школьников
У детей 7-12 лет симптоматика выражена следующим образом:
- дыхание тяжелое и жесткое, учащается до 60 раз в минуту;
- на фоне развития пневмонии в легких появляются мелкопузырчатые хрипы, прослушивается приглушенность тонов в месте воспаления;
- температура тела повышается до 39-40 градусов и держится 3 дня, как правило, без дальнейшего повышения;
- мокрота отходит плохо, ребенок мучается от сухого кашля;
- отмечается бледность или синева губ.
Сегментарная пневмония
Сегментарная пневмония поражает целые сегменты легких, вызывая их деформацию. Может развиваться в любом возрасте, наиболее подвержены заболеванию дети 3-7 лет. Для нее характерны выраженная интоксикация организма с повышением температуры тела выше 38,5 градусов. В процессе заболевания развивается дыхательная недостаточность. Сегментарную пневмонию лечат долго, как правило, в стационарных условиях. Кашель возникает редко. Восстановление легочных клеток растягивается на 2-3 месяца. Могут формироваться бронхоэктазы – увеличения отдельных участков.
Так выглядят на рентгене легкие ребенка при сегментарной пневмонии
Показания к госпитализации
Новорожденные и малыши до 3 лет обязательно лежат в стационаре. Детей старше 3 лет кладут в больницу, если заболевание протекает тяжело или осложняется другими хроническими болезнями. Решение о пребывании ребенка в больнице или дома принимает лечащий врач после оценки состояния больного малыша и результатов анализа.
Показаниями к госпитализации детей младшего и старшего школьного возраста являются поражения нескольких долей легкого, абсцесс или сепсис. Если давление понижается, ребенок падает в обморок или ощущает чрезмерную слабость, желательно его госпитализировать для постоянного наблюдения. Любое нарушение сознания есть повод для экстренной госпитализации. В любом возраста в стационар помещают детей с обструктивным синдромом или плевритом.
Лечение болезни
Принципы лечения пневмонии зависят от возбудителя заболевания. Вирусные пневмонии проходят самостоятельно в течение 7 дней и не требуют дополнительного лечения. Вылечить бактериальные можно только антибиотиками. Очень важно обеспечить достаточное количество жидкости, даже если ребенок отказывается пить самостоятельно.
Стандарты лечения детской пневмонии включают применение следующих лекарств:
- Кашель. Используются препараты разжижающие мокроту и облегчающие ее выведение. Применять можно в виде таблеток или сиропов, состав может быть химическим или натуральным. Хорошо зарекомендовали себя – Амброксол (с рождения), Бромгексин (от 3 лет).
- Температура. Жаропонижающие лекарства применяются, если температура тела выше 38,5 градусов. Наиболее популярные – Парацетамол (с рождения) и Нурофен (с рождения).
- Антибиотики. В первую очередь назначают пенициллинового ряда, но выбор зависит от формы пневмонии. Популярные – Амоксициллин (с рождения), Эритромицин (с 4 месяцев).
- Пробиотики – Линекс (с рождения), Бификол (с 6 месяцев).
При возникновении пневмонии на фоне ОРВИ, важно лечить насморк. При отеке слизистой обязательно использовать сосудосуживающие препараты – Отривин (с 6 лет), Називин (от 1 года). Промывать солевыми растворами – Аква Марис, Квик, Пшик, все они могут применяться с рождения.
При бронхообструкции назначают лечение Беродуалом или Эуфиллином. Препараты можно использовать с рождения под контролем врача.
Разновидности медикаментов при пневмонии, дозировка и способ приема указаны в таблице:
| Вид медикамента | Название препарата | Возраст | Дозировка | Способ приема |
| Разжижающие мокроту | Амброксол Бромгексин | с рождения от 3 лет | до 6 лет – 1/2 ч. л., до 12 лет – 1 ч. л., старше 12 лет – 2 ч. л. 3-6 лет – 2,5 мл, 6-10 лет – 5-10 мл, старше 10 лет – 10-20 мл | 2-3 раза в сутки, во время еды 3 раза в сутки |
| Жаропонижающие | Парацетамол Нурофен | с рождения с рождения | 15 мг на 1 кг 50 мл | 3-4 раза в сутки 3 раза в сутки |
| Антибиотики | Амоксициллин Эритромицин | с рождения с 4 месяцев | 20 мг на 1 кг 50 мг на 1 кг | разделить на 3 приема разделить на 4 приема |
| Пробиотики | Линекс Бификол | с рождения от 6 месяцев | до 7 лет – 1 саше, старше 7 лет – 2 саше до 12 месяцев – 1 доза, старше года – 5-10 доз | 1 раз в сутки через 3 часа после антибиотика 1 дозу растворить в 1 ч. л. воды, применять за 20-30 минут до еды |
| Сосудосуживающие | Отривин Називин | от 6 лет от 1 года | 1 впрыскивание до 6 лет – 0,025% – 1-2 капли, старше 6 лет – 0,5% – 1-2 капли | 3-4 раза в сутки 2-3 раза в сутки |
| Растворы для промывания | Аква Марис Квик | с рождения с рождения | 1-2 орошения 1-2 орошения | 3 раза в сутки 3 раза в сутки |
| При бронхоспазме | Беродуал Атровент | с рождения с рождения | 2 капли (0,1мг) на 1 кг на 1 дозу, не более 1,5 мг в сутки индивидуально | ингаляции через небулайзер внутривенно |
Основные правила лечения пневмонии дома
При диагностировании пневмонии рекомендуется больничный уход. Лечиться в домашних условиях можно с разрешения педиатра при условии соблюдения всех предписаний.
Наиболее важные рекомендации:
- Как только ребенок начал заболевать, температура в его комнате должна быть 18-19 градусов, поскольку прохладный воздух препятствует быстрому высыханию слизи в легких.
- Все сборники пыли и ковры желательно убрать, если это невозможно, нужно чаще совершать влажную уборку. Лучше делать это 1 раз в день, но не реже двух раз в неделю без использования моющих средств с отдушками.
- Комната, где находится ребенок, должна регулярно проветриваться и увлажняться. Для этого можно использовать специальные бытовые приборы, ионизаторы воздуха или любые другие предметы (полотенца на батарее, тазик с водой). Проветривать каждые 10 минут в течение часа.
Сколько будет длиться лечение пневмонии дома, будет зависеть от соблюдения ребенком питьевого режима и диеты. Питание должно быть легким, без жирной и жареной пищи. Идеально подойдут овощные супы и паровое мясо. Если ребенок не хочет кушать, можно ограничиться отварами из сухофруктов, компотом или чаем.
Заболевание лечится быстрее, если придерживаться соблюдения постельного режима. Гулять на улице можно с 6-7 дня заболевания при хорошем самочувствии и благоприятных погодных условиях.
Профилактика болезни
Важное значение в лечении пневмоний занимает профилактика. Начинается она во время беременности, когда будущим мамам следует избегать курения и вдыхания табачного дыма. Необходимо следить за своим здровьем и питанием.
Выделяют следующие меры профилактики воспаления легких:
- Закаливание организма. Чем крепче у ребенка иммунитет, тем ниже риск развития пневмонии.
- Частые длительные прогулки на свежем воздухе.
- Избегать сырых помещей, мест, пораженных плесенью или плохо вентилируемых.
- Своевременное лечение ОРЗ и ОРВИ, особенно у малышей первого года жизни.
Загрузка …
Видео
В данном видео известный доктор рассказывает о диагностике, профилактике и лечении пневмонии у детей. Взято с канала “Доктор Комаровский”.
Источник