У ребенка 3 года прыщи с белым стержнем
- Время чтения статьи: 1 минута
Многие сталкиваются с просянкой – косметическим дефектом, который не причиняет вреда здоровью. На лице (реже – других частях тела) появляются небольшие белые точки, на ощупь похожие на узелки. Хотя в народе заболевание называют просянкой или белыми угрями, в медицинской литературе их не относят к угревой болезни. Более правильное название явления – милиумы или ретенционные милиарные кисты. То есть, по сути, это не прыщ (угорь), а доброкачественное образование на коже.
Чтобы понять причину появления просянки и узнать, как можно избавиться от нее, стоит обратиться к врачу.
Милиумы могут появляться как поодиночке, так и группами. Чаще всего они возникают на:
носу;
подбородке;
висках;
веках.
Некоторые замечают их на лбу или шее, другие – на половых органах. Они не вызывают дискомфорта и болезненных ощущений, никак себя не проявляют и становятся причиной для опасения только из-за того, что портят внешность пациентов.
Интересно, что в отличие от угрей милиарные кисты состоят не из кожного сала, смешанного с пылью и другими микрочастицами, в котором развиваются микробы и воспалительные процессы, а из кератина. Милиум состоит из оболочки, выстроенной из эпителиальных клеток. Внутри нее находится кератиновый сгусток с вкраплениями наслоившихся ороговевших клеток и совсем небольшими – жира, выступающего в роли связывающего агента.
Причины появления
Основная причина возникновения просянки на лице – это избыточное образование клетками кератина. Предположительно, в коже появляется множество новых клеток, выделяющих кератин, а отшелушивание старых происходит все реже. Избыток кератина превращается в сгусток, который затем становится кистой.
Причин у этого может быть множество. Так, милиумы может вызывать:
гормональный дисбаланс;
нарушение метаболических процессов;
гиперкератоз;
патологии щитовидной железы;
негативное длительное воздействие солнечных лучей;
болезни пищеварительных органов;
неправильное питание, регулярное употребления жирной и жареной пищи в больших количествах, практически полное отсутствие в рационе клетчатки, недостаток важных витаминов и т.д.;
заболевания поджелудочной железы и надпочечников, приводящие к гормональным сбоям.
К слову, гормональный дисбаланс – частая причина появления просянки не только у взрослых, но и у детей, в частности, у новорожденных. Во время родов организм ребенка переживает гормональный криз, вследствие чего и появляются милиумы. Но если у взрослых без удаления они не проходят, то у малышей исчезают примерно через месяц после появления на свет.
Лечение
Как избавиться от просянки – вопрос сложный. Сделать это непросто, а в домашних условиях – практически невозможно и очень опасно. Так как она не представляет опасности, лучше не воздействовать на нее. Однако если милиумы стали эстетической проблемой, удалить их поможет косметолог.
Есть несколько причин отказаться от собственноручного удаления кист. Во-первых, если вы будете воздействовать нестерильными инструментами или руками, возникнет шанс занесения инфекции. Во-вторых, у вас может не получиться – просянки покрыты толстым слоем кожи, поэтому вскрыть их пальцами сложно. Неправильное воздействие может привести к образованию рубца – еще большего косметического дефекта.
Косметолог или дерматолог более эффективно уберут образование. Чаще всего используется механический способ удаления. Специалист вскроет оболочку милиума и уберет кератиновый сгусток – ее содержимое. Процесс происходит либо при помощи стерильной иглы, которой прокалывают кожу и, поддевая кисту, выталкивают ее через образованные отверстия. Либо с использованием специального инструмента для кюретажа – кюретки, похожей на ложечку. Ею выскабливают милиум. Такой метод дает возможность удалить его полностью, не оставляя остатков, которые могут превратиться в новую кисту.
Для лечения просянки также могут использовать электро- или лазерную коагуляцию.
Профилактика
Но лучше всего действовать заранее, не давая милиуму шанса на образование. В качестве профилактики можно:
выявить патологии органов и по возможности устранить их;
нормализовать питание, обогатить рацион овощами и фруктами, отказаться от жареной, острой, жирной пищи в пользу менее калорийной и более здоровой;
стараться оберегать кожу от негативного воздействия ультрафиолета, используя всевозможные средства защиты: от кремов до бейсболок.
Следует помнить, что просянка не связана с выработкой кожного сала, поэтому на нее
нельзя повлиять при помощи косметических средств: кремов, масок и скрабов.
Однако правильный уход за кожей сделает ее более здоровой и красивой, а также
снизит вероятность возникновения кист, так как уменьшит количество ороговевших
клеток. Скраб можно приготовить самостоятельно из домашних продуктов: кофе,
соды, соли, меда, сахара и других.
Эта статья носит информативный характер, за подробностями просим вас обращаться к врачу! О противопоказаниях и побочных действиях спрашивайте у врача.
Источник
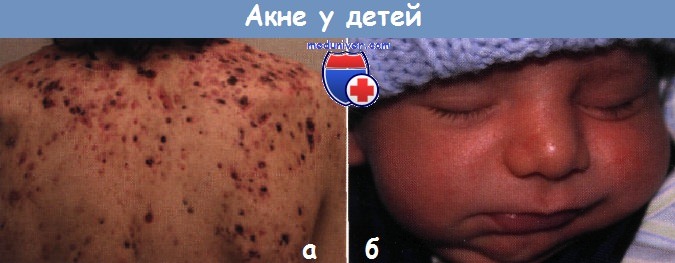
Акне (прыщи) у детей и их дифференциацияАкне вульгарное, заболевание сально-волосяного аппарата, является самой распространенной проблемой подросткового возраста. Очаги могут появляться на лице уже в 8-летнем возрасте, но обычно они развиваются во второй декаде жизни с началом пубертатного периода. Могут поражаться и другие участки тела со значительным количеством сально-волосяных фолликулов, в том числе верхняя часть груди и спины. Точный патогенез акне неизвестен. Однако считается, что самый ранний очаг акне, микрокомедон, развивается вследствие аномалий фолликулярной кератинизации. Со временем микрокомедоны трансформируются в клинически видимые открытые комедоны (черные угри) и закрытые комедоны (белые угри). Весь процесс запускается андрогенами, которые стимулируют дифференцировку и рост сальных желез и производство кожного сала. Пролиферация Propionibacterium acnes в невоспалительные комедоны и попадание содержимого разрушившегося комедона в окружающую дерму способствует появлению воспалительных папул, пустул и кист. Для кистозного акне характерно наличие узлов и кист, рассеянных по лицу, груди и спине. Этот вариант часто оставляет обезображивающие внешность рубцы. Хотя терапия должна быть индивидуальной, пациенты с комедоновым акне легкой и умеренной степени и/или воспалительным акне хорошо реагируют на комбинацию топических ретиноидов (третиноин, адапален, тазаротен), бензоилпероксида, антибиотиков и азелаиновой кислоты. Папуло-пустулезное акне умеренной и тяжелой степени требует применения системных антибиотиков в сочетании с местными препаратами.
а – открытые комедоны (черные угри) усеивают лоб этого 16-летнего юноши. б – закрытые комедоны (белые угри) покрывают лоб этой 14-летней девочки Системное применение 13-цис-ретиноевой кислоты (изотретиноин) резервируют для пациентов с тяжелым, рубцующим кистозным акне, устойчивым к традиционным терапевтическим мероприятиям. *На рынок нашей страны выпускаются средства для топической терапии акне, содержащие изотретиноин: Ретиноевая мазь 0,05%, 0,1% и раствор для наружного применения 0,025% под коммерческим названием Ретасол. Они достаточно дорогие, поэтому имеет смысл искать аналоги. К счастью, акне обычно самопроизвольно разрешается, и его активность снижается в позднем подростковом и раннем взрослом возрасте. Однако стойкое заболевание у некоторых взрослых среднего возраста продолжает требовать агрессивной терапии.
а – узловато-кистозное акне. В анамнезе у этого 18-летнего юноши 3 года тяжелого кистозного акне с глубокими болезненными узлами, фиолетовыми кистами, пустулами и комедонами. Состояние пациента резко улучшилось после 20-недельного курса 13-цис-ретиноевой кислоты (изотретиноина). б – папулы, пустулы и кисты распространились на лице, шее и волосистой части головы у этого ребенка. Он также хорошо прореагировал на 13-цис-ретиноевую кислоту. У обоих родителей наблюдаются рубцы после перенесенного кистозного акне. в – постугревые рубцы. Множественные вдавленные рубцы остались у пациента после терапии активного акне. Оценка пациента с акне включает тщательный медицинский и семейный анамнез и физический осмотр. Хотя специальных лабораторных исследований обычно не требуется, признаки и симптомы преждевременного полового развития, гиперандрогенизации или дисфункции яичников требуют проведения дальнейшего обследования. Тяжелая степень акне у родственника 1-й линии также служит предупреждением о потенциально серьезном заболевании. Фульминантное акне является формой тяжелого кистозного акне, которое развивается внезапно, обычно у молодых подростков мужского пола, с повышением температуры, лейкоцитозом и остеолитическими очагами в костях. Акне нередко наблюдается в первый месяц жизни, эта форма называется неонатальным акне. Она обычно проявляется мелкими папулами и пустулами на лице и, как правило, разрешается без терапии. Считается, что неонатальное акне связано с воздействием материнских андрогенов и Pityrosporum. Младенческое акне развивается у грудных детей и детей младшего детского возраста и может проявиться между 3-м и 6-м месяцами жизни в форме эритематозных папул и пустул наряду с отдельными, более глубокими узлами, более стойкими и плохо поддающимися терапии.
а – фульминантное акне. У этого здорового подростка с тяжелым узловато-кистозным акне развились диссеминированные изъязвления и корки вскоре после начала приема 13-цис-ретиноевой кислоты. К схеме терапии добавили системные КСП, дозу которых постепенно снижали в течение 2 мес. б – неонатальное акне. У этого здорового новорожденного наблюдаются многочисленные закрытые комедоны и пустулы на лице. Высыпания разрешились через 1 мес. без терапии. Акнеформные реакции отличаются от классического вульгарного акне по наличию однородных очагов и диссеминирован-ному распределению высыпаний, которые могут распространяться на руки, ноги и нижнюю часть туловища. Эндогенные кортикостероиды (например, при синдроме Кушинга), прием препаратов преднизолона, анаболических стероидов, изониазида, противосудорожных препаратов и препаратов лития могут вызвать похожие на акне высыпания. Если нельзя отменить лекарство или уменьшить дозу, может помочь традиционная терапия топическими или системными препаратами для лечения акне. Вульгарное акне можно принять за бактериальный или грибковый фолликулит. При фолликулите преобладают пустулы, и их распределение ограничено участками окклюзии. Окрашивание по Граму, исследование с КОН и культуральный анализ также помогают дифференцировать фолликулит и акне. Иногда у пациента с акне, длительно принимавшего антибиотики, развивается ухудшение заболевания в связи с грамотрицательным фолликулитом, что, вероятно, вызвано резистентными к антибактериальным препаратам грамотрицательными микроорганизмами. Пустулы обычно разрешаются при приеме альтернативного антибиотика или 13-цис-ретиноевой кислоты. Розацеа отличается от вульгарного акне наличием красных папул, пустул, кист и обширных телеангиэктазий и отсутствием комедонов. Розацеа развивается чаще всего в среднем возрасте, но многие пациенты относят начало появления очагов к подростковому или раннему взрослому возрасту.
У этой 19-летней пациентки классические высыпания с красными папулами, пустулами, кистами и телеангиэктазиями. а – Фолликулит горячих ванн. Болезненные красные папулы и пустулы высыпали (в локализации, соответствующей купальному костюму) у этой девочки-подростка через 24 ч после приема горячей ванны. Из гноя, взятого в одном из очагов, при культуральном анализе был выделен Pseudomonas. К счастью, девочка не заболела, и фолликулит разрешился через 3 дня без терапии. б – акнеформные высыпания. Однородные пустулы на воспаленном основании покрывают туловище и проксимальные участки конечностей у этого 14-летнего мальчика, получавшего высокие дозы кортикостероидных препаратов (КСП) по поводу неспецифического воспалительного заболевания кишечника. Высыпания разрешились при постепенном уменьшении дозы препарата. в – младенческое акне. У этого здорового малыша на обеих щеках наблюдается несколько атрофических розовых папул на разных стадиях заживления. Периоральный дерматит считается вариантом розацеа и может быть вызван применением препаратов этой группы. 6-недельный курс эритромицина привел к полному и длительному разрешению высыпаний. Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021 – Также рекомендуем “Гнойный гидраденит у детей” Оглавление темы “Болезни кожи детей”:
|
Источник
Стрептодермия у детей имеет ряд особенностей. Представляет собой кожное заболевание бактериального происхождения, при котором на коже появляется сыпь, которая затем может перерастать в мокнущие раны, гноиться. В особо тяжелых случаях на поверхности кожи могут появляться язвы, эрозии. [1] Заболевание лечится довольно долго. Основной метод лечения – антибиотикотерапия. При появлении первых признаков заболевания, нужно как можно быстрее показаться врачу, который подберет оптимальное лечение. [2] Чем раньше начнется лечение, тем больше шансов на полное выздоровление.
Стрептодермия у детей на голове, на лице, подбородке, за ухом
Стрептодермия довольно часто встречается у детей, и может локализоваться практически повсеместно: на голове, на лице, на подбородке, за ухом. [3] Для того чтобы избавиться от заболевания, необходимо соответствующее лечение. Поскольку стрептодермия представляет собой заболевание бактериального происхождения, основа лечения – антибиотикотерапия.
Учитывая, что бактериальное заболевание может развиться исключительно на фоне сниженного иммунитета, и нарушенной микрофлоры, может понадобиться иммунокоррекция. Для этого нужно обратиться к иммунологу, провести обследование, и только после этого, в случае необходимости, назначать соответствующее лечение. Самостоятельно назначать себе средства для иммунной системы ни в коем случае нельзя, поскольку необходимо смотреть иммунный статус человека, и на основании анализа основных иммунологических показателей, подбирать соответствующее лечение.
Нужно учитывать, что неправильный подбор средства может иметь серьезные неблагоприятные последствия. Чрезмерно активный и высокий иммунитет – это та же плохо, как и сниженный. При повышенном иммунитете развивается аутоиммунная агрессия, при которой иммунные комплексы и антитела атакуют клетки и ткани собственного организма, вызывая соответствующие разрушительные реакции. Примером аутоиммунного заболевания является красная системная волчанка, ревматизм, артрит, различные заболевания крови. [4] , [5] При повышенном иммунитете существенно возрастает риск развития лейкемий, злокачественных новообразований.
Также необходимо нормализовать микрофлору, поскольку снижение колонизационной резистентности и защитных свойств слизистых оболочек также способствует прогрессированию заболевания и развитию рецидивов. Зачастую назначают комплексное лечение: антибиотикотерапия, противогрибковые средства, иммуномодуляторы, пробиотики.
Стрептодермия в носу, под носом
Появление стрептодермии в любом месте, даже в носу, или под носом, является признаком бактериальной, а точнее – стрептококковой инфекции. Единственным методом лечения бактериальной инфекции является антибактериальная терапия, проводимая по специально подобранной схеме. Применяется как местная терапия, так и системная (препараты принимают внутрь).
Несмотря на то, что выбор того или иного антибиотика зависит от ряда факторов, в том числе, и от их количества выявленных микроорганизмов, лучше делать выбор в пользу антибиотиков узкого спектра действия. Эти антибиотики направлены конкретно против стрептококковой инфекции, которая и является причиной развития стрептодермии.
Но иногда встречаются случаи комбинированной инфекции (микст-инфекции), при которой к стрептококковой инфекции, которая является основной, дополнительно присоединяется и другая инфекция. Это могут быть любые микроорганизмы, как грамположительные, так и грамотрицательные. [6] Поэтому рекомендуется сначала провести предварительный анализ на антибиотикочувствительность. Если кроме стрептококковой инфекции, присутствует и другая микрофлора в патологическом количестве, назначают универсальные средства, которые воздействуют без учета специфики микрофлоры. Это зачастую антибиотики широкого спектра (могут оказывать как бактериостатическое, так и бактерицидное воздействие).
Стрептодермия во рту
Случаи развития стрептодермии во рту наблюдаются редко, тем не менее, не исключены. Зачастую это указывает на сниженный иммунитет и нарушения микрофлоры: дисбактериоз, дисбиоз. Подобное состояние может наблюдаться у грудных детей, у которых еще не в полной мере сформирован иммунитет, микрофлора находится на стадии формирования. [7] Также подобное наблюдается у ослабленных детей, у часто болеющих детей, у тех, кто прибывал в контакте с заболевшими детьми, а также после антибиотикотерапии, перенесенных инфекционных, или тяжелых соматических заболеваний.
Основное лечение – местные антибактериальные средства для орошения ротовой полости: мирамистин, стоп-ангин, неомицин, биопорокс, ингалипт, раствор Люголя, и другие. Внутрь обязательно назначют антибиотики. Антибиотики узкого спектра действия подбирают после того, как точно определен возбудитель заболевания (подтверждено, что это действительно стрептодермия, обусловленная стрептококковой инфекцией, исключена комплексная инфекция, микст-инфекция). Это связано с тем, что антибиотики узкого спектра оказывают целенаправленное воздействие на бактерии, убивают их, снимают воспалительный процесс. Они действуют точно, прицельно, конкретно на тот микроорганизм, который и является причиной заболевания. Но в случае, если причиной окажется другой микроорганизм, либо их комплекс, антибиотик окажется неэффективным. Проблема состоит также в том, что такое лечение не только не принесет результата, но и вызовет побочные эффекты, создаст дополнительную нагрузку на организм и без того ослабленного ребенка. Поэтому перед назначением лечения нужно проконсультироваться с врачом и пройти бактериологическое исследование с анализом на антибиотикочувствительность выделенных штаммов микроорганизмов.
Стрептодермия на губах
Развитие стрептодермии на губах у ребенка является одним из основных признаков ослабленного иммунитета. Такое чаще всего наблюдается после перенесенной антибиотикотерапии, после длительной болезни, если ребенок перенес простудные, инфекционные, или соматические заболевания, хирургические вмешательства. Часто такое наблюдается после выписки из больницы или дневного стационара, поскольку ребенок мог подхватить внутрибольничную инфекцию.
Зачастую при появлении стрептодермии у детей на губах, стандартной антибиотикотерапии недостаточно. Может потребоваться дополнительное лечение. Например, при применении некоторых лекарственных средств могут потребоваться и дополнительные препараты, такие, как:
- пребиотики (препараты, содержащие те компоненты и метаболиты, которые стимулируют рост и размножение нормальной микрофлоры ребенка);
- пробиотики (препараты, направленные на восстановление нормальной микрофлоры),
- гепатопротекторы (препараты, обеспечивающие защиту печени от неблагоприятного воздействия лекарств);
- уропротекторы (препараты, направленные на защиту почек и мочевыводящих путей).
В особо тяжелых случаях, комплексная терапия представлена одновременно противогрибковыми средствами и антибиотиками. Также в схему лечения могут включать иммуномодуляторы (иммуностимуляторы), пробиотики, пребиотики, средства симптоматической терапии. Но подобные назначения должен делать только врач, имеющий соответствующую квалификацию (иммунолог, бактериолог).
Стрептодермия у детей на глазах
Стрептодермия у детей может появляться и на глазах. Особенно часто это наблюдается у грудных детей, а также у ослабленных детей, часто болеющих, у детей, которые недавно перенесли тяжелые инфекционные и соматические заболевания. Также нужно учитывать и факторы риска. Если е ребенка есть хронические заболевания глаз, либо он часто болеет офтальмологическими заболеваниями, он автоматически попадает в группу риска. В первую очередь в группу риска по развитию стрептодермии на глазах, попадают дети, у которых в анамнезе есть травмы, хирургические вмешательства в глаза. К числу факторов риска относят различные очаги инфекции в организме (персистирующую вирусную инфекцию, паразитов, кожного клеща, грибковую инфекцию). Это связано с тем, что все эти микроорганизмы могут проникнуть в глаз, и вызвать там воспалительный, гнойный процесс. Стрептодермия на глазах может развиваться у детей, которые носят линзы, поскольку при соприкосновении глаза и линзы, образуется бескислородная среда, в которой складывают оптимальные условия для размножения микроорганизмов. В первую очередь, развивается стрептококк, что и приводит к развитию стрептодермии. [8]
Стрепотдермия на глазах может развиваться и у новорожденных, поскольку у них еще не до конца сформирована микрофлора. Также нужно учитывать тот факт, что глаз новорожденного находится на стадии адаптации к новым условиям, испытывает повышенную нагрузку, соответственно, риск заражения бактериальной инфекцией резко возрастает.
Предрасполагающими факторами выступают и все заболевания, при которых нарушается биохимический и гормональный фон, снижается иммунитет.
Стрептодермия на теле у ребенка
Стрептодермия может наблюдаться на теле ребенка практически в любом возрасте. Она поражает как новорожденных детей, так и детей в школьном, подростковом возрасте. Без лечения стрептодермия на теле у ребенка быстро прогрессирует, может перерасти в устойчивые язвы и эрозии. Поэтому лечение нужно начинать как можно раньше.
Стрептодермия – это бактериальное заболевание, обусловленное бактериями рода Стрептококк. Чаще всего это пиодермальный стрептококк, который поражает кожные покровы человека. Бактериальный процесс влечет за собой развитие инфекционно-воспалительного процесса. В качестве основного механизма, который способствует образованию воспалительного, инфекционного процесса, можно рассматривать снижение иммунитета. Соответственно, снижение иммунитета неизбежно приводит к нарушению микрофлоры. Снижается активность защитных и компенсаторных механизмов, происходит нарушение гормонального фона. [9]
Процесс поддерживается развитием и активным поддержанием воспалительного процесса: к очагу инфекции активно мигрируют клеточные элементы, иммунокомпетентные клетки, которые активируют местный иммунитет. В этот период может повышаться температура тела.
Основным средством лечения стрептодермии является антибиотикотерапия. Подбирать лекарственное средство должен исключительно врач, основываясь не только на клинической картине, но и на результатах лабораторных исследований. Лечение обычно длится не менее 10-15 дней. Прерывать лечение раньше, даже при отсутствии симптомов заболевания, ни в коем случае нельзя. Это может привести к развитию рецидива, а также к резистентности микрофлоры (выработке устойчивости). Стрептодермия у детей часто требует и дополнительных средств лечения: пробиотиков, иммуномодуляторов, противовоспалительных и противоаллергических средств. Все эти средства должны назначать исключительно специалисты соответствующего профиля.
Стрептодермия у детей на руках, плече, пальцах рук
Особенности стрептодермии у детей состоят в том, что она может появляться везде: на руках, плечах, пальцах рук. Где бы у ребенка не появились признаки этого заболевания, это указывает на нарушение микрофлоры и сниженный иммунитет. При нормально развитом местном иммунитете и сохранности нормальных микробиоценозов, стрептодермия развиться не может (по-крайней мере, шансы минимальны). Это связано с тем, что поверхностными слоями кожи вырабатываются специальные вещества, оказывающие защитное воздействие на организм. Благодаря этому все патогенные микроорганизмы, в том числе, стрептококк, являющийся возбудителем стрептодермии, погибают. Нормальная микрофлора обеспечивает колонизационную резистентность слизистых оболочек и кожных покровов. Благодаря этому свойству представители нормальной микрофлоры вытесняют патогенную микрофлору, и не дают возможности патогенам абсорбироваться и размножиться на коже.
Если обнаружены признаки стрептодермии, первое, что нужно сделать – обратиться к детскому педиатру или дерматологу. После того, как поставлен точный диагноз, определен вид бактерий, их количественные характеристики, назначается соответствующее лечение. Лечение стандартно – это антибиотикотерапия. Реже применяются другие виды антибактериальной терапии. Применяются различные группы антибиотиков. Иногда целесообразно проводить комплексное лечение, в состав которого будут входить антипаразитарные, или антигрибковые средства, антибиотики, иммуномодуляторы. После окончания курса лечения назначаются пробиотики или пребиотики. Но комплексное лечение назначается только после комплексного обследования ребенка. В частности, нужна консультация иммунолога, дерматолога, бактериолога (инфекциониста). При наличии сопутствующей патологии, может потребоваться дополнительная консультация соответствующего специалиста, например, гастроэнтеролога при наличии заболеваний ЖКТ, аллерголога при аллергических заболеваниях в анамнезе. Важно понимать то, что самолечением заниматься ни в коем случае нельзя, все назначения должен делать исключительно врач.
Также нужно периодически наблюдаться у врача в процессе самого лечения. Это связано с тем, что может потребоваться корректировка назначенного лечения. Важно отслеживать результаты в динамике, оценивать эффективность каждого этапа лечения для того чтобы не допустить образования новых очагов инфекции, предотвратить распространение инфекции по всему телу. Для этого часто, кроме антибактериальных препаратов, применяют противовоспалительные, обезболивающие средства. Нередко применяют и нетрадиционные методы лечения, но они всегда применяются исключительно в составе комплексного лечения. Часто применяют растительные отвары, настои.
Стрептодермия на ноге
Стрептодермия может поражать практически любой участок тела. Нередко можно наблюдать стрептодермию на ноге. Лечение в данном случае практически ничем не отличается от лечения стрептодермии, локализованной на лице, руках, теле. Если заболеванием поражена нижняя часть ноги, в том числе, голень, голеностопный сустав, стопа, можно применять ножные ванны. В качестве основы можно применять, как растительные отвары, так и специально приготовленные лекарственные средства.
Для проведения лечебной ванны для ног, необходимо подготовить заранее емкость для воды, полотенце, теплые носки (лучше из натуральной шерсти). Для начала готовим отвар, настой, или суспензию, в которой будет проводиться процедура. В аптеке продаются специальные средства для ножных лечебных ванн, при бактериальных и грибковых заболеваниях кожи. Их готовят строго в соответствии с инструкцией. Также при стрептодермии на ноге, можно приготовить средство для ванночки самостоятельно, в домашних условиях. Готовят из противовоспалительных и антисептических трав: ромашка, календула, крапива, стевия, липа, малина, мята, листья смородины. [10]
Парить ноги рекомендуется вечером, перед сном. Оптимальное время – между 21 и 22 часами, поскольку в это время максимально активизируются защитные рефлексы организма, увеличивается его восстановительный потенциал. Вода должна быть горячей, но не обжигающей. Ребенку должно быть комфортно получать процедуру. Время процедуры – 15-20 минут. При этом нужно учитывать, что при повышенной температуре тела ванны противопоказаны. Также не рекомендуется проводить процедуру при заложенном носе, при наличии простудного, либо другого заболевания в острой фазе, при проблемах и сердечно-сосудистой системой. После окончания процедуры нужно промокнуть ногу полотенцем, но не растирать. Далее следует надеть теплые носки и лечь спать. В постели можно выпить горячий чай с медом или вареньем. Через несколько часов можно нанести лечебную мазь, выписанную врачом.
Стрептодермия на попе
Чаще всего стрептодермия на попе появляется у детей первых трех лет жизни в связи с несформированностью микрофлоры, недостаточностью иммунитета. Наблюдается у детей, которые носят подгузники, памперсы. Накопление испражнений в памперсе, определенный уровень влажности, температура, соответствующая температуре тела ребенка – идеальные условия для развития бактериальной микрофлоры, в том числе, и для стрептококка.
Источник

 Акне:
Акне: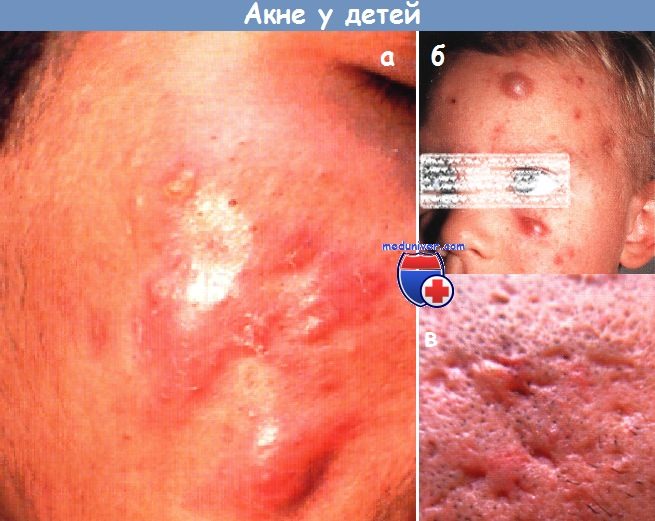 Акне:
Акне: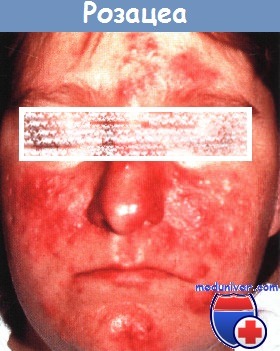 Розацеа.
Розацеа.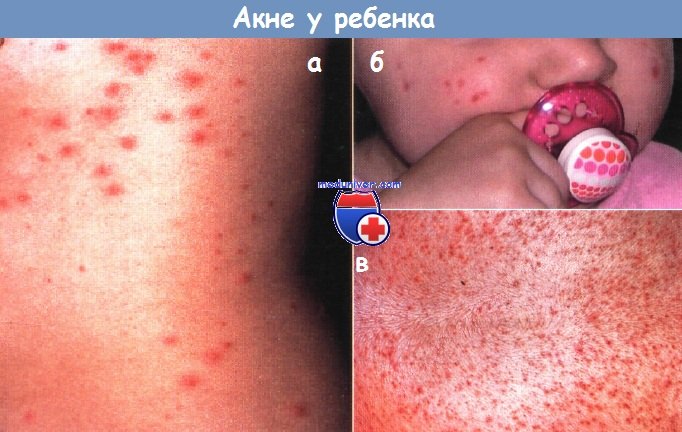 Акне:
Акне: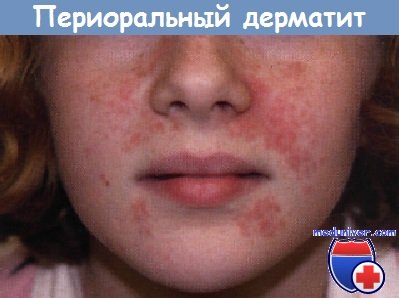 Периоральный дерматит. У этой 9-летней девочки развились бессимптомные, красные и сливающиеся папулы на щеках, подбородке и носу в течение месяца после применения на лице топических кортикостероидных препаратов (КСП).
Периоральный дерматит. У этой 9-летней девочки развились бессимптомные, красные и сливающиеся папулы на щеках, подбородке и носу в течение месяца после применения на лице топических кортикостероидных препаратов (КСП).