Стрептодермия ребенку 1 год

Стрептодермия у детей – группа стрептококковых инфекций кожи, характеризующихся высокой контагиозностью и наличием первичных элементов – фликтен. Стрептодермия у детей начинается с появления на коже пузырьков, заполненных секретом, которые затем превращаются в гнойнички и подсыхают в корочки. Элементы склонны к периферическому росту; на месте отделившейся корочки остается пятно. Стрептодермия у детей диагностируется детским дерматологом на основании клинической картины и бактериологического посева. В лечении стрептодермии у детей используются местная обработка кожи противомикробными мазями и анилиновыми красителями; системная антибактериальная и иммуномодулирующая терапия; УФО, вскрытие фликтен.
Общие сведения
Стрептодермия у детей – общее понятие, объединяющее различные формы стрептококковых пиодермитов с преимущественным поражением гладкой кожи. К группе стрептодермий относятся стрептококковое импетиго, буллезное импетиго, щелевидное импетиго (заеда, ангулярный стоматит), простой лишай (сухая стрептодермия у детей), турниоль (импетиго ногтевых валиков), стрептококковая опрелость (интертригинозная стрептодермия у детей), эктима обыкновенная, поверхностная паронихия, сифилоподобное папулезное импетиго, хроническая диффузная стрептодермия.
В детском возрасте встречаются не все из перечисленных форм стрептококковой инфекции, однако распространенность стрептодермии достигает 50-60% от всех пиодермий. Высокая степень заразности и нередко рецидивирующий характер течения делают проблему профилактики и лечения стрептодермий у детей актуальной для педиатрии и детской дерматологии.
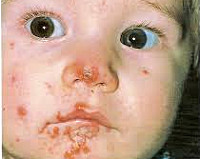
Стрептодермия у детей
Причины стрептодермии у детей
Возбудителем стрептодермии у детей является гемолитический стрептококк, который часто выступает в содружестве со стафилококком. В целом эти возбудители представляют собой типичных представителей условно-патогенной микробной флоры кожного покрова. Хорошо развитый местный иммунитет, ненарушенные кожные покровы, нормальное функционирование иммунной системы сдерживает распространение и размножение стрептококка.
Развитию стрептодермии у детей всегда предшествует нарушение целостности кожного покрова (ранки, ссадины, царапины, расчесы, укусы насекомых, потертости и пр.), изменение местного и общего иммунитета. Более упорное течение стрептодермии наблюдается у детей, страдающих хроническими кожными заболеваниями (дерматитами, дерматомикозами, экземой, чесоткой, педикулезом, почесухой), аллергией, сахарным диабетом, ринитами и отитами с выделениями из носовых ходов и ушных раковин, раздражающими кожу. Нарушение иммунологической реактивности наблюдается у недоношенных и часто болеющих детей, при общих инфекциях, диспепсии, гипотрофии, анемии, авитаминозе, гельминтозах и пр. Возникновению и распространению стрептодермии у детей может способствовать плохой уход, несоблюдение правил личной гигиены, локальное воздействие низких или высоких температур (обморожения или ожоги), отсутствие лечения, постоянные контакты пораженных участков кожи с водой.
Стрептодермия у детей нередко протекает в виде эпидемической вспышки в детском коллективе (детском саду, школе, лагере, детских секциях). Источником инфекции выступает больной стрептодермией ребенок; заражение окружающих происходит при тесном контакте – совместном использовании игрушек, посуды, полотенец, постельного белья, поцелуях и т. д. Инкубационный период при стрептодермии у детей может составлять от 2-х до 10 дней.
Симптомы стрептодермии у детей
Стрептококковое импетиго у детей
Излюбленной локализацией воспаления у детей является кожа лица, кистей и других открытых участков кожи. Заболевание начинается с появления на гиперемированном фоне или внешне не измененной коже первичного морфологического элемента стрептодермии – фликтены диаметром от 1 до 2-3 мм, окруженной воспалительным ободком. Вначале фликтена представляет собой напряженный пузырек, который вскоре становится дряблым, а его содержимое из светлого серозного превращается в мутное или гнойное. В дальнейшем фликтены подсыхают в корочки медово-желтого цвета, после слущивания которых остается розовое пятно.
Отдельные фликтены могут быть изолированы друг от друга участками здоровой кожи или увеличиваться в размерах за счет роста по периферии и сливаться. Развитие элементов сопровождается сильным зудом, из-за чего дети расчесывают кожу, распространяя инфекцию на здоровые участки, где образуются новые фликтены. Длительность течения стрептодермии у детей составляет 3-4 недели.
Щелевидное импетиго у детей
Данная форма стрептодермии у детей также носит название заеды или ангулярного стоматита. Фликтены обычно локализуются в уголках рта, реже – у крыльев носа или в уголках глаз. На месте вскрывшихся пузырей образуются неглубокие трещины, покрытые корочками желтоватого цвета.
Данный вид стрептодермии у детей протекает с зудом в области рта, слюнотечением, жжением, болью при приеме пищи. Затяжному течению щелевидного импетиго способствует кариес, ринит, конъюнктивит, привычка облизывать губы. Инфекция легко передается через поцелуи, общую посуду, поэтому часты семейные случаи заболевания.
Простой лишай у детей
Эта форма стрептодермии у детей относится к сухой разновидности стрептококкового импетиго, т. е. протекает без образования фликтен. Инфекция поражает лицо (периоральную область, щеки, подбородок), реже – кожу туловища и конечностей.
При этом в очагах поражения образуются отграниченные очаги круглой или овальной формы бело-розового цвета, покрытые мелкими сухими чешуйками. После пребывания на солнце элементы уменьшаются или исчезают полностью, однако пораженные участки кожи пигментированы слабее, из-за чего кожа приобретает пестрый вид.
Сухая стрептодермия у детей обычно возникает осенью или весной, часто в виде эпидемических вспышек в детских коллективах.
Стрептококковая опрелость у детей
При интертригинозной стрептодермии у детей воспалительные элементы располагаются в складках живота, пахово-бедренной, межъягодичной, подмышечной области, за ушными раковинами. Первичные элементы – фликтены сливаются в мокнущие эрозированные поверхности. Очаги поражения имеют ярко-розовый цвет, фестончатые границы и ободок по периферии. Вокруг основного очага располагаются отсевы в виде отдельных элементов, находящихся на разных стадиях эволюции (везикул, пустул, корок).
В кожных складках нередко образуются болезненные трещины и эрозии, резко нарушающие самочувствие ребенка. Этот клинический вариант стрептодермии у детей склонен к хронизации, часто отягощается присоединением вторичной грибковой инфекции.
Вульгарная эктима у детей
Вульгарная эктима у детей относится к глубоким стрептодермиям кожи. В большинстве случаев развивается у ослабленных и часто болеющих детей, при плохом гигиеническом уходе за кожей, зудящих дерматозах. Элементы стрептодермии локализуются на голенях, бедрах, ягодицах, пояснице, реже – верхних конечностях и туловище.
Вначале в месте внедрения инфекции образуется фликтена или пустула с серозно-кровянистым или серозно-гнойным содержимым, которая быстро подсыхает в мягкую желтовато-бурую корку. При снятии корки обнажается глубокая, болезненная язва, дно которой покрыто грязно-серым налетом. Через 2- 4 недели на месте язвы образуется пигментированный рубец.
К тяжелой форме язвенной стрептодермии у детей относятся прободающая и некротическая (гангренозная) эктима: в этих случаях язвы могут проникать глубоко в дерму и подкожно-жировую основу.
Рассмотренные выше формы стрептодермии у детей нередко сопровождаются нарушением общего состояния, повышением температуры, регионарным лимфаденитом.
Диагностика стрептодермии у детей
Диагностика стрептодермии у детей относится к компетенции детского дерматолога. Опытный специалист может определить клинический вариант стрептодермии у ребенка, основываясь на клинических проявлениях инфекции кожи (наличии типичных морфологических элементов – фликтен, корок, трещин, эрозий, язв).
Для подтверждения диагноза стрептодермии у детей и исключения заболеваний со сходными кожными проявлениями выполняется микроскопическое исследование соскобов с кожи на грибы, бактериологический посев отделяемого, производится осмотр кожи под лампой Вуда.
Дифференциальная диагностика стрептодермии у детей проводится с простым герпесом, ветрянкой, стафилококковой пиодермией, пузырчаткой новорожденных, кандидозом кожи, экземой. Вульгарную эктиму следует отличать от сифилитических язв, колликвативного туберкулеза кожи, для чего проводится RPR-тест и туберкулиновые пробы.
При рецидивирующем течении стрептодермии у детей необходимо обследование ЖКТ (консультация детского гастроэнтеролога, копрограмма, ФГДС, УЗИ органов брюшной полости, анализ кала на яйца гельминтов и т. д.).
Лечение стрептодермии у детей
В зависимости от тяжести течения стрептодермии у детей лечение может включать системную терапию или ограничиваться только местными процедурами. При назначении системной терапии используются антибиотики пенициллинового ряда (амоксиклав, флемоксин-солютаб) и макролиды (сумамед), пробиотики, поливитамины, иммуномодулирующая терапия, УФОК.
Местное наружное лечение стрептодермии у детей предполагает вскрытие фликтен, обработку пораженных участков кожи спиртовыми растворами анилиновых красителей и антисептиками, наложение мазевых повязок (с левомеколем, эритромициновой, линкомициновой мазью).
При вульгарной эктиме местно на язвенные элементы проводятся аппликации ферментов до полного очищения от гноя; затем накладываются повязки с противомикробными мазями. Окружающий инфильтрат смазывают ихтиоловой или ихтиоло-камфорной мазью, винилином и др. В стадии эпителизации язвы проводится физиолечение – УФО, УВЧ, лазеротерапия.
Дети, больные стрептодермией, должны быть изолированы от коллектива; на контактных лиц накладывается 10-дневный карантин. В течение всего времени заболевания исключаются контакты пораженных участков кожи с водой.
Прогноз и профилактика стрептодермии у детей
В большинстве случаев стрептодермия у детей поддается полному излечению. Рецидивирующее, хроническое или тяжелое течение стрептодермии наблюдается у ослабленных и социально неблагополучных детей.
Профилактические меры предполагают содержание кожных покровов ребенка в чистоте, исключение микротравм кожи, лечение дерматозов и сопутствующих соматических заболеваний. Ввиду высокой контагиозности стрептодермии необходимо своевременное выявление и изоляция заболевших детей педиатром, работающим в детском учреждении.
Источник
Медицинский эксперт статьи
х
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Стрептодермия представляет собой одну из разновидностей кожных пиодермий (заболеваний, обусловленных бактериальной инфекцией). Стрептодермия у детей обусловлена специфическим видом микроорганизмов – бактериями рода Стрептококки. Это грамотрицательные палочки кокковидной (округлой формы), объединенные в грозди. Чаще всего развиваются на фоне сниженного иммунитета, нарушенной микрофлоры, и проявляются различными кожными высыпаниями, воспалительным процессом, раздражением. Это могут быть как местные проявления на уровне кожи, так и системные проявления на уровне всего организма с формированием новых очагов инфекционного процесса, воспалительных и некротизированных участков, инфильтратов.
Код по МКБ-10
B95.0 Стрептококки группы А как причина болезней, классифицированных в других рубриках
Эпидемиология
Число случаев стрептококковой пиодермии по состоянию на 2005 год у детей младше 15 лет оценивается в 111 миллионов. [1] По статистике, примерно в 45% случаев быстрого развития стрептодермии, с коротким инкубационным периодом, происходит на фоне сниженного иммунитета, повышенной болезненности ребенка, общей ослабленности организма.
Появление стрептодермии у таких детей сопровождается такими заболеваниями, как кариес, пульпит, фарингит, тонзиллит, бронхит. У многих детей (до 20%), есть хронические очаги инфекции в горле, ротовой полости. [2] Это могут быть хронические болезни зубов (12%), десен (10%), аденоиды (2-3%), воспаленные миндалины (5-6%), свищи и фолликулы (до 7%), забитые гайморовы пазухи (до 5%). В остальных случаях это различные острые и хронические заболевания верхних и нижних дыхательных путей.
В 65,5% случаев развития стрептодермии, сопутствующими факторами выступало нарушение гормонального фона, дисбаланс иммунитета, повышенная реактивность, сенсибилизация организма. Примерно в 35% случаев стрептодермия развивается после пребывания ребенка на стационарном лечении в больницах (госпитальная инфекция). Примерно в 5-10% случаев заболевание развивается на фоне общей интоксикации организма, в 70% случаев – на фоне нарушения микрофлоры кожных покровов, слизистых оболочек, ротовой полости. Примерно 15-20% случаев обусловлено гормональными и иммунными изменениями. В 25% случаев развитие заболевания связано с недостаточным весом, дефицитом витамин, минеральных веществ, отдельных питательных компонентов. В 30% случаев развитие заболевания связано с избыточной массой тела и повышенным индексом массы тела.
Пик заболеваемости стрептодермией наблюдается у детей в возрасте от 2 до 5 лет, но может также наблюдаться среди детей старшего возраста и взрослых, чей род занятий может привести к порезам или ссадинам на коже (Adams, 2002; Fehrs, et al., 1987; Wasserzug, et al., 2009). Различий в воспримчивости между девочками и мальчиками нет. [3]
Причины стрептодермии у ребенка
Причина развития стрептодермии (основная) – одна. Это бактериальная инфекция, а точнее микроорганизм, относящийся к роду стрептококк. Его интенсивное размножение на фоне сниженного иммунитета и нарушенной сопротивляемости организма, вызывает интенсивное распространение воспалительного и инфекционного процесса, его прогрессирование. Косвенно могут влиять и другие причины – это безусловно, низкий иммунитет, нарушение нормальных обменных процессов в организме, недостаток витамин, микроэлементов, минеральных компонентов. Контакт с инфекционным больным также может стать причиной развития стрептодермии. Сюда же можно отнести попадание ребенка в очаг инфекции (например, в зону эпидемии, или зону процветания госпитальной инфекции), несоблюдение санитарно-гигиенических норм и требований, плохие жилищные условия, способствующие распространению инфекции. [4]
Факторы риска
В группу риска попадают дети со сниженным иммунитетом, не привитые дети, либо дети, привитые без соблюдения правил вакцинации, у которых были осложнения на прививки, часто болеющие дети, дети с длительно текущими, рецидивирующими заболеваниями, хронической инфекцией, аллергическими реакциями. Тем не менее, стоит отметить, что отсутствие вакцинации также негативно сказывается на состоянии здоровья, и может стать причиной развития как тяжелых инфекционных заболеваний, так и стрептодермии.
Сюда относят детей с различными очагами инфекции, с хроническими инфекционными и соматическими заболеваниями, в том числе, стоматологического и дерматологического профиля. В группу риска попадают дети с авитаминозом, в особенности, если в организме отмечается дефицит витаминов группы С и Д. Как показывает ряд исследований и клинических случаев, дефицит витамина Д зачастую ассоциирован у детей с развитием инфекционных заболеваний различной степени тяжести и локализации. Также стоит отметить, что при дефиците данного витамина заболевания протекают намного тяжелее и влекут за собой многочисленные осложнения. [5] , [6] , [7]
Кроме того, к факторам риска можно отнести антибиотикотерапию, прием некоторых лекарств с тяжелым токсическим воздействием на организм (противопаразитарная, противогрибковая терапия, химиотерапия, противотуберкулезное лечение). Аналогичным образом действуют сильные обезболивающие, наркоз, анестезия, и даже местное обезболивание. Длительное пребывание ребенка в больнице в связи с различными заболеваниями также может стать причиной развития стрептодермии, поскольку почти во всех больницах присутствует госпитальная инфекция. [8] В группу риска попадают и люди после лучевой терапии, химиотерапии, после длительной госпитализации, хирургического вмешательства, трансплантации и переливания крови.
Также в группу риска относят детей, рожденных с различными видами внутриутробной инфекции, с родовыми травмами, ослабленные дети, дети с низкой массой тела, недоразвитием или функциональной незрелостью организма, дети, рожденные преждевременно, либо в связи с операцией кесарево сечение.
Патогенез
В основе патогенеза лежит развитие на коже бактериальной инфекции. Основным возбудителем стрептодермии у ребенка является стрептококковая инфекция. Развивается она, как правило, на фоне сниженного иммунитета, общего снижения сопротивляемости и выносливости организма, при недостатке витамин или минералов. Как правило, на ранних этапах бактериальная инвазия низкой степени, затрагивает только поверхностные слои кожи. Однако постепенно инфекции поражает все более глубокие слои кожи, соответственно, ее становится все сложнее вылечить. Стоит отметить, что чаще всего поражаются либо поверхностные слои (эпидермис), либо глубинные (собственно дерма). В редких случаях в воспалительно-инфекционный процесс вовлекается подкожно-жировая клетчатка.
Поверхностные структуры стрептококков, включая семейство белков М, гиалуроновую капсулу и фибронектин-связывающие белки, позволяют бактерии прилипать, колонизировать и проникать в кожу и слизистые оболочки человека [9] , [10] при различных условиях окружающей среды. [11]
Заразна ли стрептодермия у детей?
Часто приходится слышать вопрос, заразна ли стрептодермия у детей? Давайте разберемся в этом вопросе. Стрептодермия обусловлена бактериальной инфекцией, а точнее, бактериями рода стрептококк. Любая бактериальная инфекция априори означает определенный уровень заразности, так как обладает свойствами распространяться и передаваться от одного человека к другому, вне зависимости от того, болеет ли он в открытой форме, или скрыто, или же просто является бактерионосителем. [12]
Но дело в том, что у одного ребенка, который был в контакте с инфекционным больным, заболевание может проявиться, тогда как у другого оно не будет проявляться. Все зависит от состояния иммунитета, а также от восприимчивости организма к инфекционным заболеваниям. У каждого человека свой уровень восприимчивости. Поэтому, в любом случае, исходить нужно из того, что данное заболевание заразно. При развитии острой формы заболевания, лучше воздержаться от контакта с другими детьми, выдержать карантин. Это поможет не просто не заразить других детей, но и будет способствовать более легкому и быстрому течению заболевания, без каких-либо осложнений, поскольку не будет посторонней микрофлоры, которая только усугубляет ситуацию.
Как передается стрептодермия у детей?
Стрептодермия передается так же, как и ряд других заболеваний бактериального происхождения – при непосредственном контакте с инфекционным больным. Заболевание может передаться при контакте, рукопожатии, при пользовании одним бельем, посудой, предметами гигиены. В некоторых случаях, при особо тяжелой форме заболевания, оно может передаваться воздушно-капельным путем. [13]
Если ваш ребенок болен, вам обязательно нужно знать, как передается стрептодермия у детей, чтобы избежать заражения других детей. Следите за тем, чтобы ваш ребенок не находился в непосредственном контакте с другими детьми. Научите его элементарным правилам гигиены: перед прогулкой и после нее тщательно мыть руки с мылом, обрабатывать кожу спиртом, спиртосодержащими настойками или лосьонами, или другими антисептиками. Это позволит снизить контаминацию кожи патогенной микрофлорой.
Также нужно понимать, что через некоторое время после того, как ребенок переболел, он все еще остается бактерионосителем, и вероятность заражения здорового ребенка все еще сохраняется. Поэтому врачи рекомендуют выдерживать 2-х недельный карантин, и не допускать заболевшего стрептодермией ребенка в контакт с другими детьми. Карантин следует выдерживать даже после выздоровления, поскольку бактерии все еще сохраняется в организме, и могут представлять собой опасность для других детей.
Хотя не все врачи разделяют такую точку зрения. Некоторые врачи убеждены, что ребенку, больному стрептодермией можно спокойно общаться с другими детьми. И он не представляет для них никакой опасности. Это связано с тем, что развиться заболевание может только у того ребенка, у которого есть для этого предпосылки и предрасположенность, например, низкий иммунитет, или нарушенная естественная микрофлора со сниженной колонизационной резистентностью. В противном случае организм сам будет противостоять инфекции и не допустит развития заболевания.
Симптомы стрептодермии у ребенка
Инкубационный период стрептодермии у детей, определяется многими факторами. В среднем он составляет от 1 до 10 дней. Так, если иммунитет и естественная сопротивляемость организма находятся в норме, либо на высоком уровне, то заболевание может развиться спустя 7-10 дней, и даже больше после контакта с человеком, больным стрептодермией.
Нередко наблюдаются случаи, когда иммунитет подавляет инфекцию, и не дает ей возможности развиться. В таких случаях заболевание не развивается вовсе. При слабом иммунитете, высокой восприимчивости, заболевание может развиться и намного быстрее. Известны случаи, при которых у часто болеющих детей инкубационный период стрептодермии составлял 1-2 дня (заболевание развивалось стремительно, почти мгновенно после контакта с инфекцией).
Основным симптомом является развитие на поверхности кожи гнойного воспалительного процесса. Это может быть сначала небольшое покраснение, раздражение, которое постепенно перерастает в мокнущий , красный (воспаленный) участок. К этому участку невозможно притронуться в связи с повышенной болезненностью. Часто процесс сопровождается повышением температуры тела, развитием местной реакции в виде зуда, покраснения, образования нарыва или уплотнения. Могут образовываться отдельные волдыри, которые заполнены гнойным содержимым (в состав входят бактерии, отмершие клетки кожи, лейкоциты и лимфоциты, другие клетки крови, мигрировавшие в очаг воспаления).
В более запущенной форме (хронической) развиваются в виде мокнущих, незаживающих язв, которые отличаются повышенной болезненность. Склонностью к кровоточивости, длительному незаживлению, прогрессирующему разрастанию. В очаги воспаления могут вовлекаться все новые и новые участки кожи. Часто язвы сливаются между собой. На дне язвы могут наблюдаться гнойные и некротические участки, заполненные гнойными массами. По бокам образуются участки грануляции. Как правило, такие язвы приподнимаются над поверхностью здоровой кожи, появляются признаки инфильтрации.
Первые признаки, как начинается стрептодермия у детей
Если ребенок был в контакте с инфекционным больным, в течении инкубационного периода у него может развиться стрептодермия. Поэтому обязательно нужно поинтересоваться, как начинается стрептодермия у детей. Первые признаки нужно отслеживать внимательно, поскольку именно от того, насколько рано они будут обнаружены, зависит успех дальнейшего лечения заболевания. Не секрет, что успех любого лечения зависит от своевременного начатого лечения.
Если ребенок был в контакте с больным, нужно относиться к нему намного внимательнее. Необходимо ежедневно просматривать тело на предмет появления первых признаков поражения кожи бактериальной инфекцией. Так, стрептококк, как правило, поражает преимущественно поверхностные слои, поэтому первые реакции как раз и будут касаться поверхностных слоев. Сначала появляется покраснение, которое может сильно чесаться, а может и не чесаться. Но позже оно перерастает в небольшой нарыв, или язвочку. [14]
Развивается гной, нарастает серозно-экссудативная реакция. Участок вокруг пораженного места становится уплотненным, воспаленным и болезненным. Нередко развивается сильный отек. На поверхности может образовываться дряблый пузырь (фликтена). Разрыв этого пузыря, как правило, влечет за собой образование новых очагов воспалительного процесса.
Температура при стрептодермии у детей
У детей при стрептодермии может подниматься температура, поскольку стрептодермия представляет собой инфекционное заболевание, обусловленное бактериальной микрофлорой. Температура до 37,2 (субфебрильная температура) обычно указывает на присутствие в организме инфекции, а также на то, что организм активировал все ресурсы для борьбы с инфекцией. Это указывает на то, что иммунитет, система неспецифической резистентности, находятся в активном состоянии и обеспечивают надежную защиту против прогрессирования инфекции. В некоторых случаях субфебрильная температура может быть признаком протекания в организме регенерационных (восстановительных) процессов. Как правило, при такой температуре предпринимать никаких действий не нужно, но нужно внимательно следить за ребенком, и отслеживать температурный график – измерять температуру как минимум 2 раза в сутки, в одно и то же время, и записывать показатели в специальном температурном листе. Это может быть весьма информативным и полезным для лечащего врача, позволит отследить состояние ребенка в динамике. Но это не исключает необходимость консультации с врачом. [15]
Если же температура поднимается выше 37,2 (фебрильная температура) – это, как правило, повод для беспокойства. Это значит, что организм находится в напряженном состоянии, и ему не хватает ресурсов для борьбы с инфекцией. В таком случае нужно давать ребенку жаропонижающее средство в качестве симптоматической терапии. Лучше давать простые средства, которые выступают действующими веществами – анальгин, аспирин, парацетамол. Детские смеси, суспензии, и другие жаропонижающие средства для детей, лучше исключить, поскольку они могут вызвать дополнительные нежелательные реакции, попадая в напряженный организм, а это, в свою очередь, может усугубить состояние, вызвав прогрессирование и распространение стрептодермии.
Если температура у ребенка поднимается выше 38 градусов, нужно предпринимать срочные меры по снижению температуры. Подойдут любые жаропонижающие средства. Также их можно комбинировать с классическими противовоспалительными средствами. Допускать повышения температуры у ребенка выше 38 градусов не рекомендуется, поскольку свыше этой температуры у ребенка, в отличие от взрослого, уже начинается денатурация белков крови. Также стоит отметить, что при температуре свыше 38 градусов, отягощенной бактериальной инфекцией, может потребоваться скорая медицинская помощь. Если состояние ребенка ухудшается, медлить с вызовом скорой помощи нельзя. Если температура не снижается в течение 3 дней, может потребоваться госпитализация. О случаях любого, даже незначительного повышения температуры у детей на фоне стрептодермии, необходимо немедленно сообщить лечащему врачу.
Стрептодермия у грудного ребенка
Появление признаков стрептодермии у грудного ребенка довольно опасно, поскольку стрептодермия представляет собой бактериальное заболевание. У ребенка грудного возраста естественный микробиоценоз еще не сформирован. У грудничка колонизационная резистентность слизистых оболочек и кожных покровов полностью отсутствует, иммунитет также не сформирован. До трех лет микрофлора и иммунитет ребенка идентичны иммунитету и микрофлоры матери. Собственной микрофлоры еще нет, она находится на стадии формирования, поэтому организм максимально уязвим и восприимчив к любому типу инфекции, в том числе, к стрептококковой. [16]
Характерной чертой протекания стрептодермии у грудного ребенка является то, что она протекает тяжело, часто сопровождается повышением температуры, быстро прогрессирует, охватывая все новые и новые участки кожи. В некоторых случаях стрептококковая инфекция может поражать и слизистые оболочки. Довольно часто присоединяется грибковая инфекция, что усугубляет ситуацию и отягощает состояние ребенка. Стрептодермия у ребенка может вызвать в качестве осложнения и кишечный дисбактериоз, что влечет за собой серьезные нарушения пищеварения, стула. Заболевание отличается склонностью к хронизации и рецидивирующему течению.
При появлении первых признаков заболевания, нужно как можно быстрее обращаться к врачу, проводить соответствующее лечение с первых дней. При появлении осложнений или прогрессировании заболевания, может потребоваться госпитализация. Самолечением заниматься нельзя, все назначения должен делать исключительно врач.
Источник
