Синовит коленного сустава у ребенка 3 года

Жидкость в коленном суставе скапливается после травм и некоторых заболеваний. Запускать такое состояние нельзя – это приведет к необратимым изменениям и нарушениям движений. В московской клинике Парамита проводят комплексное лечение таких заболеваний и полностью устраняют угрозу развития хронической патологии.
Особенности строения и функционирования колена
Колено выдерживает самые тяжелые нагрузки. Поэтому при травмах, в том числе, микротравмах, вызванных поднятием тяжестей, работой на коленях оно страдает в первую очередь.
В коленном сочленении соединяются бедренная и большеберцовая кости, а также надколенник – плоская выпуклая косточка, предупреждающая боковые смещения костей. Внутренняя суставная поверхность покрыта хрящевой тканью и окружена синовиальной оболочкой, продуцирующей жидкость. У здорового человека содержится не более 2 – 3 мл синовиальной жидкости, выполняющей следующие функции:
- амортизации – как смазка для скольжения костей;
- питания – она содержит питательные вещества, необходимые хрящевой ткани;
- предупреждения истончения и разрушения костей.
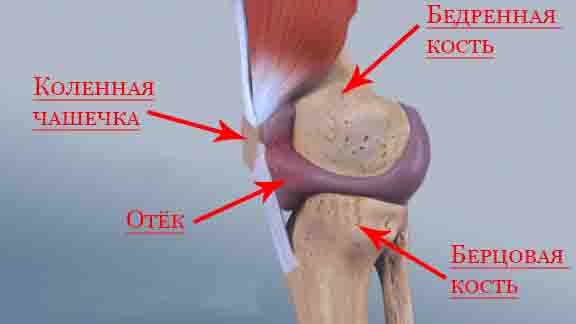 Строение коленного сочленения
Строение коленного сочленения
Причины жидкости в колене
При воспалении колена синовиальная капсула воспаляется и начинает активно продуцировать жидкость, в коленном суставе развивается синовит.
По причинам развития синовиты делятся на инфекционные и неинфекционные (асептические).
Асептические синовиты
Скопление жидкости в коленном суставе при данной патологии появляются без участия инфекции. Причины:
- Травмы колена – падение, удар, растяжение связок, перелом, отрыв мениска. Воспалительная жидкость скапливается, растягивает капсулу, вызывает боль.
- Состояние после оперативного вмешательства, в том числе, после эндопротезирования. Происходит травматизация тканей, воспаление, накапливается экссудат.
- Аллергические реакции – развивается воспалительный процесс аллергического характера.
- Некоторые общие заболевания, при которых в коленном суставе скапливается жидкость:
- аутоиммунные – ревматоидный артрит; раздражение вызывают комплексы антиген-антитело;
- дегенеративно-дистрофические – остеоартроз; происходит травмирование капсулы костными тканями;
- обменные – подагра; раздражающий фактор – игловидные кристаллы уратов;
- гемофилия; раздражающий фактор – внутрисуставное кровотечение; крови может накопиться очень много, что вызовет растяжение капсулы и боль.
Инфекционно-воспалительные синовиты
Воспалительный процесс может вызываться возбудителями инфекции неспецифического (стафилококки, стрептококки) или специфического (туберкулезные микобактерии) характера. В суставной полости скапливается экссудат.
Как развивается патология
Синовиальная капсула отекает, приобретает волнистый вид и начинает продуцировать желтоватого цвета экссудат с хлопьями фибрина. Скапливается жидкость в коленном суставе, содержащийся в ней фибрин выпадает в виде осадка и является основой для синтеза соединительной ткани – спаек, препятствующих движению. Формируется суставная тугоподвижность.
Симптомы
Течение воспаления может быть острым или хроническим.
Острое течение
Симптомы накопления жидкости в коленном суставе развиваются быстро. Изменяется форма колена, появляется болезненность при прощупывании и любых движениях. Характерным признаком наличия экссудата является баллотирование надколенника: при надавливании он погружается внутрь, а затем резко возвращается на место. Иногда при этом прослушивается пощелкивание из-за столкновения надколенника с другими костными структурами. Одновременно появляются симптомы общих нарушений: недомогание, вялость, небольшое повышение температуры.
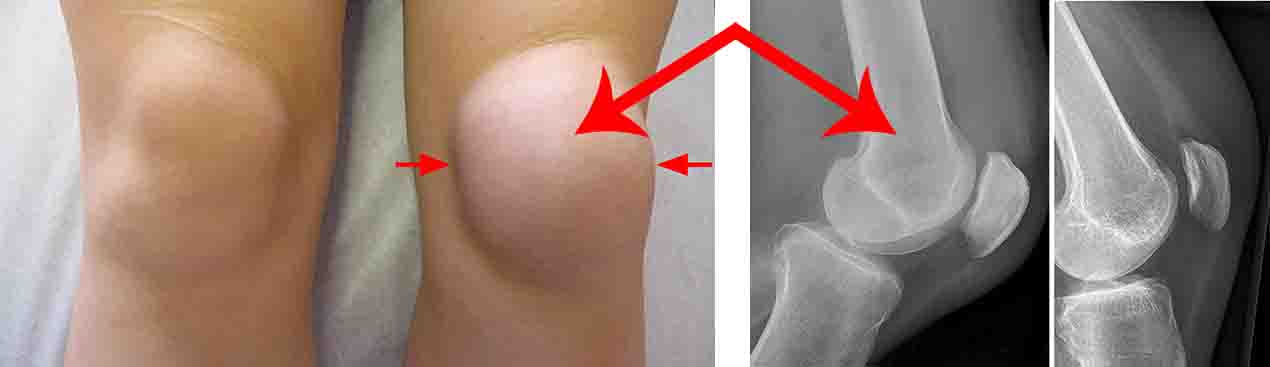 Скопление жидкости в коленном суставе
Скопление жидкости в коленном суставе
Если развивается гнойное воспаление, колено становится отечным, покрасневшим. Беспокоит сильная боль, движения в суставе ограничены. Нарушается общее состояние: выраженная лихорадка, головная боль, иногда бред. Если процесс распространяется за пределы суставной полости, воспаляется весь сустав, развиваются абсцессы и флегмоны.
Хроническое течение
Иногда хроническое течение развивается с самого начала, но чаще оно переходит из острого. Симптомы проявляются постепенно: усталость, дискомфорт, нарастающие боли при нагрузках.
Постепенно происходит накопление жидкости, растягивающей капсулу, растяжение суставных связок, развитие подвывихов и вывихов. Заканчивается процесс тугоподвижностью колена и инвалидностью.
Своевременное назначение лечения предупредит развитие осложнений и переход острого воспаления в хроническое. Специалисты клиники Парамита избавят вас от боли и не допустят развития осложнений.
Диагностика – как выявить жидкость в суставе
Скопление жидкости в коленном суставе можно диагностировать, проведя тщательный осмотр больного, обнаружив симптом баллотирования надколенника и другие характерные признаки. После этого врач назначает дополнительное обследование, включающее:
- рентгенографию – покажет травматические и врожденные изменения костных структур колена;
- УЗИ – выявит жидкость в коленном суставе, определит ее количество, состояние хрящевой ткани;
- эндоскопическое исследование – артроскопию – исследование суставной полости путем введение в нее оптической аппаратуры; производится забор экссудата и кусочка ткани капсулы (биопсия); после проведения артроскопии биоматериал отдают в лабораторию для цитологического, микробиологического и гистологического исследования;
- суставную пункцию с забором экссудата на исследование; проводится, если нет возможности проведения артроскопии;
- магнитно-резонансную томографию (МРТ) – точный метод, позволяющий определить наличие и количество жидкости,оценить состояние окружающих мягких тканей;
- лабораторные исследования -анализ крови (общий и биохимический); позволяют выявить воспалительный процесс и другие нарушения.
Лечение
Врачи подбирают план лечения по результатам проведенного обследования. В состав комплексной терапии входят:
- удаление экссудата из суставной полости;
- медикаментозная терапия;
- физиотерапевтические процедуры;
- лечебная физкультура;
- народные средства;
- хирургическое лечение.
Удаление экссудата из суставной полости
Удаление суставной жидкости проводится с использованием артроскопии или пункции сустава.
Лечебную артроскопию часто проводят в процессе обследования, совмещая диагностику с лечением. Если процесс асептический, достаточно удаления синовиальной жидкости или крови (при травме или гемофилии). При инфекционном процессе, особенно, если он носит гнойный характер, после удаления экссудата в полость сустава вводят лекарственные растворы.
Если артроскопия в клинике не проводится, жидкость из больного сустава удаляется путем прокола (артроцентеза).
 Перед пункцией сустава
Перед пункцией сустава
При правильном проведении артроскопии и артроцентеза осложнений, как правило, не бывает. Тем не менее, при проведении данной манипуляции возможны следующие осложнения:
- травмирование связок;
- внутрисуставное кровотечение;
- инфицирование.
Со всеми этими осложнениями врач ортопед-травматолог успешно справляется. Удаление синовиальной жидкости в коленном суставе приносит облегчение пациенту. После проведения процедуры колено фиксируется с помощью шины для обеспечения покоя в течение 5 – 7 дней.
Медикаментозное лечение
Состав медикаментозной терапии подбирается по результатам обследования. Если синовит начался в результате какого-то общего патологического процесса, то лечат основное заболевание, что приводит к излечению колена.
При наличии инфекционного процесса пациенту назначают антибактериальную терапию. В любом случае назначаются препараты из группы нестероидных противовоспалительных средств (НПВС – Ибупрофен, Кетонал), снимающие болевой синдром. Их назначают в виде инъекций, приема внутрь или наружных средств. Противопоказанием для НПВС является выраженное нарушение свертываемости крови (гемофилия).
Глюкокортикоидные гормоны (Дипроспан, Дексаметазон) помогут при сильных болях и выраженной экссудации (когда в большом объеме скопилась жидкость). Но при длительном применении гормоны дают осложнения.
Для предупреждения спаек и контрактур в суставную полость вводят такие препараты, как Трасилол , Гордокс.
Для улучшения микроциркуляции крови применяют сосудорасширяющие лекарства (Пентоксифиллин).
Физиолечение и ЛФК
Физиотерапевтические процедуры назначается после устранения острых симптомов воспаления. Обычно это происходит на 3 – 5 день лечения. Назначают курсы:
- электрофореза или фонофореза с лекарственными препаратами;
- магнитотерапии;
- УВЧ.
Лечебная физкультура (ЛФК) также применяется после устранения острых симптомов. Физические упражнения необходимы для восстановления работоспособности и профилактики:
- контрактуры (стойкой неподвижности) колена;
- атрофии (уменьшения в объеме) мышц.
Народные методы лечения
Боль и дискомфорт в коленном суставе может тяжело сказываться на качестве жизни человека. Для их устранения народная медицина предлагает:
- сельдерейный сок – взять свежий корень сельдерея, измельчить, отжать и пить по столовой ложке три раза в день перед едой; противовоспалительное средство; курс приема – 1 – 2 месяца;
- влажно-высыхающие повязки из 10% раствора соли и воды; аппликация накладывается на всю ночь; отлично устраняет воспаление и отек.
Но следует понимать, что народные средства должны использоваться только по назначению врача. Применять их самостоятельно категорически противопоказано, такое лечение народными методами может привести к серьезным осложнениям.
Недавно в нашу клинику обратился пациент с высокой температурой, покраснением и болезненной отечностью колена. Он лечился дома припарками на основе лаврового листа, но становилось только хуже, появилась лихорадка, боли стали невыносимыми. Пациенту была проведена срочная артроскопия, из сустава удалось откачать жидкость с гноем, после чего он почувствовал облегчение. А ведь еще день-два пациент продолжил бы так лечить колено, и его пришлось бы госпитализировать для срочной операции.
Операции
Хирургическое вмешательство как первичная помощь необходимо при подозрении на переломы костей и других серьезных травматических повреждениях, вывихи, а также при нагноениях, если удаление жидкости не привело к улучшению.
Лечить хирургическими методами показано также, если консервативное лечение не приносит больному облегчения. Проводится операция удаления синовиальной оболочки – синовэктимия.
Комплексный подход в лечении жидкости в колене
После всестороннего обследования пациента в нашей клинике ему назначается индивидуально подобранная комплексная терапия, в состав которой входят передовые западные и традиционные восточные методы лечения:
- диагностическая и лечебная артроскопия и артроцентез; при скапливании в суставе экссудата это самая эффективная процедура;
- назначение лекарственных препаратов последних поколений;
- рефлексотерапия – иглоукалывание, прижигание полынными сигаретами, точечный массаж и др. – наши врачи проходили обучение в клиниках Китая и Тибета и научились лечить больных китайскими методами;
- PRP-терапия – новейшая западная методика с использованием собственных тромбоцитов пациента; способствует быстрому устранению воспалительных процессов, предупреждает развитие контрактур;
- физиотерапевтические процедуры – подбираются строго индивидуально по состоянию пациента;
- фитотерапия – лечение травами, частично заменяющими лекарственные средства с целью снижения их дозировки;
- лечебная физкультура, в том числе кинезитерапия – новейшие методики, позволяющие быстро восстановить функции колена и предупредить развитие контрактур.
Не терпите боли в суставах, обращайтесь за медицинской помощью в клинику Парамита. Мы вылечим вас, избавим от болей, дискомфорта при ходьбе, вернем радость жизни!
Источники:
- Базарный В.В. Синовиальная жидкость. Екатеринбург, УГМА, 1999. – 62 с.
- Панасюк Е.Ю., Цветкова Е.С., Олюнин Ю.А., Смирнов А.В. Артроскопия в диагностике гонартроза. Научно-практическая ревматология 2000, № 2, с. 12-17.
- Белоенко Е. Д. Дифференциальная диагностика и лечение хронических синовитов коленного сустава: автореф. дис. на соискание учен. степени канд. мед. наук: спец. 14.00.22 “Травматология-ортопедия” / Е. Д. Белоенко. – М., 1983. – 28 с.
- Edelson R, Burks RT, Bloebaum RD, Short-term effects of knee washout for osteoarthritis. Am J Sports Med 1995, 23 (3), 345-9
- Paus A.C., Pahle J.A. Arthroscopic evaluation of the synovial lining before and after open synovectomy of the knee joint in patients with chronic inflammatory joint disease. Scand J. Rheumatol. 1990, V. 19, p. 193-201.
Темы
Суставы, Боли
Дата публикации: 27.01.2020
Дата обновления: 02.02.2020
Источник
Заболевания суставов – достаточно распространенная проблема в современном обществе, которая затрагивает не только поколение пожилого и старческого возраста. Этой проблеме подвержены и молодые люди, ведущие активный образ жизни и занимающиеся различными видами спорта.
В данной статье разберем такие заболевания суставов как бурсит и синовит, их причины, симптомы, лечение и как предостеречь себя от этих патологий.

Что такое бурсит
Это воспаление синовиальных сумок суставов.
Синовиальные сумки (бурсы) – это важная составляющая часть сустава, представляющие собой небольшого размера полости с жидкостью внутри, образованные синовиальной оболочкой. Главное их назначение – защита сустава от механического трения, ударов и чрезмерной нагрузки в результате различного рода движений.
Развитию воспаления может подвергнуться любой сустав, однако наиболее часто встречается бурсит крупных суставов: плечевого, локтевого, тазобедренного, коленного и голеностопного.
Причины бурсита
- травмы;
- повреждения кожи в области суставов;
- фурункулы, карбункулы, абсцессы кожи;
- лишний вес;
- неадекватные физические нагрузки (особенно у спортсменов);
- артрит;
- ревматоидные воспаления суставов;
- сахарный диабет;
- подагра;
- склеродермия.
Бурсит локтевого сустава чаще возникает по причине травм, тяжелых физических нагрузок или как следствие постоянного упора и трения о твердые поверхности.
Бурсит коленного сустава зачастую встречается у спортсменов-бегунов или у велосипедистов при неправильной технике велоезды.
Симптомы бурсита
Воспаление проявляется болезненной припухлостью в области синовиальной сумки, покраснением и отечностью кожи вокруг, локальным повышением температуры. Чаще всего, объем движений в суставе при развитии воспаления ограничен. Боли при бурсите носят постоянный характер – и в движении, и в покое, и при надавливании на пораженную область.
Бурсит плечевого сустава проявляется усилением боли при круговых движениях плечом и его отведении.
При подвздошно-гребешковом бурсите боль и припухлость локализуются на передней внутренней поверхности бедра немного ниже паховой связки. Боли усиливаются при разгибании бедра.

Формы бурсита
По характеру течения заболевание классифицируют на острую и хроническую форму.
Острый бурсит развивается, как правило, чрезмерной нагрузки на сустав или как осложнение инфекционного заболевания. Ярко выраженная симптоматика воспаления проявляется обычно после ночного сна и постепенно уменьшается в течение нескольких дней. Однако если в этот период игнорировать проблему, заболевание может перейти в хроническую форму.
Хронический бурсит развивается на протяжении нескольких месяцев. В основном, как следствие острой формы или как сопутствующее другим заболеваниям суставов и костей. При данном течении функция конечности не нарушается, визуально наблюдается мягкая припухлость, цвет кожи вокруг не изменен. При обострении процесса происходит увеличение синовиальной жидкости, проявляется выраженная симптоматика острой формы.
В зависимости от возбудителя заболевания выделяют:
специфический бурсит – вызванный туберкулезной или кишечной палочкой палочкой, а также хламидиями, микоплазмами, гонококками и другими патогенными микроорганизмами;
неспецифический бурсит – возникающий в результате травм, как осложнение ОРВИ, тонзиллита и т.д.
По характеру жидкости в суставной сумке бурсит классифицируют на:
- серозный;
- гнойный;
- геморрагический (с примесью крови).
Лечение бурсита
Одним из главных принципов лечения бурсита является создание покоя пораженному суставу.
При острой форме применяются консервативные способы:
- накладывание гипсовых лангет;
назначение противовоспалительных препаратов;
- инъекции гормональных и антибактериальных препаратов непосредственно в саму синовиальную сумку.
После устранения симптомов острой формы назначаются:
- УВЧ-терапия;
- облучение УФ-лучами;
- спиртовые компрессы;
- фонофорез – введение лекарственных препаратов с помощью ультразвука.
Оперативное вмешательство показано при гнойных воспалениях и хронической форме, не поддающейся консервативным методам лечения.
Что такое синовит
Это воспаление синовиальной оболочки сустава, которое сопровождается образованием в нем выпота (жидкости) или гнойного содержимого (при присоединении инфекции).
В норме в суставе вырабатывается небольшое количество прозрачной синовиальной жидкости, предназначенной для питания хрящей и защиты от трения. При синовите ее характеристики меняются: жидкость становится мутной, бурого цвета, значительно увеличивается в объеме.
В зависимости от характера экссудата синовит сустава классифицируют на серозный, серозно-фибринозный, гнойный и геморрагический (с примесью крови).
Также различают синовит по этиологическому признаку: инфекционный, асептический, аллергический.
Причины синовита
Воспалительный процесс в суставной оболочке всегда возникает как вторичное заболевание.
Асептический синовит сустава является следствием:
- травм;
- заболеваний суставов;
- эндокринных нарушений;
- системных нарушений организма;
- ревматоидных воспалений суставов;
- деформации суставов;
- аллергических реакций;
- гемофилии.
Инфекционный синовит развивается в результате воздействия на организм патогенных и условно-патогенных микроорганизмов, которые попадают в полость сустава через поврежденные ткани при травмах или инъекциях, а также с током крови или лимфы из других очагов инфекции.
Хронический синовит, как правило, является осложнением длительно протекающего артроза или артрита, а также несвоевременного или неправильного лечения острой формы.
По статистике, чаще всего встречается синовит коленного сустава, возникающий, как правило, у спортсменов при травмах суставов и разрыве мениска.
Синовит локтевого сустава также наблюдается достаточно часто. Однако поражается, как правило, только один локоть.
Синовиту тазобедренного сустава чаще подвержены дети и подростки. Кроме перечисленных основных причин, патологический процесс может развиться в результате воспаления седалищного нерва.
Гораздо реже встречается синовит голеностопного сустава.
Симптомы синовита
Основным признаком развития воспалительного процесса в синовиальной оболочке является нарастающий отек в области сустава. При пальпации наблюдается симптом флюктуации – при надавливании на одну из поверхностей сустава на другой стороне ощущается небольшой толчок.
Болевые ощущения, как правило, слабо выражены или отсутствуют. Возможно локальное повышение температуры.
При гнойном синовите наблюдается резкое ухудшение состояния: общее повышение температуры тела, озноб, головная боль, выраженная слабость, пораженный сустав отечный, гиперемированный, резко болезненный, за счет чего происходит ограничение двигательной активности.
Хронический синовит имеет стертую картину воспаления: ноющие боли при движении, обычно слабо выраженные. Этот вариант течения сопровождается разрастанием ворсинок пораженной оболочки и фиброзными изменениями, а также нарушениями лимфо- и кровообращения.
Лечение синовита
Зависит от основной причины заболевания, его формы и индивидуальных особенностей организма.
Консервативные методы терапии включают в себя:
- противовоспалительные препараты;
- антибактериальные препараты (при наличии бактериальной инфекции);
- кортикостероиды
- инъекции для восстановления тканей непосредственно в сам сустав;
- обезболивающие средства местного применения;
- физиолечение (фоно- и электрофорез, УВЧ, магнитотерапия);
- лечебная физкультура, массаж.
В тяжелых, запущенных случаях синовита прибегают к хирургическому вмешательству: удалению синовиальной оболочки (полностью или частично).
При возникновении болей и даже небольшой отечности в любом суставе настоятельно не рекомендуется затягивать визит к специалисту. Своевременно начатое лечение не только является залогом более быстрого восстановления сустава, но и снижает риск развития осложнений.
Профилактика бурсита и синовита
Заключается в своевременном лечении инфекционных заболеваний, адекватной нагрузке на суставы и устранении возможных факторов риска развития воспалительного процесса.
Записаться на консультацию к хирургу
Источник
