Прыщик на сосочке у ребенка 3 года
Милиум (роговая киста, белый угорь, «просянка») – это эпидермальное кистозное образование в устье волосяного фолликула, имеющее вид маленького белого зернышка. Обычно милиумы локализуются на лице в зонах со сравнительно тонкой кожей, очень редко на теле, и в течение длительного периода существуют без каких-либо изменений. Милиумы являются достаточно распространенной косметической проблемой, могут возникать в любом возрасте. Особенно часто белые угри появляются в период полового созревания; также нередко обнаруживаются у новорожденных младенцев (угри новорожденных). Представительницы женского пола более подвержены появлению милиумов.
Причины
Милиумы возникают у пациентов с густой формой жирной себореи, характеризующейся гиперфункцией сальных желез и изменением химического состава кожного сала и создающей благоприятный фон для развития угревой болезни.
Выделяют закрытые комедоны – белые угри (милиумы) и открытые комедоны – черные угри (черные точки). Для густой себореи также характерно появление глубоких кист сальных желез – атером и вульгарных угрей.
Милиумы имеют вид мелких округлых плотных узелков бело-желтоватого оттенка, размером 0,5-3 мм с четкими границами, выступающих над поверхностью кожи и напоминающих просяные зернышки (народное название – «просянка»). Для милиума характерна невоспаленная головка, поскольку белый угорь не имеет естественного выхода и контакта с окружающей средой. Милиумы долгое время не изменяются в размерах. При попадании в милиум микроорганизмов может развиться воспаление с образованием гнойничка. Милиумы (милии) нередко можно обнаружить на крыльях носа у недавно родившихся младенцев; они относятся к пограничным состояниям новорожденных и вскоре спонтанно исчезают без какого-либо лечения.
Милиумы распознаются на основании осмотра кожного покрова дерматологом-косметологом по характерным внешним признакам.
Лечение милиумов
Милиумы самостоятельно не проходят, избавиться от них с помощью косметических средств практически невозможно. Ни в коем случае не следует самостоятельно выдавливать милиумы, т. к. при этом травмируется волосяной фолликул и сальная железа. Подобное самолечение нередко приводит к последующему формированию более крупного угря или присоединению инфекции, может вызвать образование грубого рубца.
Лечение милиумов проводится врачом-дерматологом и заключается во вскрытии и удалении капсулы кисты с ее содержимым. Выбор метода удаления зависит от локализации, числа, размеров и глубины расположения милиумов. При единичных милиумах проводится их механическое удаление (с помощью стерильной иглы и кюретажа) с предварительной и последующей антисептической обработкой кожи. Небольшие ранки, оставшиеся после такой процедуры, бесследно заживают самостоятельно.
При множественных белых угрях применяются современные методы – удаление милиумов лазером, радиоволновым методом или электрокоагуляцией. Образовавшиеся на месте прижигания корочки сходят самостоятельно в течение 10-14 дней. Удаление более 10 элементов за один прием не рекомендуется во избежание значительной травматизации кожи и нарушения работы сальных желез.
Профилактика милиумов
Для профилактики появления милиумов необходимы тщательный уход за кожей лица с применением соответствующих типу кожи очищающих и увлажняющих средств, скрабов, пилингов, косметических масок, нормализующих деятельность сальных желез; устранение провоцирующих факторов, правильное и рациональное питание, здоровый образ жизни. Достаточно эффективно предупреждают появление милиумов салонные косметические процедуры, включающие механическую, ультразвуковую, вакуумную чистку лица, пилинги (химический, механический – микродермабразию), лазерную шлифовку.
Источник
Младенцы щедры на различные высыпания. По «доброй» традиции большинство из них считают аллергическими со всеми вытекающими – строгая диета кормящей маме, перевод на искусственное вскармливание, назначение лечебных смесей и т. д. На самом деле, истинные аллергические сыпи у младенцев не так уж и часто встречаются. К аллергическим заболеваниям, затрагивающим кожу у младенцев, можно отнести: атопический дерматит, острую крапивницу и отек Квинке. Острая крапивница крайне редка у младенцев- это острая аллергическая реакция в виде своеобразных высыпаний по типу волдырей (как при ожоге от крапивы, отсюда и название), которые внезапно появляются на коже и так же внезапно исчезают не оставляя после себя никакого следа, обычно не существуют на коже дольше суток и сопровождаются выраженным зудом, что проявляется в общем беспокойстве ребенка. Причиной, чаще всего, служат пищевые белки(например, коровьего молока), вирусные инфекции, укусы насекомых и лекарственные препараты (например, антибиотики). В тяжелых случаях может сопровождаться отеком и покраснением мягких тканей лица, шеи, гортани, рук, ног, гениталий или брюшной полости – отеком Квинке, который требует незамедлительной врачебной помощи.
Давайте разберемся, что чаще всего незаслуженно называют аллергией:
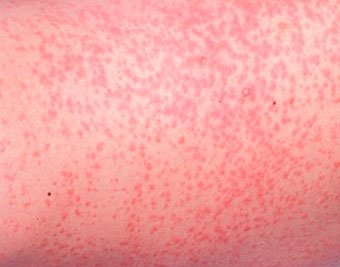
Токсическая эритема новорожденных – преходящая доброкачественная сыпь, точная причина появления неизвестна (возможно, вследствие раздражения кожи факторами внешней среды).
Появляется при рождении или в первые 24-48 часов жизни. Локализация – лицо, туловище, конечности, кроме ладоней и подошв. Исчезает самостоятельно в течение 5-7 дней, иногда, 3 недель. Лечения не требует.
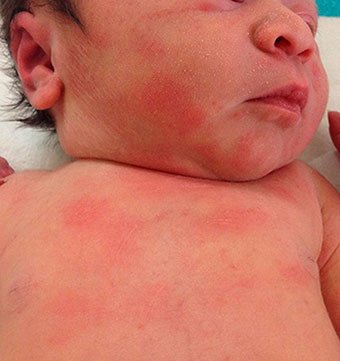
Акне новорожденных (младенческие угри, неонатальный пустулез) – вызваны стимуляцией сальных желез ребенка андрогенами.
Пик высыпаний приходится на 3-ю неделю жизни. Локализуется чаще на лице, иногда распространяется на волосистую часть головы, реже в воротниковую зону. Разрешаются самопроизвольно. Кожа требует очищения и увлажнения, в некоторых случаях, может потребоваться применение
лечебных кремов.
Потница-сыпь, которая возникает в плохо «вентилируемых» областях в результате закупорки потовых желез. Может возникать в любом возрасте.
Локализация – складки кожи, ягодицы и задняя поверхность туловища, иногда лицо (после сна). В зависимости от глубины поражения бывает – кристаллическая потница, красная потница, глубокая потница (поверхностная).
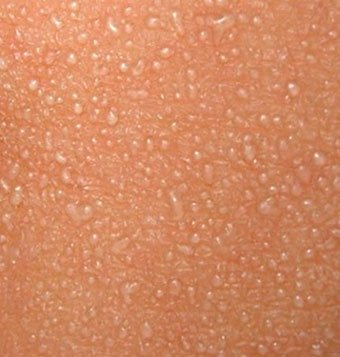
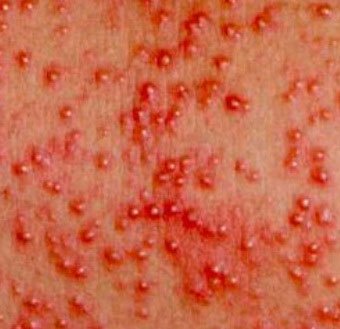

Длительность сыпи – от нескольких часов до нескольких дней.
Лечение – прохладные водные ванны, воздушные ванны, профилактика перегрева. Для лечения некоторых случаев красной и глубокой потницы могут применяться лосьоны, содержащие каламин и крема с кортикостероидами и антибиотиками.
Себорейный дерматит – это кожное расстройство, которое формируется на богатых кожным салом областях. Точная причина неизвестна (определенная роль отводится кожному сапрофиту – грибку малассезия, который хорошо растет и размножается в сальном секрете).
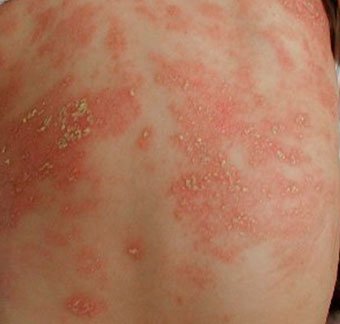
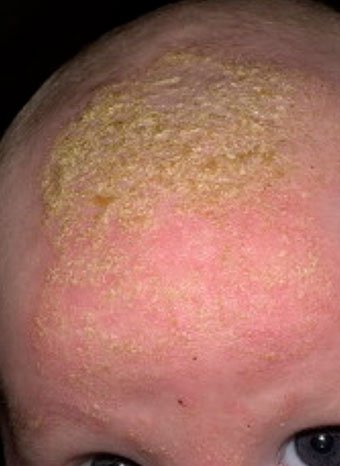
Бывает очагами или распространенный, дерматит с отрубевидными чешуйками, которые на волосистой части головы могут образовывать корку («чепчик», гнейс).
Излюбленная локализация – волосистая часть головы, лицо, складки (!).
Начинаться может с 1-й – 2-й недели жизни или позже, разрешается спонтанно в течение нескольких недель или месяцев.
Лечение заключается в смягчении корок маслом или кремом с последующим их удалением, увлажнении кожи и, в некоторых случаях, нанесении противогрибковых и противовоспалительных кремов.
Простой контактный дерматит – это неспецифическое повреждение кожи вследствие длительного или многократного воздействия целого ряда веществ – слюна, соки фруктов, пенящиеся средства для ванн, моющие средства (их остатки на стенках ванны) и т. д. У младенцев слюна зачастую вызывает дерматит в области контакта с соской и в складках шеи.
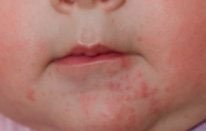
Как правило, устранение повреждающего агента и кратковременное назначение противовоспалительных кремов быстро приводит к выздоровлению, но некоторые дети настолько чувствительны, что выявить причинный фактор практически невозможно.
Пеленочный дерматит (прототип контактного дерматита) – поражение кожи, которое возникает под воздействием физических (перегрев), химических, ферментативных (контакт с потом, мочой и калом) и микробных факторов. Локализация – область подгузника или прилегания пеленок.
Лечение проводится с использованием аббревиатуры ABCDE (air, barrier, cleansing, diaper, education) – воздух, барьер, очищение, подгузник и обучение родителей. Помогает частая смена подгузников, обмывание кожи и тщательное ее просушивание. Эффективно предупреждает дерматит наложение на чистую кожу средств, полностью ее закрывающих (вазелин, цинковая паста). В упорных случаях могут быть рекомендованы лечебные крема, содержащие кортикостероиды, антибиотики или противогрибковые вещества.
А теперь пару слов об АД:
Атопический дерматит – это хроническое аллергическое воспаление кожи, генетически обусловленное, связанное с потерей кожного барьера и, ввиду этого, сопровождающееся сухостью, зудом и различными высыпаниями. В трети (!) случаев сочетается с пищевой аллергией (самые частые «виновники» – коровье молоко, куриное яйцо, пшеница, рыба, соя, орехи).
Стартует чаще не ранее 3х месяцев жизни.
Самая частая локализация до 2-3 лет – лицо (щеки, лоб, подбородок), выпуклые части конечностей (разгибательные поверхности) и туловище, никогда не бывает у младенцев в складках (!).
Обострения провоцируются различными факторами – стресс, сухой воздух, пот, пища (гистаминолибераторы), инфекции, контакт с табачным дымом, шерстью животных, грубой тканью, остатками моющих средств на одежде и т. д.
Лечится тщательным уходом за кожей и использованием противовоспалительных кремов.
Существуют еще:
Псевдоаллергические реакции – это реакции внешне сходные с аллергическими (например, различные высыпания), но не являющиеся таковыми, ввиду не иммунного механизма их развития.
Причина – повышенное содержание гистамина (тирамина, серотонин) в продуктах, или способность продуктов усиливать выброс этих веществ в организме, или усиленное всасывание их, в связи с патологией желудочно-кишечного тракта (ферментопатии, воспаление в стенке кишечника и т. д.). К таким продуктам относятся – шоколад, какао, клубника, цитрусовые, мед, квашеная капуста, маринады и специи, морепродукты, рыба, икра, свинина, грибы, сыры, орехи, копчености, консерванты, красители и усилители вкуса.
Лечение включает диетические рекомендации, уход за кожей, в некоторых случаях, применение антигистаминных препаратов и противовоспалительных кремов.
Клинические проявления атопического дерматита, простого контактного дерматита у высокочувствительных детей и проявление псевдоаллергических реакций бывают очень похожи друг на друга, поэтому основной задачей остается создание «кожного барьера» путем постоянного увлажнения кожи с помощью эмолиентов, купирование обострения противовоспалительными кремами и исключение провоцирующих обострение факторов.
И последнее:
Инфекции кожи – герпесвирусная, стафилококковая пузырчатка, кандидоз тоже бывают у младенцев, не стоит забывать о них. Обратиться ко врачу стоит немедленно, если ребенок вялый, лихорадит, отказывается от груди или бутылочки, высыпания на коже сопровождаются выделением гноя или покрыты гнойными корками, есть пузыри или группа пызырьков, эрозии (нарушение целостности кожи), выраженный отек и покраснение кожи.

Источник
Все мы знаем выражение «кожа как у младенца». При этом многие представляют новорождённого как маленький комочек с очень мягкой и розовой кожей. Но чаще всего это не так. Давайте разберёмся, какие высыпания на коже пугают родителей в первый месяц жизни малыша и о чём они говорят.
На приёме нередко звучат жалобы родителей на то, что у ребёнка появились «какие-то прыщики» на коже. И зачастую высыпания связывают с аллергией.
Первый месяц жизни – это период адаптации. В это время кожа ребёнка активно заселяется микрофлорой и привыкает к воздушной среде. А значит, изменяется и её внешний вид. Часто родителей беспокоят следующие безобидные состояния.
Простая эритема – красные пятна небольшого диаметра. Могут располагаться на любых участках кожи. Причина возникновения – расширение сосудов. Чаще всего заметны на второй-третий день после рождения, не беспокоят малыша. Проходят за несколько дней самостоятельно.
Токсическая эритема – тоже красное пятно, но в середине есть ещё маленький «прыщик». Во всём похожа на свою «тёзку» – простую эритему, только начинается из-за заселения кожи микрофлорой.
Шелушение. Оно бывает крупным и мелким, напоминает облезающую кожу после загара. Заметить его можно в первые дни жизни.
Милии – маленькие белые точки, чаще расположенные на носу. Это закупоренные волосяные фолликулы. Давить их не надо, они пропадут сами.
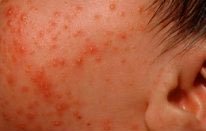
Акне новорождённых, или младенческие угри – одно из самых интересных состояний. Высыпания и вправду похожи на прыщи, иногда даже с белой головкой. Найти их можно на лице, плечах и груди. У одного малыша это будут единичные прыщики, а другой будет ими густо усыпан. Время возникновения – примерно конец первого месяца жизни.
Именно акне многие родители склонны принимать за проявление аллергии. Но причина совсем в другом.
Это всего лишь реакция сальных желёз на гормоны в материнском молоке. Важно, что общее состояние малыша при этом никак не меняется. Акне – это самое продолжительное состояние из всех перечисленных. Оно может сохраняться на коже ребёнка от одной-двух недель и до целого месяца. Проходит самостоятельно и не оставляет никаких следов.
Все вышеперечисленные изменения на коже относятся к физиологическим. Они никак не сказываются на общем состоянии ребёнка, не требуют лечения и проходят со временем.
Ряд других симптомов требует активного участия родителей. Например, потница возникает из-за того, что ребёнок долго находится в очень тёплых условиях. Протоки потовых желёз у малышей в норме закрыты. Но сами потовые железы при перегревании выделяют пот. Именно он и вызывает раздражение внутри кожи вокруг потовых желёз. Чтобы вылечить его, создайте комфортные условия окружающей среды. Важно поддерживать дома температуру воздуха 20-22 °С и влажность 40-60 %. И ни в коем случае не кутать младенца.
Пелёночный дерматит, или опрелость – раздражение кожи под подгузником из-за длительного контакта с физиологическими выделениями. Также причиной может быть частое использование влажных салфеток. Раздражение часто выглядит как сильное покраснение с чёткими границами. Лечение основано на коррекции правил гигиены. Они простые, и при их соблюдении опрелость проходит за несколько дней:
- Сократите время использования памперсов и чаще устраивайте воздушные ванны.
- Подмывайте ребёнка под проточной водой только после акта дефекации.
- Насухо промакивайте кожу после подмывания.
- Используйте влажные салфетки без отдушек только при отсутствии воды.
- Применяйте защитные кремы под подгузник.
Кожа новорождённых очень нежная и легко травмируется. Поэтому она требует очень бережного отношения к себе. И помните: далеко не все высыпания связаны с аллергией. Но если высыпания появились, их лучше всё же показать врачу и не заниматься самолечением.
Данияр Жураев, детский невролог.
Фото depositphotos.com
Мнение автора может не совпадать с мнением редакции.
Источник
Стрептодермия у детей имеет ряд особенностей. Представляет собой кожное заболевание бактериального происхождения, при котором на коже появляется сыпь, которая затем может перерастать в мокнущие раны, гноиться. В особо тяжелых случаях на поверхности кожи могут появляться язвы, эрозии. [1] Заболевание лечится довольно долго. Основной метод лечения – антибиотикотерапия. При появлении первых признаков заболевания, нужно как можно быстрее показаться врачу, который подберет оптимальное лечение. [2] Чем раньше начнется лечение, тем больше шансов на полное выздоровление.
Стрептодермия у детей на голове, на лице, подбородке, за ухом
Стрептодермия довольно часто встречается у детей, и может локализоваться практически повсеместно: на голове, на лице, на подбородке, за ухом. [3] Для того чтобы избавиться от заболевания, необходимо соответствующее лечение. Поскольку стрептодермия представляет собой заболевание бактериального происхождения, основа лечения – антибиотикотерапия.
Учитывая, что бактериальное заболевание может развиться исключительно на фоне сниженного иммунитета, и нарушенной микрофлоры, может понадобиться иммунокоррекция. Для этого нужно обратиться к иммунологу, провести обследование, и только после этого, в случае необходимости, назначать соответствующее лечение. Самостоятельно назначать себе средства для иммунной системы ни в коем случае нельзя, поскольку необходимо смотреть иммунный статус человека, и на основании анализа основных иммунологических показателей, подбирать соответствующее лечение.
Нужно учитывать, что неправильный подбор средства может иметь серьезные неблагоприятные последствия. Чрезмерно активный и высокий иммунитет – это та же плохо, как и сниженный. При повышенном иммунитете развивается аутоиммунная агрессия, при которой иммунные комплексы и антитела атакуют клетки и ткани собственного организма, вызывая соответствующие разрушительные реакции. Примером аутоиммунного заболевания является красная системная волчанка, ревматизм, артрит, различные заболевания крови. [4] , [5] При повышенном иммунитете существенно возрастает риск развития лейкемий, злокачественных новообразований.
Также необходимо нормализовать микрофлору, поскольку снижение колонизационной резистентности и защитных свойств слизистых оболочек также способствует прогрессированию заболевания и развитию рецидивов. Зачастую назначают комплексное лечение: антибиотикотерапия, противогрибковые средства, иммуномодуляторы, пробиотики.
Стрептодермия в носу, под носом
Появление стрептодермии в любом месте, даже в носу, или под носом, является признаком бактериальной, а точнее – стрептококковой инфекции. Единственным методом лечения бактериальной инфекции является антибактериальная терапия, проводимая по специально подобранной схеме. Применяется как местная терапия, так и системная (препараты принимают внутрь).
Несмотря на то, что выбор того или иного антибиотика зависит от ряда факторов, в том числе, и от их количества выявленных микроорганизмов, лучше делать выбор в пользу антибиотиков узкого спектра действия. Эти антибиотики направлены конкретно против стрептококковой инфекции, которая и является причиной развития стрептодермии.
Но иногда встречаются случаи комбинированной инфекции (микст-инфекции), при которой к стрептококковой инфекции, которая является основной, дополнительно присоединяется и другая инфекция. Это могут быть любые микроорганизмы, как грамположительные, так и грамотрицательные. [6] Поэтому рекомендуется сначала провести предварительный анализ на антибиотикочувствительность. Если кроме стрептококковой инфекции, присутствует и другая микрофлора в патологическом количестве, назначают универсальные средства, которые воздействуют без учета специфики микрофлоры. Это зачастую антибиотики широкого спектра (могут оказывать как бактериостатическое, так и бактерицидное воздействие).
Стрептодермия во рту
Случаи развития стрептодермии во рту наблюдаются редко, тем не менее, не исключены. Зачастую это указывает на сниженный иммунитет и нарушения микрофлоры: дисбактериоз, дисбиоз. Подобное состояние может наблюдаться у грудных детей, у которых еще не в полной мере сформирован иммунитет, микрофлора находится на стадии формирования. [7] Также подобное наблюдается у ослабленных детей, у часто болеющих детей, у тех, кто прибывал в контакте с заболевшими детьми, а также после антибиотикотерапии, перенесенных инфекционных, или тяжелых соматических заболеваний.
Основное лечение – местные антибактериальные средства для орошения ротовой полости: мирамистин, стоп-ангин, неомицин, биопорокс, ингалипт, раствор Люголя, и другие. Внутрь обязательно назначют антибиотики. Антибиотики узкого спектра действия подбирают после того, как точно определен возбудитель заболевания (подтверждено, что это действительно стрептодермия, обусловленная стрептококковой инфекцией, исключена комплексная инфекция, микст-инфекция). Это связано с тем, что антибиотики узкого спектра оказывают целенаправленное воздействие на бактерии, убивают их, снимают воспалительный процесс. Они действуют точно, прицельно, конкретно на тот микроорганизм, который и является причиной заболевания. Но в случае, если причиной окажется другой микроорганизм, либо их комплекс, антибиотик окажется неэффективным. Проблема состоит также в том, что такое лечение не только не принесет результата, но и вызовет побочные эффекты, создаст дополнительную нагрузку на организм и без того ослабленного ребенка. Поэтому перед назначением лечения нужно проконсультироваться с врачом и пройти бактериологическое исследование с анализом на антибиотикочувствительность выделенных штаммов микроорганизмов.
Стрептодермия на губах
Развитие стрептодермии на губах у ребенка является одним из основных признаков ослабленного иммунитета. Такое чаще всего наблюдается после перенесенной антибиотикотерапии, после длительной болезни, если ребенок перенес простудные, инфекционные, или соматические заболевания, хирургические вмешательства. Часто такое наблюдается после выписки из больницы или дневного стационара, поскольку ребенок мог подхватить внутрибольничную инфекцию.
Зачастую при появлении стрептодермии у детей на губах, стандартной антибиотикотерапии недостаточно. Может потребоваться дополнительное лечение. Например, при применении некоторых лекарственных средств могут потребоваться и дополнительные препараты, такие, как:
- пребиотики (препараты, содержащие те компоненты и метаболиты, которые стимулируют рост и размножение нормальной микрофлоры ребенка);
- пробиотики (препараты, направленные на восстановление нормальной микрофлоры),
- гепатопротекторы (препараты, обеспечивающие защиту печени от неблагоприятного воздействия лекарств);
- уропротекторы (препараты, направленные на защиту почек и мочевыводящих путей).
В особо тяжелых случаях, комплексная терапия представлена одновременно противогрибковыми средствами и антибиотиками. Также в схему лечения могут включать иммуномодуляторы (иммуностимуляторы), пробиотики, пребиотики, средства симптоматической терапии. Но подобные назначения должен делать только врач, имеющий соответствующую квалификацию (иммунолог, бактериолог).
Стрептодермия у детей на глазах
Стрептодермия у детей может появляться и на глазах. Особенно часто это наблюдается у грудных детей, а также у ослабленных детей, часто болеющих, у детей, которые недавно перенесли тяжелые инфекционные и соматические заболевания. Также нужно учитывать и факторы риска. Если е ребенка есть хронические заболевания глаз, либо он часто болеет офтальмологическими заболеваниями, он автоматически попадает в группу риска. В первую очередь в группу риска по развитию стрептодермии на глазах, попадают дети, у которых в анамнезе есть травмы, хирургические вмешательства в глаза. К числу факторов риска относят различные очаги инфекции в организме (персистирующую вирусную инфекцию, паразитов, кожного клеща, грибковую инфекцию). Это связано с тем, что все эти микроорганизмы могут проникнуть в глаз, и вызвать там воспалительный, гнойный процесс. Стрептодермия на глазах может развиваться у детей, которые носят линзы, поскольку при соприкосновении глаза и линзы, образуется бескислородная среда, в которой складывают оптимальные условия для размножения микроорганизмов. В первую очередь, развивается стрептококк, что и приводит к развитию стрептодермии. [8]
Стрепотдермия на глазах может развиваться и у новорожденных, поскольку у них еще не до конца сформирована микрофлора. Также нужно учитывать тот факт, что глаз новорожденного находится на стадии адаптации к новым условиям, испытывает повышенную нагрузку, соответственно, риск заражения бактериальной инфекцией резко возрастает.
Предрасполагающими факторами выступают и все заболевания, при которых нарушается биохимический и гормональный фон, снижается иммунитет.
Стрептодермия на теле у ребенка
Стрептодермия может наблюдаться на теле ребенка практически в любом возрасте. Она поражает как новорожденных детей, так и детей в школьном, подростковом возрасте. Без лечения стрептодермия на теле у ребенка быстро прогрессирует, может перерасти в устойчивые язвы и эрозии. Поэтому лечение нужно начинать как можно раньше.
Стрептодермия – это бактериальное заболевание, обусловленное бактериями рода Стрептококк. Чаще всего это пиодермальный стрептококк, который поражает кожные покровы человека. Бактериальный процесс влечет за собой развитие инфекционно-воспалительного процесса. В качестве основного механизма, который способствует образованию воспалительного, инфекционного процесса, можно рассматривать снижение иммунитета. Соответственно, снижение иммунитета неизбежно приводит к нарушению микрофлоры. Снижается активность защитных и компенсаторных механизмов, происходит нарушение гормонального фона. [9]
Процесс поддерживается развитием и активным поддержанием воспалительного процесса: к очагу инфекции активно мигрируют клеточные элементы, иммунокомпетентные клетки, которые активируют местный иммунитет. В этот период может повышаться температура тела.
Основным средством лечения стрептодермии является антибиотикотерапия. Подбирать лекарственное средство должен исключительно врач, основываясь не только на клинической картине, но и на результатах лабораторных исследований. Лечение обычно длится не менее 10-15 дней. Прерывать лечение раньше, даже при отсутствии симптомов заболевания, ни в коем случае нельзя. Это может привести к развитию рецидива, а также к резистентности микрофлоры (выработке устойчивости). Стрептодермия у детей часто требует и дополнительных средств лечения: пробиотиков, иммуномодуляторов, противовоспалительных и противоаллергических средств. Все эти средства должны назначать исключительно специалисты соответствующего профиля.
Стрептодермия у детей на руках, плече, пальцах рук
Особенности стрептодермии у детей состоят в том, что она может появляться везде: на руках, плечах, пальцах рук. Где бы у ребенка не появились признаки этого заболевания, это указывает на нарушение микрофлоры и сниженный иммунитет. При нормально развитом местном иммунитете и сохранности нормальных микробиоценозов, стрептодермия развиться не может (по-крайней мере, шансы минимальны). Это связано с тем, что поверхностными слоями кожи вырабатываются специальные вещества, оказывающие защитное воздействие на организм. Благодаря этому все патогенные микроорганизмы, в том числе, стрептококк, являющийся возбудителем стрептодермии, погибают. Нормальная микрофлора обеспечивает колонизационную резистентность слизистых оболочек и кожных покровов. Благодаря этому свойству представители нормальной микрофлоры вытесняют патогенную микрофлору, и не дают возможности патогенам абсорбироваться и размножиться на коже.
Если обнаружены признаки стрептодермии, первое, что нужно сделать – обратиться к детскому педиатру или дерматологу. После того, как поставлен точный диагноз, определен вид бактерий, их количественные характеристики, назначается соответствующее лечение. Лечение стандартно – это антибиотикотерапия. Реже применяются другие виды антибактериальной терапии. Применяются различные группы антибиотиков. Иногда целесообразно проводить комплексное лечение, в состав которого будут входить антипаразитарные, или антигрибковые средства, антибиотики, иммуномодуляторы. После окончания курса лечения назначаются пробиотики или пребиотики. Но комплексное лечение назначается только после комплексного обследования ребенка. В частности, нужна консультация иммунолога, дерматолога, бактериолога (инфекциониста). При наличии сопутствующей патологии, может потребоваться дополнительная консультация соответствующего специалиста, например, гастроэнтеролога при наличии заболеваний ЖКТ, аллерголога при аллергических заболеваниях в анамнезе. Важно понимать то, что самолечением заниматься ни в коем случае нельзя, все назначения должен делать исключительно врач.
Также нужно периодически наблюдаться у врача в процессе самого лечения. Это связано с тем, что может потребоваться корректировка назначенного лечения. Важно отслеживать результаты в динамике, оценивать эффективность каждого этапа лечения для того чтобы не допустить образования новых очагов инфекции, предотвратить распространение инфекции по всему телу. Для этого часто, кроме антибактериальных препаратов, применяют противовоспалительные, обезболивающие средства. Нередко применяют и нетрадиционные методы лечения, но они всегда применяются исключительно в составе комплексного лечения. Часто применяют растительные отвары, настои.
Стрептодермия на ноге
Стрептодермия может поражать практически любой участок тела. Нередко можно наблюдать стрептодермию на ноге. Лечение в данном случае практически ничем не отличается от лечения стрептодермии, локализованной на лице, руках, теле. Если заболеванием поражена нижняя часть ноги, в том числе, голень, голеностопный сустав, стопа, можно применять ножные ванны. В качестве основы можно применять, как растительные отвары, так и специально приготовленные лекарственные средства.
Для проведения лечебной ванны для ног, необходимо подготовить заранее емкость для воды, полотенце, теплые носки (лучше из натуральной шерсти). Для начала готовим отвар, настой, или суспензию, в которой будет проводиться процедура. В аптеке продаются специальные средства для ножных лечебных ванн, при бактериальных и грибковых заболеваниях кожи. Их готовят строго в соответствии с инструкцией. Также при стрептодермии на ноге, можно приготовить средство для ванночки самостоятельно, в домашних условиях. Готовят из противовоспалительных и антисептических трав: ромашка, календула, крапива, стевия, липа, малина, мята, листья смородины. [10]
Парить ноги рекомендуется вечером, перед сном. Оптимальное время – между 21 и 22 часами, поскольку в это время максимально активизируются защитные рефлексы организма, увеличивается его восстановительный потенциал. Вода должна быть горячей, но не обжигающей. Ребенку должно быть комфортно получать процедуру. Время процедуры – 15-20 минут. При этом нужно учитывать, что при повышенной температуре тела ванны противопоказаны. Также не рекомендуется проводить процедуру при заложенном носе, при наличии простудного, либо другого заболевания в острой фазе, при проблемах и сердечно-сосудистой системой. После окончания процедуры нужно промокнуть ногу полотенцем, но не растирать. Далее следует надеть теплые носки и лечь спать. В постели можно выпить горячий чай с медом или вареньем. Через несколько часов можно нанести лечебную мазь, выписанную врачом.
Стрептодермия на попе
Чаще всего стрептодермия на попе появляется у детей первых трех лет жизни в связи с несформированностью микрофлоры, недостаточностью иммунитета. Наблюдается у детей, которые носят подгузники, памперсы. Накопление испражнений в памперсе, определенный уровень влажности, температура, соответствующая температуре тела ребенка – идеальные условия для развития бактериальной микрофлоры, в том числе, и для стрептококка.
Источник
