Причины развития атопического дерматита у ребенка

Атопический дерматит у детей – это воспалительное заболевание кожи хронического рецидивирующего течения, возникающее в раннем детском возрасте вследствие повышенной чувствительности к пищевым и контактным аллергенам. Атопический дерматит у детей проявляется высыпаниями на коже, сопровождающимися зудом, мокнутием, образованием эрозий, корок, участков шелушения и лихенизации. Диагноз атопического дерматита у детей основан на данных анамнеза, кожных проб, исследования уровня общего и специфических IgE. При атопическом дерматите у детей показаны диета, местная и системная медикаментозная терапия, физиолечение, психологическая помощь, санаторно-курортное лечение.
Общие сведения
Атопический дерматит является самым ранним и наиболее частым проявлением реакции гиперчувствительности организма на действие аллергенов окружающей среды: на его долю приходится 80-85% случаев аллергии у детей раннего возраста. Как правило, атопический дерматит у ребенка проявляется уже в течение первого года жизни; может протекать с периодическими обострениями и временным стиханием кожных проявлений до пубертатного периода и даже сохраняться в зрелом возрасте.
Распространенность атопического дерматита в детской популяции неуклонно растет и составляет 10-15% в возрастной группе до 5 лет; 15-20% – среди детей школьного возраста. Атопический дерматит существенно снижает качество жизни детей, вызывая психологический дискомфорт и нарушая их социальную адаптацию. Атопический дерматит у детей является риск-фактором «атопического марша» – дальнейшего последовательного развития других аллергических заболеваний: аллергического ринита, поллиноза, аллергического конъюнктивита, бронхиальной астмы. При ослаблении организма атопический дерматит у детей может осложняться присоединением вторичной бактериальной и грибковой инфекций.
Проблема атопического дерматита у детей, в виду своей актуальности, нуждается в пристальном внимании со стороны педиатрии, детской дерматологии, аллергологии-иммунологии, детской гастроэнтерологии, диетологии.
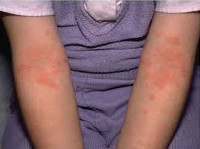
Атопический дерматит у детей
Причины
Возникновение атопического дерматита у детей обусловлено комплексным взаимодействием различных факторов окружающей среды и генетической предрасположенности к аллергическим реакциям. Атопическое поражение кожи обычно возникает у детей с наследственной склонностью к развитию аллергических реакций. Доказано, что риск развития атопического дерматита у детей составляет 75-80% при наличии гиперчувствительности у обоих родителей и 40-50% – при атопии у одного из родителей.
К более частому развитию атопического дерматита у детей приводит гипоксия плода, перенесенная во внутриутробном периоде или во время родов. В первые месяцы жизни ребенка симптомы атопического дерматита могут быть вызваны пищевой аллергией вследствие раннего перевода на искусственные смеси, неправильного введения прикорма, перекармливания, имеющихся нарушений процесса пищеварения и частых инфекционно-вирусных заболеваний. Атопический дерматит чаще возникает у детей с гастритом, энтероколитом, дисбактериозом, гельминтозами.
Нередко к развитию атопического дерматита у детей приводит чрезмерное потребление высокоаллергенных продуктов матерью в период беременности и лактации. Пищевая сенсибилизация, связанная с физиологической незрелостью пищеварительной системы и особенностями иммунного ответа новорожденного, оказывает значительное влияние на формирование и последующее развитие всех аллергических заболеваний у ребенка.
Причинно-значимыми аллергенами могут выступать пыльца, продукты жизнедеятельности домашних клещей, пылевой фактор, бытовая химия, лекарственные средства и др. Спровоцировать обострение атопического дерматита у детей могут психоэмоциональное перенапряжение, перевозбуждение, ухудшение экологической ситуации, пассивное курение, сезонные изменения погоды, снижение иммунной защиты.
Классификация
В развитии атопического дерматита у детей различают несколько стадий: начальную, стадию выраженных изменений, стадию ремиссии и стадию клинического выздоровления. В зависимости от возраста манифестации и клинико-морфологических особенностей кожных проявлений выделяют три формы атопического дерматита у детей:
- младенческую (с периода новорожденности до 3 лет)
- детскую – (с 3 до 12 лет)
- подростковую (с 12 до 18 лет)
Эти формы могут переходить в одна в другую или заканчиваться ремиссией с уменьшением симптомов. Различают легкое, средней степени и тяжелое течение атопического дерматита у детей. Клинико-этиологические варианты атопического дерматита по причинно-значимому аллергену включают кожную сенсибилизацию с преобладанием пищевой, клещевой, грибковой, пыльцевой и другой аллергии. По степени распространенности процесса атопический дерматит у детей может быть:
- ограниченным (очаги локализуются в одной из областей тела, площадь поражения не >5% поверхности тела)
- распространенным/диссеминированным (поражение – от 5 до 15% поверхности тела в двух и более областях)
- диффузным (с поражением практически всей кожной поверхности).
Симптомы
Клиническая картина атопического дерматита у детей достаточно многообразна, зависит от возраста ребенка, остроты и распространенности процесса, тяжести течения патологии.
Младенческая форма атопического дерматита характеризуется острым воспалительным процессом – отеком, гиперемией кожи, появлением на ней эритематозных пятен и узелковых высыпаний (серозных папул и микровезикул), сопровождающихся резко выраженной экссудацией, при вскрытии – мокнутием, образованием эрозий («серозных колодцев»), корочек, шелушением.
Типичная локализация очагов – симметрично в области лица (на поверхности щек, лба, подбородка); волосистой части головы; на разгибательных поверхностях конечностей; реже в локтевых сгибах, подколенных ямках и в области ягодиц. Для начальных проявлений атопического дерматита у детей характерны: гнейс – себорейные чешуйки с усиленным салоотделением в зоне родничка, у бровей и за ушами; молочный струп – эритема щек с желтовато-коричневыми корочками. Кожные изменения сопровождаются интенсивным зудом и жжением, расчесами (экскориацией), возможно гнойничковое поражение кожи (пиодермия).
Для детской формы атопического дерматита свойственны эритематосквамозное и лихеноидное кожное поражение. У детей наблюдается гиперемия и выраженная сухость кожи с большим количеством отрубевидных чешуек; усиление кожного рисунка, гиперкератоз, обильно шелушение, болезненные трещины, упорный зуд с усилением в ночное время. Кожные изменения располагаются преимущественно на сгибательных поверхностях конечностей (локтевых сгибах, подколенных ямках), ладонно-подошвенной поверхности, паховых и ягодичных складках, тыльной поверхности шеи. Характерно «атопическое лицо» с гиперпигментацией и шелушением век, линией Денье-Моргана (складкой кожи под нижним веком), вычесываем бровей.
Проявления атопического дерматита у детей подросткового возраста характеризуются резко выраженной лихенизацией, наличием сухих шелушащихся папул и бляшек, локализующихся преимущественно на коже лица (вокруг глаз и рта), шеи, верхней части туловища, локтевых сгибах, вокруг запястий, на тыльной стороне кистей и ступней, пальцах рук и ног. Для этой формы атопического дерматита у детей характерно обострение симптомов в холодное время года.
Диагностика
Диагностика атопического дерматита у ребенка проводится детским дерматологом и детским аллергологом-иммунологом. Во время осмотра специалисты оценивают общее состояние ребенка; состояние кожных покровов (степень влажности, сухости, тургор, дермографизм); морфологию, характер и локализацию высыпаний; площадь поражения кожи, выраженность проявлений. Диагноз атопического дерматита подтверждается при наличии у детей 3-х и более обязательных и дополнительных диагностических критериев.
Вне обострения атопического дерматита у детей применяют постановку кожных проб с аллергенами методом скарификации или прик-теста для выявления IgE-опосредованных аллергических реакций. Определение содержания общего и специфических IgE в сыворотке крови методами ИФА, РИСТ, РАСТ предпочтительно при обострении, тяжелом течении и постоянных рецидивах атопического дерматита у детей.
Атопический дерматит у детей необходимо дифференцировать с себорейным дерматитом, чесоткой, микробной экземой, ихтиозом, псориазом, розовым лишаем, иммунодефицитными заболеваниями.
Лечение атопического дерматита у детей
Лечение направленно на уменьшение выраженности аллергического воспаления кожи, исключение провоцирующих факторов, десенсибилизацию организма, предотвращение и снижение частоты обострений и инфекционных осложнений. Комплексное лечение включает диету, гипоаллергенный режим, системную и местную фармакотерапию, физиотерапию, реабилитацию и психологическую помощь.
- Диета. Помогает облегчить течение атопического дерматита и улучшить общее состояние, особенно у детей грудного и раннего возраста. Рацион питания подбирается индивидуально, исходя из анамнеза и аллергологического статуса ребенка, каждый новый продукт вводится под строгим контролем педиатра. При элиминационной диете из рациона убирают все возможные пищевые аллергены; при гипоаллергенной диете исключают крепкие бульоны, жареные, острые, копченые блюда, шоколад, мед, цитрусовые, консервы и др.
- Медикаментозное лечение. Включает прием антигистаминных, противовоспалительных, мембраностабилизирующих, иммунотропных, седативных препаратов, витаминов и применение местных наружных средств. Антигистаминные препараты 1-го поколения (клемастин, хлоропирамин, хифенадин, диметинден) применяют только короткими курсами при обострении атопического дерматита у детей, не отягощенного бронхиальной астмой или аллергическим ринитом. Антигистаминные препараты 2-го поколения (лоратадин, дезлоратадин, эбастин, цетиризин) показаны при лечении атопического дерматита у детей в сочетании с респираторными формами аллергии. Для купирования тяжелых обострений атопического дерматита у детей используют короткие курсы системных глюкокортикоидов, иммуносупрессивную терапию.
- Местное лечение. Помогает устранить зуд и воспаление кожи, восстановить ее водно-липидный слой и барьерную функцию. При обострениях атопического дерматита у детей среднетяжелой и тяжелой степени применяют аппликации местных глюкокортикоидов, при инфекционном осложнении – в комбинации с антибиотиками и противогрибковыми средствами.
В лечении атопического дерматита у детей используют фототерапию (УФA и УФB облучение, ПУВА-терапию), рефлексотерапию, гипербарическую оксигенацию, курорто- и климатотерапию. Детям с атопическим дерматитом нередко требуется помощь детского психолога.
Прогноз и профилактика
Наиболее выраженные в раннем возрасте проявления атопического дерматита могут уменьшаться или полностью исчезать по мере роста и развития детей. У большинства пациентов симптомы атопического дерматита сохраняются и рецидивируют в течение всей жизни.
Неблагоприятными прогностическими факторами являются: ранний дебют заболевания в возрасте до 2-3 мес., отягощенная наследственность, тяжелое течение, сочетание атопического дерматита у детей с другой аллергической патологией и персистирующей инфекцией.
Цель первичной профилактики атопического дерматита – предотвращение сенсибилизации детей из групп риска путем максимального ограничения высоких антигенных нагрузок на организм беременной и кормящей матери и ее ребенка. Исключительно грудное вскармливание в первые 3 месяца жизни ребенка, обогащение рациона матери и ребенка лактобактериями снижает риск раннего развития атопического дерматита у предрасположенных к нему детей.
Вторичная профилактика заключается в предупреждении обострений атопического дерматита у детей за счет соблюдения диеты, исключения контакта с провоцирующими факторами, коррекции хронической патологии, десенсибилизирущей терапии, санаторно-курортного лечения.
При атопическом дерматите важен правильный ежедневный уход за кожей детей, включающий очищение (непродолжительные прохладные ванны, теплый душ), смягчение и увлажнение специальными средствами лечебной дерматологической косметики; выбор одежды и белья из натуральных материалов.
Источник
Качество жизни
Атопический дерматит, сохраняя свои клинические проявления на протяжении многих лет, оказывает неблагоприятное воздействие на физическое и психическое развитие детей, изменяет привычный для них образ жизни, способствует формированию психосоматических нарушений, приводит к социальной дезадаптации, трудностям в выборе профессии и создании семьи. При этом зачастую нарушаются взаимоотношения в семье больных детей: увеличиваются трудовые потери родителей, возникают проблемы по формированию окружающей ребёнка среды, увеличиваются материальные затраты, связанные с обустройством быта, соблюдением режима и пищевого рациона и др. Страдания и неудобства больным доставляют не только патологические кожные процессы и зуд, но и ограничения в повседневной активности (физической, социальной, профессиональной), что резко снижает качество жизни .
Факторы риска и причины атопического дерматита у детей
Атопический дерматит развивается, как правило, у лиц с генетической предрасположенностью к атопии под действием факторов внешней и внутренней среды. Среди факторов риска развития атопического дерматита у детей ведущую роль играют эндогенные факторы (наследственность, атопия, гиперреактивность кожи), которые в сочетании с различными экзогенными факторами приводят к клинической манифестации заболевания.
Причины атопического дерматита у детей (Казначеева Л.Ф., 2002)
Неуправляемые причины | Условноуправляемые причины | Управляемые причины (факторы, формирующиеся в условиях семьи) |
Генетическая предрасположенность к атопии. Климато-географические факторы | Антенатальные. Перинатальные. Неблагоприятные экологические условия в районе проживания | Диетические (особенности вскармливания, семейные пищевые традиции и др.). Бытовые (условия проживания). Факторы, обусловленные: нарушением правил ухода за кожей; наличием очагов хронической инфекции; неблагоприятным психологическим климатом; нарушением правил проведения вакцинопрофилактики |
Эндогенные причины атопического дерматита у детей
У 80% детей, страдающих атопическим дерматитом, отмечается отягощённый по аллергии семейный анамнез (нейродермит, пищевая аллергия, поллиноз, бронхиальная астма, рецидивирующие аллергические реакции). Причём чаще связь с атопическими заболеваниями прослеживается по линии матери (60-70%), реже – по линии отца (18-22%). В настоящее время установлен лишь полигенный характер наследования атопии. При наличии атопических заболеваний у обоих родителей риск развития атопического дерматита у ребёнка составляет 60-80%, у одного из родителей – 45-56%. Риск развития атопического дерматита у детей, чьи родители здоровы, достигает 10-20%.
Помимо генетически детерминированного IgЕ-зависимого воспаления кожи, атопический генотип может быть обусловлен неиммунными генетическими детерминантами, например повышенным синтезом тучными клетками провоспалительных субстанций. Подобная селективная индукция (возбуждение) тучных клеток сопровождается гиперреактивностью кожи, что в конечном итоге может стать основным реализующим фактором болезни. Существует также возможность приобретённой поломки иммунного ответа (сходной с атопическим генотипом) или спонтанной мутации в результате воздействия на организм различных стрессовых ситуаций (болезни, химические и физические агенты, психологические нагрузки и др.).
[10], [11], [12], [13], [14], [15], [16]
Экзогенные причины атопического дерматита у детей
Среди экзогенных причин атопического дерматита у детей выделяют триггеры (причинные факторы) и факторы, усугубляющие действие триггеров. В роли триггеров могут выступать как вещества аллергенной природы (пищевые, бытовые, пыльцевые и др.), так и неаллергенные факторы (психоэмоциональные нагрузки, изменения метеорологической ситуации и т.д.).
В зависимости от возраста детей в роли триггеров или релевантов («виновников») атопического воспаления кожи выступают различные этиологические причины атопического дерматита у детей. Так, у детей раннего возраста в 80-90% случаев заболевание возникает вследствие пищевой аллергии. По данным литературы, степень сенсибилизирующего потенциала различных продуктов может быть высокой, средней или слабой, однако в большинстве случаев пищевую аллергию в раннем возрасте провоцируют белки коровьего молока, злаков, яйца, рыбы и сои.
Почему именно кожа становится органом-мишенью аллергической реакции, а атопический дерматит – самым ранним клиническим маркёром атопии у детей раннего возраста? Вероятно, анатомо-физиологические особенности детей этого возраста могут предрасполагать к развитию аллергических реакций, а именно:
- огромная резорбтивная поверхность кишечника;
- сниженная активность ряда пищеварительных ферментов (липазы, дисахаридаз, амилазы, протеаз, трипсина и др.);
- своеобразное строение кожи, подкожно-жирового слоя и кровеносных сосудов (чрезвычайно тонкий слой эпидермиса, богато васкуляризированная собственно дерма, большое количество эластических волокон, рыхлый подкожно-жировой слой);
- низкая продукция диаминооксидазы (гистаминазы), арилсульфатазы А и В, фосфолипазы Э, которые содержатся в эозинофилах и участвуют в инактивации медиаторов аллергии;
- вегетативный дисбаланс с недостаточной симпатикотонией (доминирование холинэргических процессов);
- преобладание выработки минералокортикоидов над глюкокор- тикоидами;
- сниженная продукция IgА и его секреторного компонента – IgAS;
- возрастная дисфункция адренэргической циклической системы нуклеотидов: сниженный синтез аденилатциклазы и цАМФ, простагландинов;
- своеобразное структурное строение бислоя плазматических мембран: повышенное содержание в нём арахидоновой кислоты (предшественника простагландинов), лейкотриенов, тромбоксана и сопряжённое с этим повышение уровня фактора активации тромбоцитов.
Очевидно, что при неоправданно массированной антигенной нагрузке и наследственной предрасположенности эти возрастные особенности способны привести к реализации атопического заболевания.
По мере роста детей пищевая аллергия постепенно теряет своё доминирующее значение, и в возрасте 3-7 лет триггерами аллергического воспаления выступают бытовые (синтетические моющие средства, библиотечная пыль), клещевые (Dermatophagoides Farinae и D. Pteronissinus), пыльцевые (злаковые травы, деревья и сорные травы) аллергены. У детей 5-7 лет формируется сенсибилизация к эпидермальным аллергенам (шерсть собаки, кролика, кошки, овцы и т.д.), причём их воздействие через повреждённую кожу может быть весьма интенсивным.
Особую группу причин атопического дерматита у детей составляют бактериальные, грибковые, вакцинальные аллергены, которые выступают обычно в ассоциации с другими аллергенами, потенцируя отдельные звенья аллергического воспаления.
В последние годы многие авторы отмечают огромное значение в развитии и течении атопического дерматита энтеротоксинового суперантигена Staphylococcus aureus, колонизация которого наблюдается почти у 90% больных. Секреция стафилококком токсинов-суперантигенов стимулирует продукцию медиаторов воспаления Т-клетками и макрофагами, что обостряет или поддерживает кожное воспаление. Локальная продукция на поверхности кожи стафилококкового энтеротоксина может вызывать IgE-опосредованное высвобождение гистамина из мастоцитов, запуская, таким образом, механизм атопического воспаления.
Примерно у 1/3 больных причиной атопического дерматита у детей выступают плесневые и дрожжевые грибы – Alternaria, Aspergillus, Mucor, Candida, Pénicillium, Cladosporium, под воздействием которых обычно развивается поверхностная грибковая инфекция. Полагают, что, помимо собственно инфекции, в поддержании атопического воспаления в данном случае может играть роль аллергическая реакция немедленного или замедленного типа к компонентам гриба.
У детей раннего возраста причиной атопического дерматита у детей иногда выступает вирусная инфекция, вызванная Herpes simplex.
Иногда пусковым фактором клинической манифестации заболевания может явиться вакцинация (особенно живыми вакцинами), проведённая без учёта клинико-иммунологического статуса и соответствующей профилактики.
В ряде причинами атопического дерматита у детей могут служить лекарственные средства, чаще антибиотики (пенициллины, макролиды), сульфаниламиды, витамины, ацетилсалициловая кислота (аспирин), метамизол натрия (анальгин) и др.
К неаллергенным причинам атопического дерматита у детей относят психоэмоциональные нагрузки, резкие изменения метеоусловий, табачный дым, пищевые добавки и др. Однако механизмы их участия в развитии атопического дерматита остаются до конца не расшифрованными.
В группу экзогенных причин атопического дерматита у детей, усугубляющих действие триггеров, входят климато-географические зоны с экстремальными значениями температуры и повышенной инсоляцией, антропогенное загрязнение окружающей среды, воздействие ксенобиотиков (промышленные загрязнения, пестициды, препараты бытовой химии, лекарственные средства и т.п.).
В поддержании аллергического воспаления, особенно у детей грудного и раннего возраста, имеют значение такие факторы, как нарушение рациона, диетического режима и правил ухода за кожей.
Среди бытовых причин атопического дерматита у детей, усиливающих воздействие триггеров, можно выделить следующие: плохая гигиена жилища (сухой воздух, низкая влажность, «коллекторы» домашней пыли и клещей и др.), синтетические моющие средства, содержание в квартире домашних животных (собаки, кошки, кролики, птицы, рыбы), пассивное курение .
Всё это приводит к повышенной сухости кожи и слизистых оболочек, снижению их бактерицидных свойств, угнетению фагоцитоза и повышенной проницаемости для аллергенов.
Устойчивое триггерное воздействие оказывают также хронические инфекции в семье (микробные белки могут селективно стимулировать продукцию Т-хелперов типа 2), психологические конфликты (формируют астено-невротические реакции, синдром гиперреактивности), нарушения центральной и вегетативной нервной системы, соматические заболевания (лёгких, ЖКТ, почек), психосоматические и метаболические расстройства.
[17], [18]
Патогенез атопического дерматита у детей
В многофакторном патогенезе атопического дерматита ведущую роль играют иммунные нарушения. Общепризнанно, что в основе развития заболевания лежит генетически детерминированная особенность иммунного ответа, характеризующаяся преобладанием активности Т-хелперов типа 2, что приводит к гиперпродукции общего IgЕ и специфических IgЕ в ответ на действие аллергенов окружающей среды.
Различия иммунного ответа по атопическому и неатопическому (нормальному) типу определяются функцией Т-клеточных субпопуляций, которые сдерживают соответствующие пулы Т-клеток памяти. Популяция Т-клеток памяти при постоянной стимуляции антигеном может направить Т-клеточный (СD4+) ответ организма по пути выработки Т-хелперов типа 1 (Тh1 или типа 2 (Тh2). Первый путь характерен для лиц без атопии, второй – при атопии. У больных атопическим дерматитом преобладание активности Тh2 сопровождается высоким уровнем интерлейкинов (ИЛ-4 и ИЛ-5), которые индуцируют выработку общего IgЕ, на фоне сниженной продукции у-интерферона.
В роли иммунного пускового механизма при атопическом дерматите выступает взаимодействие антигенов со специфическими антителами на поверхности тучных клеток, которые у детей (особенно раннего возраста) в большом количестве сосредоточены в дерме и подкожно-жировом слое. В свою очередь неиммунные релеванты усиливают аллергическое воспаление через неспецифическое инициирование синтеза и высвобождения провоспалительных медиаторов аллергии, таких, как гистамин, нейропептиды, цитокины.
В результате нарушения целостности биологических мембран антигены проникают во внутреннюю среду организма -> представление антигенов макрофагами на молекуле главного комплекса гистосовместимости класса II (ГКГСН) и следующая за этим экспрессия антигенов клетками Лангерганса, кератиноцитами, эндотелием и лейкоцитами -> местная активация Т-лимфоцитов с усилением процесса дифференцировки Т-хелперов (CD4+) по Th2-подобному пути -> активация синтеза и секреции провоспалительных цитокинов (ИЛ-2, ИЛ-4, ИЛ-5, ФНО-а, ФНО-у, МКСФ) -> увеличение продукции общего IgE и специфических IgE с дальнейшей фиксацией Fc-фрагментов последних к специфическим рецепторам на тучных клетках и базофилах -> повышение числа дендритических и тучных клеток в дерме -> нарушение метаболизма простагландинов -> колонизация S. aureus и продукция ими суперантигенов -> реализация аллергического воспаления с преимущественной локализацией в коже.
Хотя основное значение в патогенезе атопического дерматита имеют иммунные нарушения, активацию иммунокомпетентных клеток контролируют нейроиммунные взаимодействия, биохимическим субстратом которых являются нейропептиды (субстанция Р, нейротензины, кальцитониноген-подобный пептид), продуцируемые окончаниями нервных волокон (С-волокна). В ответ на различные стимулы (экстремальная температура, давление, страх, перевозбуждение и др.) в С-волокнах выделяются нейропептиды, в результате чего возникает вазодилатация, проявляющаяся эритемой (аксон-рефлекс). Участие пептидергической нервной системы в манифестации атопического дерматита обусловлено анатомической связью между клетками Лангерганса, кровеносными сосудами и С-волокнами.
Таким образом, атопический дерматит у детей причины имеет очень разные, поэтому клиническая манифестация заболевания развивается в результате сочетанного воздействия на организм генетических факторов, триггеров и факторов, усиливающих их воздействие.
Источник
