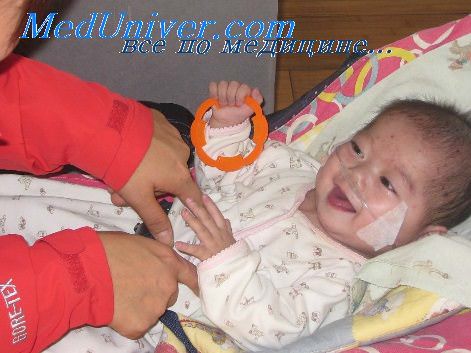
Премедикация ребенку 3 года

Премедикация детей перед операцией. Обезболивание в детской неотложной хирургии
Премедикацию проводили всем детям независимо от способа предполагаемого обезболивания. За 30—40 мин до операции внутримышечно (на операционном столе — внутривенно) вводили 1% раствор промедола из расчета 0,1 мл на год жизни ребенка, но не более 1 мл и 0,1% раствор атропина из расчета 0,05 мл на год жизни, но не более 0,5 мл. Премедикация у детей старше 10 лет принципиально не отличалась от таковой у взрослых.
Обезболивание в детской неотложной хирургии представляет собой одну из наиболее трудных областей детской анестезиологии. Сложность этой проблемы связана с рядом анатомо-физиологических особенностей детского организма. У детей, поступающих с травмой живота и нуждающихся в «срочном оперативном вмешательстве, как правило, имеется дисфункция ряда органов и систем, вызванных травмой. Несомненно, предстоящая операционная травма еще более отягощает состояние ребенка. Перед анестезиологом стоит задача не только устранить боль и обеспечить условия для проведения операции, но и по возможности нормализовать функции органов и систем во время операции и выбрать наименее токсическое наркотическое вещество.
Опыт отечественных и зарубежных хирургов показывает, что лучшим способом обезболивания у детей при операциях по поводу закрытой травмы органов брюшной полости является эфирно-кислородный наркоз (масочный или эндотрахеальный). Местная анестезия не удовлетворяет требованиям, которые предъявляются к обезболиванию в неотложной хирургии детского возраста.
А. А. Бочаров и В. И. Соколов (1963) полагают, что при шоке у больного с травмой живота наиболее рациональным методом является сочетание неглубокого масочного наркоза с местной анестезией. При этом обезболивание начинают с погружения больного в неглубокий сон закисью азота или эфиром, на фоне которого и проводят местную анестезию. Преимущество такого способа обезболивания заключается в «сочетании анальгезии с блокадой всех рефлексогенных зон вследствие перерыва потока болевых импульсов. По-видимому, этот способ заслуживает внимания при операциях по поводу травм полых органов брюшной полости, где небольшая задержка в операции не так опасна, как при неостановленном внутрибрюшном кровотечении.
Ряд авторов успешно применяли спинномозговую анестезию. Однако О. А. Ставровская, Л. С. Островская (1956) и другие, имевшие опыт применения спинномозговой анестезии, высказываются категорически против этого способа обезболивания при повреждении паренхиматозных органов, так как в этих случаях понижается АД, что может усугубить и без того тяжелое состояние больного.
При выборе анестетика необходимо учитывать общее состояние и индивидуальные особенности ребенка (уровень АД, состояние пульса, содержание гемоглобина и др.). В условиях современного общего обезболивания точная дозировка и надежный контроль за глубиной анестезии позволяют почти с равной степенью безопасности использовать эфир, закись азота, циклопропан, фторотан и различные их сочетания.
Клинические наблюдения показывают, что наиболее рациональными методами обезболивания у детей являются ингаляционный масочный и эндотрахеальный наркоз.
– Также рекомендуем “Неингаляционный наркоз в детской хирургии. Требования к обезболиванию детей”
Оглавление темы “Ошибки в детской хирургии. Операции в неотложной детской хирургии”:
1. Ошибки недооценки травмы ребенка. Неправильная оценка характера травмы детей
2. Ошибки в хирургии из-за трудностей диагностики. Диагностические ошибки в детской хирургии
3. Ошибки диагностики детского хирурга. Консервативное лечение повреждений органов брюшной полости
4. Показания к операции у детей. Показания к операции при внутрибрюшном кровотечении
5. Виды операций у детей. Предоперационная подготовка детей
6. Переливание крови у детей. Травматический шок у детей
7. Премедикация детей перед операцией. Обезболивание в детской неотложной хирургии
8. Неингаляционный наркоз в детской хирургии. Требования к обезболиванию детей
9. Оперативные доступы в детской хирургии. Доступ при операции в брюшной полости детей
10. Ревизия брюшной полости детей. Методика оценки органов брюшной полости детей
Источник
Премедикация (предварительная медикаментозная подготовка) является обязательным компонентом анестезиологического пособия. Назначаемая до начала анестезии, премедикация направлена на блокаду автономных рефлексов блуждающего нерва, обеспечения седативного и анксиолитического эффектов (снятие тревожного состояния), более гладкого вводного наркоза.
Препараты премедикации для детей
Современная премедикация чаще всего включает в себя только назначение холинолитиков (атропин, метацин и др.). Ваголитический эффект, препятствует развитию брадикардии и гипотензии, которые могут возникнуть вследствие инструментального раздражения дыхательных путей или использования холинэргических препаратов (ингаляционные анестетики, сукцинилхолин и др.). Холинолитики также уменьшают бронхиальную секрецию.
Антихолинэргические препараты премедикации
Если планируется использование во время анестезии препаратов, обладающих холинэргическим действием (сукцинилхолин, фторотан) или инструментальное раздражение дыхательных путей (интубация трахеи, бронхоскопия), необходимо помнить, что имеется риск возникновения брадикардии с возможной последующей гипотензией и развитием нарушений сердечного ритма. В этом случае, назначение в премедикацию антихолинэргических препаратов (атропин, метацин, гликопирролат, гиосцин) является обязательным. Если в план анестезии не включены холинэргические препараты, то назначением атропина перед операцией можно пренебречь, однако, у анестезиолога всегда должна быть возможность его введения, при необходимости, во время анестезии.
1.
Антихолинэргические свойства препарата атропина позволяют эффективно блокировать вагальные рефлексы и снизить секрецию слизистой дыхательных путей (у атропина этот эффект менее выражен, чем у гликопирролата и гиосцина). Атропин может быть введен внутривенно непосредственно перед вводным наркозом; если используется тиопентал натрия, атропин можно ввести в смеси с ним. Этот метод удобен как быстрым достижением эффекта, так и позволяет избежать отрицательного психо-эмоционального влияния на ребенка внутримышечной инъекции и неприятных ощущений, связанных с сухостью во рту. В экстренных случаях, при отсутствии венозного доступа, стандартная доза атропина разведенная в 1 мл физиологического раствора обеспечивает достижение быстрого эффекта при внутритрахеальном введении. Необходимо помнить, что время начала действия атропина у детей первого года жизни более длительное, и для достижения быстрого положительного хронотропного эффекта, атропин необходимо вводить как можно раньше.
Противопоказаний для использования атропина у детей очень мало. К ним можно отнести заболевания сердца, сопровождающиеся стойкой тахикардией, индивидуальную непереносимость, что встречается достаточно редко. Считается, что дети, страдающие синдромом Дауна более чувствительны к атропину, однако, имеющийся опыт показывает, что им необходимо вводить те же стандартные дозы.
Атропин у новорожденных вводится в дозе 0,02 мг/кг внутримышечно за 30 минут до вводного наркоза или внутривенно непосредственно на операционном столе. Сочетание атропина с калипсолом в дозе 0,5-1,0 мг/кг внутримышечно или внутривенно может использоваться как вариант индукции в общую анестезию.
2.
Метацин вызывает меньшую тахикардию, сильнее подавляет секрецию слюнных и бронхиальных желез и лучше расслабляет гладкую мускулатуру бронхов.
3.
Гиосцин (скополамин) – левый изомер атропина. В отличие от него оказывает более выраженное центральное холинолитическое действие, что проявляется в тормозящем влиянии на ЦНС.
Барбитураты – препараты премедикации
Барбитураты (пентобарбитал, фенобарбитал) оказывают седативное, снотворное и противосудорожное действие. Обычно назначают как снотворное детям старшего возраста накануне операции.
Барбитураты не назначаются младенцам до 6 месяцев, так как скорость метаболизма этой группы препаратов у них значительно ниже, чем у взрослых.
Седативные и анксиолитические препараты премедикации
Назначение седативных препаратов и наркотических анальгетиков большинством неонатальных анестезиологов признается нецелесообразным по двум основным причинам:
1.
У новорожденных отсутствуют психоэмоциональные реакции связанные с отрывом от родителей;
2.
Наркотические анальгетики могут служить причиной дыхательной депрессии новорожденных, особенно недоношенных, вплоть до апноэ.
Диазепам (реланиум, седуксен) является одним из наиболее часто используемым средством для премедикации у детей. Оказывает минимальное влияние на сердечно-сосудистую систему и дыхание, обладает выраженным седативным, анксиолитическим и противосудорожным эффектами.
Мидазолам (дормикум, флормидал) – водорастворимый бензодиазепин с более быстрым началом и менее коротким периодом действия, чем диазепам. Позволяет быстро и эффективно успокоить ребенка и предотвратить психоэмоциональный стресс, связанный с отрывом от родителей. Пероральное назначение мидазолама в дозе 0,5-0,75 мг/кг (с вишневым сиропом) обеспечивает седативный эффект и снимает тревожное состояние к 20-30 минуте. Внутривенная доза для премедикации составляет 0,05-0,1 мг/кг, внутримышечно – 0,08-0,2 мг/кг. Более высокие дозы мидазолама могут вызвать дыхательную депрессию.
Нейролептики – препараты премедикации
Из многочисленных препаратов данной группы в педиатрической анестезиологии довольно широко используется дроперидол (дегидробензперидол). Дроперидол в дозе 0,15-0,2 мг/кг вызывает так называемый нейролептический синдром, характеризующийся полным покоем, безразличием к окружающим, отсутствием активных движений, вегетативной стабилизацией. Как психотропное средство в плане премедикации дроперидол уступает бензодиазепинам.
Наркотические анальгетики – препараты премедикации
Наркотические анальгетики достаточно редко включаются в премедикацию, т.к. их использование сопряжено с развитием таких побочных эффектов, как тошнота, рвота, головокружение. Морфин может вызвать значительную респираторную депрессию у детей первого года жизни. Меперидин (промедол) обладает слабым седативным эффектом, но, в тоже время, может служить причиной рвоты. Исследования интраназального использования суфентанила (капли) для премедикации, показали их высокую эффективность, однако часто приводят к респираторной депрессии, требующей соответствующей терапии.
Ненаркотические анальгетики – препараты премедикации
Кетамин (кеталар, калипсол) – единственный препарат из группы ненаркотических анальгетиков используемый в педиатрической анестезиологии. Обладает мощным аналгетическим и седативным эффектами. Вводится в комбинации с бензодиазепинами или нейролептиками для купирования таких побочных эффектов кетамина, как тахикардия, гипертензия, гипертонус, галлюцинации. По нашим данным, премедикация атропином, кетамином с дроперидолом или диазепамом оказывается эффективной в 94-96% случаев и неудовлетворительной только у 0,8% детей.
Блокаторы Н-1 и Н-2 рецепторов – препараты премедикации
К блокаторам Н-1 рецепторов относится группа препаратов (димедрол, супрастин, тавегил) предупреждающих развитие аллергических реакций связанных с высвобождением гистамина. Включение антигистаминных средств в премедикацию показано при отягощенном аллергоанамнезе ребенка. Из препаратов используемых в анестезиологии, значительным гистамин высвобождающим действием обладают некоторые мышечные релаксанты (d-тубокурарин, атракуриум бесилат, мивакуриум гидрохлорид и др.), морфин, йодсодержащие рентгенконтрастные препараты, крупномолекулярные соединения (полиглюкин и др.).
Для профилактики развития аспирационной пневмонии (при попадании в дыхательные пути желудочного сока обьемом 25 мл с рН 2,5), в премедикацию назначаются блокаторы Н-2 рецепторов (циметидин, ранитидин), основным фармакологическим эффектом которых является угнетение секреции желудочного сока и повышение его рН > 2.5.
Нейролептаналгезия с целью премедикации
При нейролептаналгезии (НЛА) с целью премедикации обычно используют атропин, фентанил и дроперидол, Препараты премедикации обычно вводят внутримышечно за 30-40 мин. до операции. Данная медикаментозная подготовка обеспечивает выраженный седативный эффект у эмоционально возбужденных детей.
Наркоз с применением нейролептаналгезии у детей
Индукцию начинают с ингаляции закиси азота с кислородом в соотношении 2:1. На фоне достаточно эффективной премедикации через несколько минут наступают легкий сон и анальгезия. В это время производят пункцию и катетеризацию вены и вводят дроперидол из расчета 0,25-0,3 мг/кг массы тела. Медленное введение дроперидола обеспечивает умеренное снижение артериального давления и учащение пульса в период индукции. Действие препарата начинается через 1 мин, максимальное действие наступает через 3-5 мин, продолжительность составляет 40-60 мин. После введения дроперидола состояние ребенка характеризуется сонливостью, полной эмоциональной отрешенностью и безразличием. Его ничто не беспокоит, чувство страха отсутствует. Движения и речь замедлены, нарушена координация, Самостоятельное дыхание практически не изменяется.
Внутривенное введение фентанила (через 1-2 мин после препарата премедикации дроперидола) из расчета 0,008-0,01 мг/кг вызывает углубление описанных выше симптомов. Отмечается угнетение дыхания вплоть до его остановки на фоне судорожной ригидности мышц туловища. Через 20-30 с после введения анальгетика начинают управляемую вентиляцию легких через маску наркозного аппарата. По общим правилам вводят деполяризующие миорелаксанты и интубируют трахею. Полное выключение сознания достигается ингаляцией закиси азота с кислородом (2:1).
Применение нейролептаналгезии при наркозе
Расслабление мускулатуры обеспечивается введением антидеполяризующих миорелаксантов. Во время наркоза проводится ИВЛ.
Показаниями к повторному введению фентанила являются клинические признаки недостаточности анальгезии – увеличение частоты сердечных сокращений и умеренное повышением артериального давления. Вначале препарат премедикации фентанил вводится через 20-30 мин., затем через 40-60 мин. Для поддержания анальгезии необходимо использовать дозы, составляющие 2/3 или 1/3 от первоначальной дозы фентанила. Последний раз анальгетик вводится за. 20-30 мин до окончания наркоза. Действие дроперидола продолжается 40-60 мин. Поэтому при операциях такой продолжительности дроперидол повторно не применяется.
При более длительных оперативных вмешательствах через 1 час необходимо ввести 2/3 первоначальной дозы дроперидола. При использовании обычных дозировок дети просыпаются в конце операции, как только прекращают подачу закиси азота. Они обычно спокойны, сонливы, жалоб не предъявляют. Это состояние “минерализации” продолжается в среднем 6-8 ч.
Пути введения препаратов для премедикации
Проведение премедикации алгоритм
Препараты для прмедикации можно вводить через рот, внутримышечно, внутривенно, интраназально и ректально.
Введение препаратов для премедикации через рот
Первый путь наиболее приемлем если в распоряжении анестезиолога имеются пероральные формы (“коктейли”), в состав которых входит наркотический аналгетик (фентанил), бензодиазепиновый транквилизатор (мидазолам) и атропин. Подобные формы делаются на основе фруктовых сиропов, что придает им приятный вкус и запах. Недостатком пероральной премедикации является вероятность тошноты и рвоты, особенно у детей с патологией желудочно-кишечного тракта. При операциях на органах верхнего отдела брюшной полости предпочтительнее другие пути введения. Таблетированные формы (снотворные) назначаются в основном детям старшего возраста и взрослым перед сном накануне операции.
Введение препаратов для премедикации внутримышечно
Достаточно распространен внутримышечный путь введения, который практически всегда гарантирует рассчитанный эффект премедикации. Препараты при внутримышечном введении быстро всасываются, особенно у детей младшего возраста. Шок и выраженная гиповолемия приводят к значительному снижению перфузии мышечной ткани и замедлению скорости абсорбции препаратов из места введения, поэтому в этих случаях целесообразнее использовать внутривенный путь. Отрицательный момент – внутримышечные инъекции достаточно болезненные и, естественно, негативно воспринимаются детьми.
Введение препаратов для премедикации внутривенно
Предпочтение внутривенному введению отдается если уже имеется венозный доступ, в экстренных случаях, когда необходимо усилить эффект премедикации. Необходимо помнить, что большинство препаратов внутривенно вводятся медленно, в разведении.
Введение препаратов для премедикации интраназально
Некоторые препараты хорошо всасываются через слизистую носовых ходов, что послужило основанием для разработки и внедрения интраназальных форм для премедикации в виде капель (фентанил, суфентанил, мидазолам). По данным различных исследователей эффект премедикации при интраназальном введении достигается достаточно хороший, однако, как показывает практика, большинство детей предпочитает пероральное введение препаратов интраназальному.
Введение препаратов для премедикации ректально
Ректальное введение препаратов, как в виде микроклизм (пентобарбитал, метогекситал, мидазолам, атропин и др.), так и виде суппозиториев, особенно удобно использовать у детей в возрасте до 3-х лет, т.к. дети более старшего возраста относятся достаточно отрицательно к ректальному введению. Скорость достижения эффекта при ректальном введении точно предсказать достаточно трудно из-за различной скорости абсорбции.
Таблица. Препараты для премедикации детей
| Препарат | Внутривенно, мг/кг | Внутримышечно, мг/кг | Внутрь, мг/кг |
| Атропин 0,1% | 0,01 | 0,02 | 0,02 |
| Метацин 0,1% | 0,01 | 0,02 | 0,02 |
| Хлоралгидрат 2% | – | – | 50-70 |
| Клонидин 0,01% | – | – | 3-4 |
| Диазепам 0,5% | 0,1 | 0,1- 0,3 | 0,1- 0,25 |
| Дроперидол 0,25% | 0,1 | 0,15 | 0,2 |
| Фентанил 0,005% | – | 0,001- 0,003 | 0,015- 0,02 |
| Промедол 1% | 0,2 | 1 | – |
| Мидазолам 0,5% | 0,02- 0,06 | 0,06- 0,08 | 0,5- 0,75 |
| Морфина сульфат 1% | 0,05 | 0,1- 0,2 | – |
| Пентазоцин (лексир) 3% | – | 1,5 | – |
| Рогипнол 0,2% | 0,015- 0,03 | 0,03 | – |
| Тавегил 1% | 0,03 | 0,03- 0,05 | – |
| Супрастин 1% | 0,3- 0,5 | 0,3- 0,5 | – |
Источник

Премедикация у детей

Премедикация у детей это целенаправленное применение различных лекарственных препаратов на этапе подготовки больного к обезболиванию.

Цель премедикации — создание условий для проведения адекватного обезболивания, обеспечение психологического комфорта пациенту и предупреждение осложнений на стоматологическом приеме.

Задачи премедикации: 1) устранение психоэмоционального возбуждения пациента; 2) профилактика стресса и вагусных реакций; 3) достижение нейровегетативной стабилизации; 4) ослабление реакции на внешние раздражители; 5) снижение обменных процессов; 6) уменьшение саливации и секреции бронхиального дерева; 7) предупреждение побочных аллергических реакций; 8) усиление и пролонгирование специфического действия анестетиков.

Исходя из поставленных задач, премедикация предполагает применение лекарственных средств соответствующего фармакологического действия в различных сочетаниях и дозировках. Используемые с подобной целью комбинации лекарственных препаратов, так называемые литические смеси, чрезвычайно разнообразны по составу. Они включают успокаивающие средства (транквилизаторы), блокирующие межсинаптическую передачу в лимбической системе и ретикулярной формации ствола головного мозга, анальгетики, снотворные, а также лекарственные препараты сердечно-сосудистого, холинолитического, миорелаксирующего и антиаллергического действия.

Один из вариантов премедикации для детей 3— 6 лет предлагает прием на ночь за день до проведения операции под местным обезболиванием 0, 03 г люминала и бромидов. За 30 -40 минут до хирургического вмешательства ребенку повторно назначают те же лекарственные препараты, к которым добавляются 10 капель настойки валерианы.
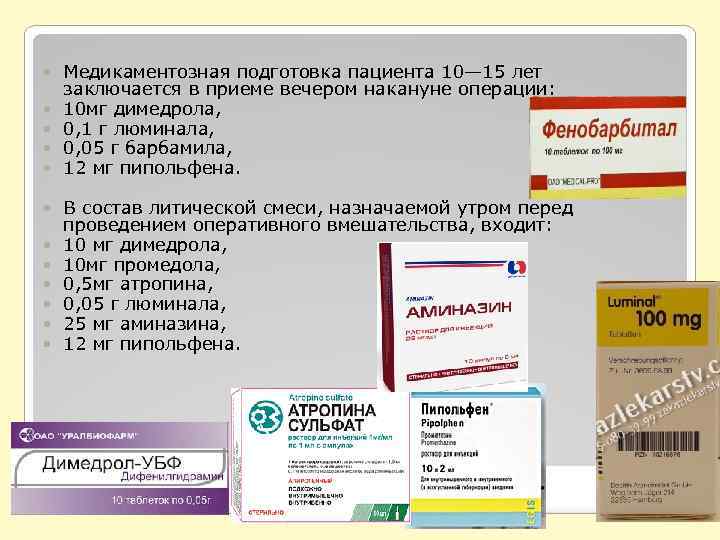
Медикаментозная подготовка пациента 10— 15 лет заключается в приеме вечером накануне операции: 10 мг димедрола, 0, 1 г люминала, 0, 05 г барбамила, 12 мг пипольфена. В состав литической смеси, назначаемой утром перед проведением оперативного вмешательства, входит: 10 мг димедрола, 10 мг промедола, 0, 5 мг атропина, 0, 05 г люминала, 25 мг аминазина, 12 мг пипольфена.

Для премедикации в детском возрасте не следует применять фармакологические препараты, оказывающие депрессивное влияние на психическую сферу, угнетающие функции дыхательной, кровеносной и выделительной систем. Проведение анестезии в стоматологии связано прежде всего с необходимостью решения ряда вопросов, обусловленных характером и объемом оказываемой стоматологической помощи. При проведении премедикации наряду с использованием апробированных комбинаций лекарственных веществ стоматолог получает возможность творчески решать поставленную клиническую задачу. В случае необходимости им составляется совместно со специалистом по клинической фармакологии индивидуальный вариант литической смеси, исходя из возраста, пола и психоэмоционального состояния больного, характера основного и сопутствующего заболевания, объема и продолжительности лечебного мероприятия.

Препараты, с помощью которых производится премедикация Самым распространённым видом премедикации является седативная, призванная снизить уровень тревожности пациента. Для данного вида премедикации используют следующие разновидности препаратов: седативные препараты на основе растительных ингредиентов: валерианка, пустырник, корвалол, валокордин, валосердин; бензодиазепиновые транквилизаторы, среди которых наиболее распространены диазепам, феназепам, мидазолам и др. ; препараты, относящиеся к другим химическим группам, например, триоксазин (применяются значительно реже).
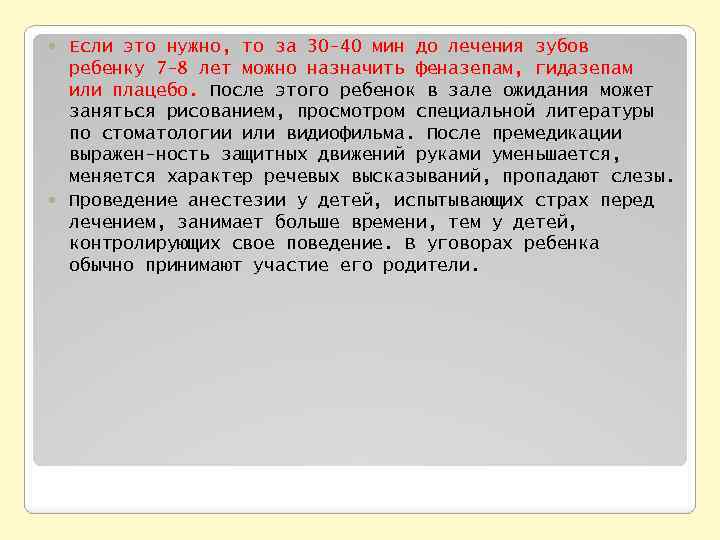
Если это нужно, то за 30 -40 мин до лечения зубов ребенку 7 -8 лет можно назначить феназепам, гидазепам или плацебо. После этого ребенок в зале ожидания может заняться рисованием, просмотром специальной литературы по стоматологии или видиофильма. После премедикации выражен ность защитных движений руками уменьшается, меняется характер речевых высказываний, пропадают слезы. Проведение анестезии у детей, испытывающих страх перед лечением, занимает больше времени, тем у детей, контролирующих свое поведение. В уговорах ребенка обычно принимают участие его родители.
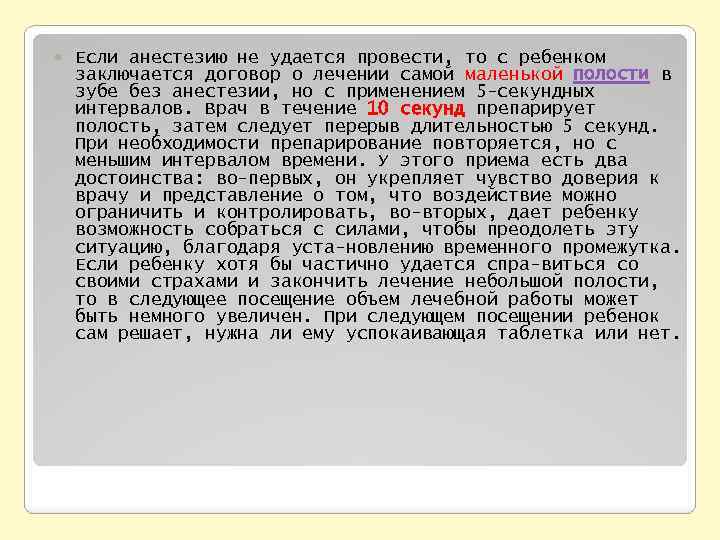
Если анестезию не удается провести, то с ребенком заключается договор о лечении самой маленькой полости в зубе без анестезии, но с применением 5 -секундных интервалов. Врач в течение 10 секунд препарирует полость, затем следует перерыв длительностью 5 секунд. При необходимости препарирование повторяется, но с меньшим интервалом времени. У этого приема есть два достоинства: во-первых, он укрепляет чувство доверия к врачу и представление о том, что воздействие можно ограничить и контролировать, во-вторых, дает ребенку возможность собраться с силами, чтобы преодолеть эту ситуацию, благодаря уста новлению временного промежутка. Если ребенку хотя бы частично удается спра виться со своими страхами и закончить лечение небольшой полости, то в следующее посещение объем лечебной работы может быть немного увеличен. При следующем посещении ребенок сам решает, нужна ли ему успокаивающая таблетка или нет.
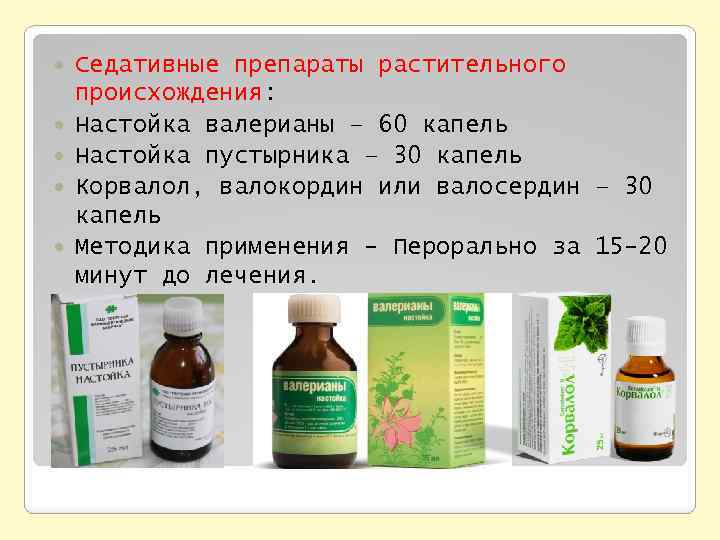
Седативные препараты растительного происхождения: Настойка валерианы – 60 капель Настойка пустырника – 30 капель Корвалол, валокордин или валосердин – 30 капель Методика применения – Перорально за 15 -20 минут до лечения.

Феназепам – аналогичен диазепаму, более сильный препарат, используется в дозировке 0, 5 -1 мг за 3045 минут до вмешательства. Повышение дозы более 1 мг не усиливает седативного действия препарата, а лишь провоцирует прогрессирование побочных эффектов. Г. А. Хацкевич рекомендует прием фенозепама в дозировке 0, 25 мг у детей младшего школьного возраста (при наличии показаний), так как у данной категории детей этот препарат оказывает более приемлемое действие, чем диазепам. Прием диазепама может вызвать плаксивость, потерю способности ребенка сосредоточиться и адекватно контактировать с врачом.

Мидазолам (Дормикум) – снотворный препарат, тем не менее ряд авторов рекомендуют его и для премедикации, так как препарат удобен тем, что седативный эффект наступает практически сразу (через 30 -60 с. , максимально через 3 -5 мин). Однако в дальнейшем развивается выраженная сонливость. Продолжительность эффекта 2 -4 часа. Доза для взрослых 7, 5 мг (1/2 таблетки по 15 мг) перорально.

Гидазепам относится к анксиолитикам, он показан в тех случаях, когда чувство тревоги (страха) приобретает постоянный характер. При изучении фармакокинетики этого препарата было установлено, что гидазепам обладает универсальными свойствами из-за хорошей растворимости препарата и высокой скорости всасывания. Гидазепам имеет слабовыраженные миорелаксантные проявления, в связи с чем обладает большей, чем у других транквилиза торов, терапевтической широтой применения. По своим свойствам гидазепам сопоставим с феназепамом, но при этом гидазепам имеет определенные преимущества в меньшей выраженности побочного действия и лучшей переносимости. В показаниях к применению гидазепама указано, что он назначается в качестве дневного транквилизатора при невроти ческих, неврозоподобных, психопатических и психопатоподобных состояниях.

Плацебо — давно применяемая в медицине нейтральная лекарственная форма, которая назначается для ослабления симптомов заболевания или удовлетворения желания больного. Соблюдение интересов пациента — основной принцип при решении вопроса о возможности назначения плацебо каждому пациенту. Плацебо способствует ожиданиям улучшения состояния, оно поддерживает и мобилизует надежду. Плацебо-эффект отличается от лекарственного более быстрым началом и меньшей продолжительностью действия. Это имеет значение в том случае, если пациенты после приема плацебо должны работать или учиться. Положительный эффект плацебо при тревожных состояниях на стоматологическом приеме зависит от общего состояния пациента и окружающей обстановки.

Диазепам ( сибазон , седуксен , реланиум , валиум ) – является препаратом выбора при проведении седативной премедикации перед стоматологическим вмешательством, в том числе при лечении детей. Фармакологическое действие: оказывает успокаивающее, противотревожное действие, снижает мышечный тонус, обладает противосудорожным эффектом. Методика применения: по данным различных авторов разовая доза для взрослых приеме внутрь (за 30 -45 мин до стоматологических процедур) составляет 5 -15 мг, для детей от 3 до 7 лет – 2 мг, от 7 лет и старше – 3 -5 мг (или 0, 1 мг/кг. массы тела). Кроме того, один из вариантов назначения диазепама – прием 1 таблетки диазепама вечером перед сном и затем еще 1 утром перед визитом к стоматологу также в большинстве случаев является достаточным для достижения необходимого седативного эффекта.

Побочное действие диазепама: в высоких дозах может вызвать мышечную слабость, сонливость, вялость, атаксию, головокружение, сухость во рту. При внутривенном введении возможны флебиты. Противопоказания: не применяют при тяжелых формах почечной и печеночной патологии, миастении и во время беременности. Требуется осторожность при амбулаторном назначении. В этих случаях необходимо наблюдать пациентов в поликлинике после лечения, до восстановления скорости психомоторных реакций или приглашать их с провожатыми. После применения препарата (длительность эффекта диазепама – 4 -6 часов) не рекомендуется заниматься работой требующей физического и умственного напряжения, быстроты реакций (в т. ч. не рекомендуется вождение автомобиля). Лекарственные взаимодействия: алкоголь, снотворные, противосудорожные, болеутоляющие средства и нейролептики группы фенотиазина резко усиливают действие диазепама.

Триоксазин – оказывает умеренное транквилизирующее действие без сонливости и интеллектуальной заторможенности, не расслабляет скелетные мышцы. Препарат можно использовать при наличии противопоказаний к применению бензодиазепинов. Выпускается в таблетках 0, 3 г. За 30 -40 минут до вмешательства взрослому пациенту дают 1 -2 таблетки препарата. Для детей дозировка составляет 1/4 – 1/2 таблетки в соответствии с возрастом.
Источник
