Мечевидный отросток у ребенка 2 года

Виды.
- Воронкообразная деформация ГК.
- Килевидная деформация ГК.
- Аномалии развития рёбер и грудины (аплазия и гипоплазия).
- Генетические заболевания (синдромы Марфана, Элерса – Данлоса, Турнера и др.). В их симптомокомплекс входит патология ОДА, в том числе деформация ГК.
Наиболее часто встречаются первые две в соотношении 10:1.
В литературе описано около 30-и теорий возникновения данных деформаций.
Основные теории возникновения данных деформаций.
- Аномалии внутриутробного развития: задержка роста тканей, нарушение процесса нормального слияния тканей в период 6-9 недель, нарушение дифференцировки тканей (различные дисплазии): расщепление грудины, сращения и дефекты рёбер, аномалии грудных мышц.
- Метаболические ферментопатии, связанные с нарушением с синтезом гликозаминогликанов, что ведёт к нарушению образования и развития соединительных тканей.
- Аномалия диафрагмы (недоразвитие её переднего отделов).
Воронкообразная деформация ГК.
ВГК – это деформация ГК, характеризующаяся вдавлением её срединной части и эпигастральной области. Участок наибольшего западения приходится на тело грудины и мечевидный отросток. Деформация распространяется на всю хрящевую часть рёбер, а у детей старше 10 лет затрагивает и костную часть.
Классификация по В.Н. Кондрашину.
По форме: Обычная и плосковоронкообразная.
По виду деформации: симметрична и ассиметричная (лево- и правосторонняя).
По степени (глубине) деформации:
I степень 0.7-1.
II степень 0.7-0.5.
III степень менее 0.5.
Степень деформации устанавливается по рентгенографии, выполненной в боковой проекции. По рентгенограмме замеряется наименьшее и наибольшее расстояние от задней поверхности грудины до передней поверхности тел грудных позвонков.
Степень деформации = наименьшее расстояние/наибольшее расстояние.
По стадии заболевания: компенсированная, субкомпенсированная, декомпенсированная.
Клиника.
В стадии компенсации ВГК проявляется только, как косметический дефект. Функциональные нарушения со стороны дыхательной и сердечно-сосудистой систем отсутствуют. Физическая нагрузка переносится хорошо.
В стадии субкомпенсации присоединяются умеренно выраженные функциональные нарушения со стороны дыхательной и сердечно-сосудистой систем. Плохо переносится физическая нагрузка, отмечается дискомфорт в проекции сердца и пародоксальное дыхание, связанное с аномалиями диафрагмы. Пародоксальное дыхание нарушает экскурсию ГК и уменьшает лёгочную вентиляцию, что ведёт к функциональным нарушениям в малом кругу кровообращения за счёт хронической гипоксемии и возникновению частых бронхо-лёгочных заболеваний.
В стадии декомпенсации деформация ГК выражена, отмечаются значительные функциональные нарушения со стороны сердечно-сосудистой и дыхательной систем.
Лечение.
Оперативное лечение при 2 и 3 степенях деформации. Оптимальный возраст 5-7 лет т.к.
- Лучшие результаты в связи с неоконченным формированием скелета.
- Отсутствие значительных функциональных нарушений и вторичных деформаций со стороны ГК и позвоночника.
- Более лёгкая техника выполнения.
- Более гладкое течение послеоперационного течения.
Применяют различные варианты торакопластики. На сегодня известно более 30-и методов и их модификаций.
Килевидная деформация грудной клетки.
КГК – деформация ГК, характеризующаяся заметным выступлением грудины, горизонтальным расположением рёбер, увеличением передне-заднего размера ГК, образованием грудинно-рёберного горба.
В первые три года жизни деформация малозаметна и редко выявляема. В периоды роста происходит нарушение правильного развития структур ГК и деформация становится хорошо заметной.
Классификация по Г.А. Баирову и А.А. Фокину.
- Манубриокостальный тип.
- Корпорокостальный тип.
- Костальный тип.
Значительно чаще встречается второй тип.
Клиника.
Манубриокостальный тип характеризуется выступлением вперёд рукоятки и верхней части тела грудины, 2-3 рёберных хрящей.
Корпорокостальный тип. В зависимости от формы грудины (прямая, выпуклая, жеклобоватая), размеров угла в местах соединения рёбер с грудиной, степени прогиба 5-10 рёбер различают 4 формы КГК: линейную, круглую, пирамидальную и трапециевидную. Рёбра в краниальной части проходят более горизонтально. На уровне грудины рёберные хрящи приподнимаются вертикально, опускаются желобообразно или гребневидно выступают вперёд. Для круглой формы характерен больший изгиб её средней части или средней и нижней. При пирамидальной форме грудина с деформированными рёбрами направлена косо вниз и кпереди по прямой линии от рукоятки к мечевидному отростку. В динамике возможен переход круглой формы в пирамидальную.
Описанные типы ГК бывают симметричными и асимметричными.
Костальный тип характеризуется боковым выпячиванием ГК за счёт чрезмерного роста рёбер с одной стороны. Грудина может ротироваться в противоположную деформации сторону. Рёбра со здоровой стороны либо не деформированы, либо западают.
У детей до 10 лет функциональные нарушения выражены слабо. После 10 лет отмечается уменьшение ЖЁЛ, увеличен минутный объём дыхания (объём воздуха, вдыхаемого за 1 мин.). Отмечаются функциональные нарушения со стороны сердца.
Лечение.
Оперативное при всех типах. Оптимальный возраст 10-13 лет. Применяют различные виды торакопластики.
Плоская грудная клетка.
ПГК – это отклонение от нормы формы грудинно-рёберного комплекса, сплющенного в передне-заднем направлении.
Классификация по Волански.
Три степени уплощения: несколько уплощённая ГК, плоская ГК и чрезмерно плоская ГК.
Лечение.
- Лечебная физкультура. Дыхательная гимнастика.
- Укрепление мышц спины и плечевого пояса.
- Плавание.
- В ряде случаев торакопластика.
Статью подготовил врач-ортопед детской клиники Тигренок Кравченков Павел Вячеславович
Источник
Деформации грудной клетки у детей – врожденное или рано приобретенное искривление грудины и сочленяющихся с ней ребер. Деформации грудной клетки у детей проявляются видимым косметическим дефектом, нарушениями со стороны деятельности дыхательной и сердечно-сосудистой систем (одышкой, частыми респираторными заболеваниями, быстрой утомляемостью). Диагностика деформации грудной клетки у детей предполагает проведение торакометрии, рентгенографии (КТ, МРТ) органов грудной клетки, позвоночника, грудины, ребер; функциональных исследований (ФВД, ЭхоКГ, ЭКГ). Лечение деформации грудной клетки у детей может быть консервативным (ЛФК, массаж, ношение наружного корсета) или хирургическим.
Общие сведения
Деформации грудной клетки у детей – патологическое изменение формы, объема, размеров грудной клетки, приводящее к уменьшению грудино-позвоночного расстояния и нарушению положения внутренних органов. Деформации грудной клетки встречаются у 14% населения; при этом у детей (преимущественно у мальчиков) врожденные аномалии диагностируются с частотой 0,6-2,3%. Деформации грудной клетки у детей представляют собой косметический дефект, могут вызывать функциональные проблемы со стороны дыхания и сердечной деятельности, причинять психологический дискомфорт ребенку. Эти обстоятельства неблагоприятно сказываются на гармоничном развитии детей и их социальной адаптации. Проблема деформаций грудной клетки у детей является актуальной для торакальной хирургии, детской травматологии и ортопедии, детской кардиологии, детской психологии.
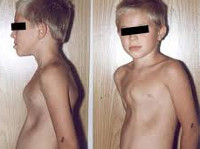
Деформации грудной клетки у детей
Причины деформаций грудной клетки у детей
По времени развития и воздействующим причинным факторам различают врожденные и приобретенные деформации грудной клетки у детей. Врожденные деформации могут быть обусловлены генетическими причинами или возникать в результате нарушения развития скелета (грудины, ребер, позвоночника, лопаток) во внутриутробном периоде.
Наследственные деформации грудной клетки в определенных семьях возникают у детей в 20-65% случаев. В настоящее время известно множество синдромов, одним из компонентов которых служат пороки грудино-реберного комплекса. Наиболее распространенным среди них является синдром Марфана, характеризующийся астеническим телосложением, арахнодактилией, воронкообразной и килевидной деформацией грудной клетки, расслаивающейся аневризмой аорты, подвывихом и вывихом хрусталиков, биохимическими изменениями обмена гликозаминогликанов и коллагена. В основе формирования наследственных деформаций грудной клетки у детей лежит дисплазия хрящевой и соединительной ткани, развивающаяся в результате различного рода ферментативных нарушений.
Причины возникновения ненаследственных (спорадических форм) пороков передней грудной стенки неизвестны. К этому могут приводить любые тератогенные факторы, действующие на развивающийся плод. Наиболее часто врожденные деформации грудной клетки у детей обусловлены неравномерным ростом грудины и реберных хрящей, патологией диафрагмы (короткие мышечные волокна могут втягивать грудину внутрь), патологией развития хрящей и соединительной ткани.
Приобретенные деформации грудной клетки у детей, как правило, развиваются в результате перенесенных заболеваний костно-мышечной системы – рахита, туберкулеза, сколиоза, системных заболеваний, опухолей ребер (хондром, остеом, экзостозов), остеомиелита ребер и др. В ряде случаев приобретенная деформация грудной клетки вызывается гнойно-воспалительными заболеваниями мягких тканей грудной стенки (флегмоной) и плевры (хронической эмпиемой), опухолями средостения (тератомой, нейрофиброматозом и т.д.), травмами и ожогами грудной клетки, эмфиземой легких. Кроме этого, деформации грудной клетки у детей может являться следствием неудовлетворительных результатов торакопластики, срединной стернотомии по поводу врожденных пороков сердца.
Классификация деформаций грудной клетки у детей
По виду деформации грудной клетки у детей могут быть симметричными и асимметричными (правосторонними, левосторонними). Среди врожденных деформаций грудной клетки у детей в педиатрии чаще встречаются воронкообразная грудь (pectus excavatum) и килевидная грудь (pectus carinatum). К редким врожденным деформациям грудной клетки (около 2%) относятся синдром Поланда, расщелина грудины и др.
Воронкообразная деформация грудной клетки у детей («грудь сапожника») составляет порядка 85-90% врожденных пороков развития грудной стенки. Ее характерным признаком служит различное по форме и глубине западение грудины и передних отделов ребер, сопровождающееся уменьшением объема грудной полости, смещением и ротацией сердца, искривлением позвоночника.
Выраженность воронкообразной деформации грудной клетки у детей может носить 3 степени:
- I – вдавление грудины до 2 см; сердце не смещено;
- II – вдавление грудины 2-4 см; смещение сердца менее 3 см;
- III – вдавление грудины более 4см; смещение сердца более 3 см.
Килевидная деформация грудной клетки («голубиная», «куриная» грудь) у детей встречается реже, чем воронкообразная; при этом 3 из 4-х случаев аномалии приходятся на мальчиков. При килевидной грудной клетке ребра присоединяются к грудине под прямым углом, «выталкивая» ее вперед, увеличивая передне-задний размер грудной клетки и придавая ей форму киля.
Степени килевидной деформации грудной клетки у детей включают:
- I – выпячивание грудины до 2 см над нормальной поверхностью грудной клетки;
- II – выпячивание грудины от 2-х до 4 см.;
- III – выпячивание грудины от 4-х до 6 см.
Приобретенная деформация грудной клетки у детей подразделяется на кифосколиотическую, эмфизематозную, ладьевидную и паралитическую.
Симптомы деформаций грудной клетки у детей
Клинические проявления воронкообразной деформации грудной клетки различаются в зависимости от возраста ребенка. У грудничков вдавление грудины обычно малозаметно, однако отмечается «парадокс вдоха» – грудина и ребра западают при вдохе, при крике и плаче ребенка. У детей младшего возраста воронка становится более заметной; отмечается склонность к частым респираторным инфекциям (трахеитам, бронхитам, рецидивирующим пневмониям), быстрая утомляемость в играх со сверстниками.
Своей наибольшей выраженности воронкообразная деформация грудной клетки достигает у детей школьного возраста. При осмотре определяется уплощенная грудная клетка с приподнятыми краями ребер, опущенные надплечья, выпяченный живот, грудной кифоз, боковые искривления позвоночника. «Парадокс вдоха» заметен при глубоком дыхании. Дети с воронкообразной деформацией грудной клетки имеют пониженную массу тела, бледные кожные покровы. Характерны низкая физическая выносливость, одышка, потливость, тахикардия, болевые ощущения в области сердца, артериальная гипертензия. Вследствие частых бронхитов у детей нередко развивается бронхоэктатическая болезнь.
Килевидная деформация грудной клетки у детей обычно не сопровождается серьезными функциональными нарушениями, поэтому основным проявлением патологии служит косметический дефект – выпячивание грудины вперед. Степень деформации грудной клетки у детей может прогрессировать с возрастом. При изменении положения и формы сердца могут иметь место жалобы на быструю утомляемость, сердцебиение и одышку.
Дети-школьники с деформацией грудной клетки осознают свой физический недостаток, стараются скрыть его, что может привести к вторичным психическим наслоениям и потребовать помощи со стороны детского психолога.
Синдром Поланда или реберно-мышечный дефект включает комплекс пороков, среди которых отсутствие грудных мышц, брахидактилия, синдактилия, амастия или ателия, деформация ребер, отсутствие подмышечного оволосения, уменьшение подкожно-жирового слоя.
Расщелина грудины характеризуется ее частичным (в области рукоятки, тела, мечевидного отростка) или тотальным расщеплением; при этом перикард и покрывающая грудину кожа интактны.
Диагностика
Физикальное обследование ребенка педиатром позволяет выявить видимое изменение формы, размеров, симметричности грудной клетки; обнаружить функциональные шумы в сердце, тахикардию, хрипы в легких и т. д. Нередко при осмотре детей с деформацией грудной клетки выявляются различные дизэмбриогенетические стигмы: гипермобильность суставов, нистагм, готическое небо и др. Наличие объективных признаков деформации грудной клетки требует углубленного инструментального обследования детей под руководством торакального хирурга или детского травматолога-ортопеда.
Степень и характер деформации грудной клетки у детей определяется с помощью торакометрии, дающей представление о глубине и ширине грудной клетки, ее косых размерах, торакальном индексе, а также позволяющей проследить эти показатели в динамике. Более точные сведения получают после проведения рентгенографии и КТ грудной клетки, грудины, ребер, позвоночника. Эти исследования позволяют оценить костную структуру грудной клетки, изменения в легких, степень смещения органов средостения.
Для определения тяжести вторичных изменений со стороны сердечно-легочной системы проводится электрокардиография, ЭхоКГ, МРТ сердца, спирометрия, консультации детского пульмонолога и детского кардиолога.
Лечение деформаций грудной клетки у детей
Лечение килевидной деформации грудной клетки у детей начинают с консервативных мероприятий: проведения ЛФК, массажа, лечебного плавания, ношения специальных компрессионных систем и детских ортезов. Хирургическая коррекция килевидной грудной клетки показана при выраженном косметическом дефекте и прогрессировании степени деформации у детей старше 5 лет. Различные способы торакопластики предусматривают субперихондральную резекцию парастернальных частей ребер, поперечную стернотомию, перемещение мечевидного отростка и последующую фиксацию грудины в нормальном положении путем ее сшивания с надхрящницей и концами ребер.
При воронкообразной грудной клетки консервативные мероприятия показаны только при I степени деформации; при II и III степени необходимо хирургическое лечение. Оптимальным периодом для хирургической коррекции воронкообразной грудной клетки считается возраст детей от 12 до 15 лет. При этом фиксация корригированного положения переднего отдела грудной клетки может осуществляться с помощью наружных швов из металлических или синтетических нитей; металлических фиксаторов; костных ауто- или аллотрансплантатов, оставленных в грудной полости, или без их использования.
Специальные методики торакопластики предложены для хирургической коррекции расщелины грудины и реберно-мышечных дефектов.
Результаты реконструкции грудной клетки у детей при ее врожденной деформации хорошие в 80-95% случаев. Рецидивы отмечаются при неадекватной фиксации грудины, чаще у детей с диспластическими синдромами.
Источник
2673 просмотра
14 октября 2020
Добрый день !то ли всегда был ,то ли увеличился мечевидный отрезок (на по описанию в инете похоже )не беспокоит ,не болит ,но думаю теперь ,он так может выпирать ?
Очень переживаю и боюсь
Прилагаю фото
На сервисе СпросиВрача доступна консультация хирурга онлайн по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно и бесплатно. Задайте свой вопрос и получите ответ сразу же!
Пульмонолог, Терапевт
Здравствуйте. Фото не видно. Вы не худели недавно?
Анна, 14 октября 2020
Клиент
Ирина, есть такое ,ещё недавно стала делать упражнение вакуум
Пульмонолог, Терапевт
По фото не вижу ничего плохого, возможно, просто вы раньше не замечали этого, а сейчас на фоне снижения веса это стало бросаться в глаза.
Невролог, Терапевт
Здравствуйте! по фото ничего страшного нет, мечевидный отросток не может увеличиться, возможно, просто измениласть статура и он стал более заметный из под ПЖК
Анна, 14 октября 2020
Клиент
Екатерина, спасибо ,успокоили ,а то я думаю ,что это такое,может и раньше было ,но да ,похудела немного
Дерматолог, Хирург, Косметолог
Добрый день, он не может увеличиться внезапно, это ваше строение тела.
Гастроэнтеролог, Терапевт, Гематолог
Здравствуйте. Мечевидный отросток не может увеличиваться или уменьшаться. Вероятно вы просто раньше не замечали, что он выпирает, плюс физические нагрузки могли повлиять на, то что он теперь более заметен.
Хирург
Здравствуйте, с большой долей вероятности вы стали его замечать после похудения. Расти он может в двух случаях : детский возраст и наличин новообразования (это крайне редкий случай) . Чтобы убедиться что все хорошо на 100% обратиться нужно у травматологу, сдеоаиь рентген грудной клетки (не органов грудной клетки, а костная система), посмотреть что там все хорошо и спокойно жить не волнуясь. Будьте здоровы!
Анна, 14 октября 2020
Клиент
Владислав, кошмар ,теперь я буду волноваться что это новообразование ((((((
Хирург
Никакого кошмара нет. Рентген делаете , затем осмотр хирурга и забывайте об этой ситуации.
Хирург
Здравствуйте , Анна !
Полагаю ,что речь идёт о мечевидном отростке , а не “отрезке”!
Часто увеличение мечевидного отростка изменяется не в сторону его утолщения, а в сторону удлинения вниз , по белой линии живота ! Подобное мне приходилось наблюдать у 15 – 20 моих пациентов , после выполнения им срединной лапаротомии , спустя несколько месяцев после операции ! В
2 – 3 случаях по той причине , что это окостенение белой линии живота вызывало боли , приходилось удалять окостеневший участок, прошивать и укреплять белую линию ! Но росту мечевидного отростка может способствовать не только операция, но и травма мечевидного отростка , процесс расхождения белой линии на этом участке и т.д. !
Чтобы не гадать , что конкретно имеет место , правильнее сделать КТ !
Удачи Вам !
Хирург
Здравствуйте.
Если не беспокоит, то и заморачиваться пока не стоит по этой проблеме.
Если действительно заметите рост, боль и т.п., то надо начать обследование.
Здоровья Вам.
Педиатр
Здравствуйте сделайте кт грудной клетки
Оцените, насколько были полезны ответы врачей
Проголосовало 3 человека,
средняя оценка 3.7
Что делать, если я не нашел ответ на свой вопрос?
Если у Вас похожий или аналогичный вопрос, но Вы не нашли на него ответ – получите свою медицинскую консультацию онлайн.
Если Вы хотите получить более подробную консультацию врача и решить проблему быстро и индивидуально – задайте платный вопрос в приватном личном сообщении. Будьте здоровы!
Источник
