Катаракта у ребенка 1 год

Над статьей доктора
Елмановой Ирины Витальевны
работали
литературный редактор
Маргарита Тихонова,
научный редактор
Сергей Федосов
Дата публикации 6 июля 2018Обновлено 19 июля 2019
Определение болезни. Причины заболевания
Катаракта — помутнение хрусталика, приводящее к развитию зрительной депривации, то есть лишению нормальной стимуляции сенсорной системы.
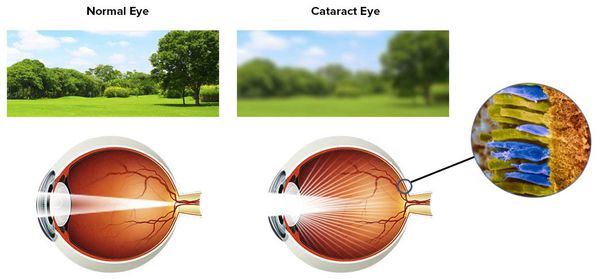
Рецепторный аппарат сетчатки перестаёт работать, так как в связи с мутным хрусталиком свет не достигает колбочек, преобразующих световые раздражения в нервные импульсы.

Частота встречаемости заолевания — 1:10000 новорождённых. Двусторонние катаракты у детей встречаются чаще односторонних.
Все детские катаракты можно условно разделить на связанные с наследственными аномалиями и ненаследственные.
Наследственные катаракты:
- хромосомные аномалии: трисомия 21 хромосомы, синдром Турнера, трисомия 13 хромосомы, трисомия 18 пары, синдром кошачьего крика;
- краниофациальные синдромы: церебро‑окулофациальный скелетный синдром, нефропатия, синдром Лоу, синдром Олпорта, синдром Халлерманна‑Штрайффа‑Франсуа;
- скелетопатии: синдром Смит‑Лемли‑Опиц, синдром Конради, синдром Вейлля‑Маркезани, синдром Стиклера, синдром Барде‑Бидля, синдром Рубинштейна‑Тейби, синдактилия и полидактилия;
- нейрометаболические заболевания: синдром Цельвегера, синдром Меккеля‑Грубера, синдром Маринеску‑Шегрена, инфантильный нейрональный липофусциноз;
- миопатии: миотоническая дистрофия;
- дерматологические: кристаллическая катаракта и нерасчёсывающиеся волосы, синдром Коккейна, синдром Ротмунда‑Томсона, атопический дерматит, синдром недержания пигмента, прогерия, врождённый ихтиоз, эктодермальная дисплазия, синдром Вернера.
Ненаследственные катаракты (приобретённые внутриутробно или в раннем детском возрасте):
- внутриутробная инфекция (краснуха, ветряная оспа, токсоплазмоз);
- приобретённая в раннем возрасте инфекция, например Herpes Simlex (катаракта как следствие перенесённого увеита или парспланита);
- лекарственные (кортикостероиды, хлорпромазин);
- метаболические расстройства (галактоземия, недостаточность галактокиназы, гипокальциемия, гипогликемия, сахарный диабет, маннозидоз, гиперферритинемия);
- травма (несчастный случай или преднамеренно нанесённые повреждения, лазеркоагуляция, лучевые травмы);
- вследствие других заболеваний: эндофтальмит, ретинопатия недоношенных, персистирующее первичное стекловидное тело, пигментный ретинит, аниридия, микрофтальмия).
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы катаракты у детей
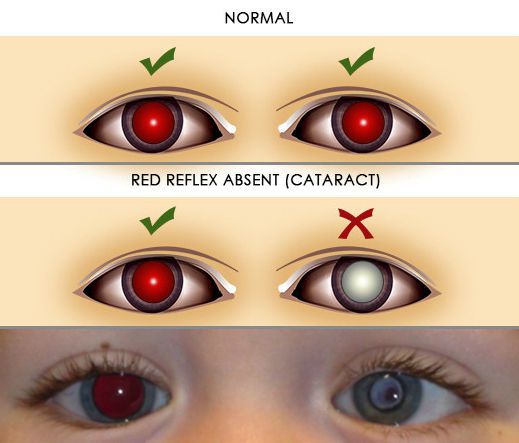
Один из ранних симптомов врождённой катаракты — отсутствие красного рефлекса при проведении прямой офтальмоскопии.
Врождённая катаракта в редких случаях является изолированным поражением хрусталика. Чаще она сочетается с иными патологиями глаз: косоглазием, амблиопией, нистагмом, микрофтальмом, микрокорнеа и другими аномалиями роговицы, а также стекловидного тела, сосудистой оболочки, сетчатки и зрительного нерва.[1]
Изменения сетчатки и зрительного нерва различного характера и степени выраженности являются основными причинами низкой остроты зрения после экстракции врождённой катаракты (удаления мутного хрусталика). Чаще всего встречается сочетанное поражение сетчатки и зрительного нерва. Нарушения со стороны зрительного нерва предполагают его частичную атрофию и аномалии развития (уменьшение размеров, изменение формы диска и другое). Со стороны сетчатки выявляется гипоплазия макулы, миелиновые волокна, центральная и периферическая дистрофия, «старые» хориоретинальные очаги.
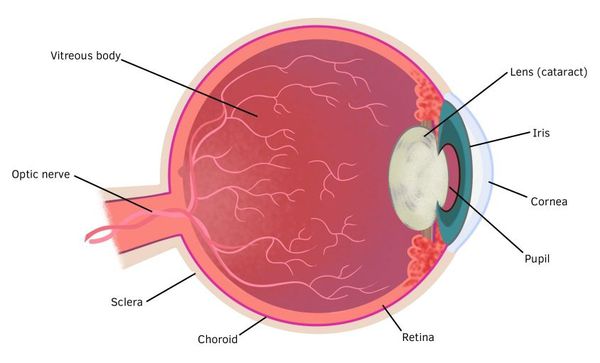
Патогенез катаракты у детей
Для того, чтобы разобраться в морфологии детской катаракты, необходимо понимать, как проходит развитие хрусталика в ходе эмбриогенеза (развития зародыша).
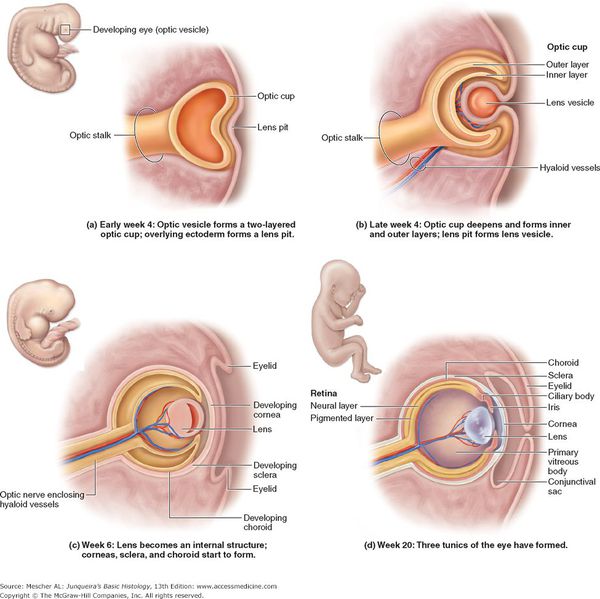
Зачатки глаза появляются у эмбриона на 22 день внутриутробного развития. В процессе органогенеза (4‑8 неделя развития) появляется глазной пузырь, который инвагинирует, превращаясь в глазной бокал. Взаимодействие глазного бокала и эктодермы стимулирует развитие плакоды хрусталика. К пятой неделе внутриутробного развития, отделяясь от поверхности эктодермы, формируется хрусталиковый пузырёк. На восьмой неделе развития в первичных хрусталиковых волокнах исчезают органеллы. Экваториальные эпителиальные клетки начинают делиться, и новые клетки, оттесняясь назад, удлиняются и становятся вторичными хрусталиковыми волокнами. В местах соприкосновения концов вторичных хрусталиковых волокон в переднем и заднем полюсе хрусталика образуются линейные «швы». Передние швы имеют форму буквы У, а задние форму ʎ.[6]
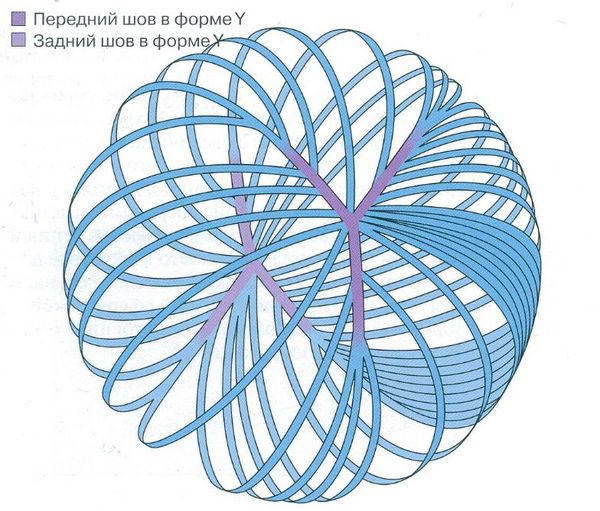
Окончательная дифференцировка фибриллярных клеток сопровождается синтезом и плотной упаковкой кристаллиновых протеинов, которые создают прозрачную светопреломляющую среду. Прозрачность хрусталика также обеспечивается запрограммированным исчезновением органелл. При рождении хрусталик имеет сферическую форму. Диаметр его составляет 6 мм и в процессе роста ребёнка увеличивается до 9‑10 мм.
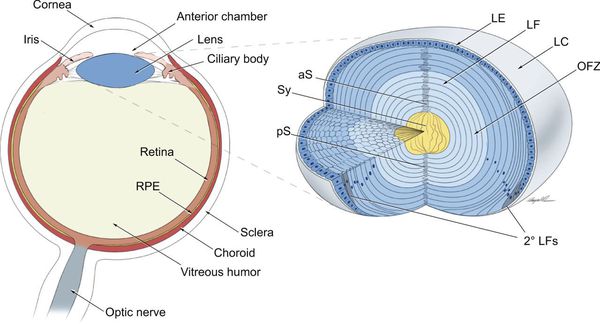
Важным структурным образованием, связанным с развитием врождённой катаракты, является зрачковая мембрана. Она формируется как временная капиллярная сеть. Наиболее выраженной эта структура становится на 12‑13 неделе гестации. Она питает переднюю поверхность хрусталика, а затем должна регрессировать.
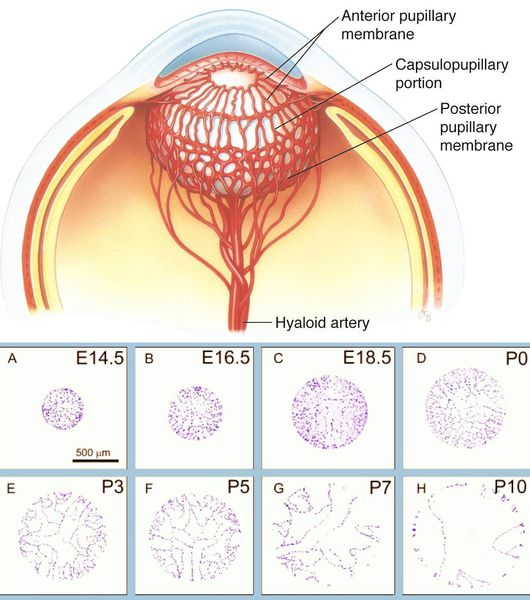
Стадия регресса зрачковой мембраны — информативный маркер гестационного возраста недоношенных младенцев. На 27‑28 неделе мембрана всё ещё полностью закрывает зрачок. На 35‑36 неделе гестации зрачковая мембрана должна исчезнуть полностью.
Причиной заднекапсулярной катаракты (ретролентальная бляшка) также может быть персистирующая фетальная сосудистая сеть стекловидного тела. Гиалоидная артерия (см. рисунок выше) должна полностью резорбироваться (рассосаться) к моменту рождения ребёнка.[5]
Морфология (строение) катаракты отражает возраст её возникновения и определяет прогноз для зрения. Также по ней иногда можно судить об этиологии катаракты. Морфология детской катаракты всегда определяется анатомией хрусталика, его эмбриологией, сроком и природой патологического воздействия, вызвавшего её. Приобретённые катаракты характеризуются лучшим прогнозом для зрения, чем врождённые.
Некоторые типы врождённых катаракт сочетаются с другими аномалиями глаза. Например микрофтальму часто сопутствует ядерная катаракта. Аутосомно‑доминантные передние полярные катаракты часто сочетаются с cornea guttata (капельной роговицей). Клиновидные катаракты характерны для синдрома Стиклера.
Классификация и стадии развития катаракты у детей
Катаракты у детей можно классифицировать на:
- проявляющиеся сразу после рождения (врождённые) или приобретённые с течением жизни;
- наследственные и ненаследственные.
По морфологии:
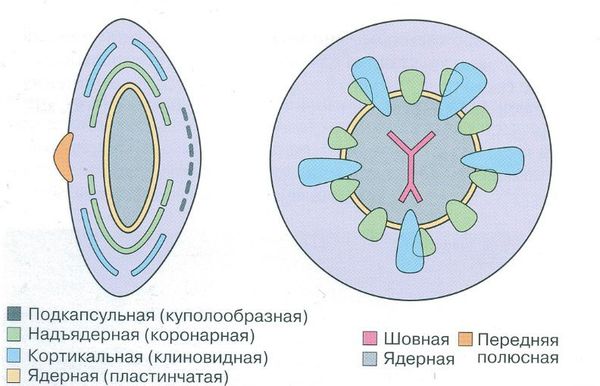
- фетальная ядерная — помутнение вещества хрусталика между передним и задним Y-образным швами, которое часто сопровождается помутнением задней капсулы;
- кортикальная — помутнение передних или задних кортикальных слоёв, не распространяющееся на фетальное ядро и часто сопровождающееся помутнением задней капсулы;
- персистирующая фетальная сосудистая сеть — наличие одного или более из перечисленных признаков (ретролентальная мембрана с видимыми сосудами или без них, проходимый или непроходимый гиалоидный сосуд, растянутые цилиарные отростки);
- изолированное помутнение задней капсулы (задняя полярная катаракта) — помутнение задней капсулы без помутнения слоёв коры, лежащих ближе к центру, и ядра;
- задний лентиглобус — выпячивание задней капсулы кзади на фоне дефекта задней капсулы или без него.
По степени помутнения:
- частичные;
- полные (тотальные — весь хрусталик диффузно мутный).
По симметричности процесса:
- Односторонние — редко сопутствуют системным заболеванием. Частой причиной односторонней катаракты является персистирующая фетальная сосудистая сеть. Ещё одной частой причиной этого вида катаракты у детей является травма. Может развиваться после лазеркоагуляции по поводу ретинопатии недоношенных детей или после интраокулярного хирургического вмешательства.
- Двусторонние — этиология устанавливается примерно у 50% детей. Самая частая причина этой формы в Европе и США — аутосомно‑доминантная наследственная катаракта.
Осложнения катаракты у детей
Если при удалении катаракты зрение у взрослых может восстановиться полностью, то ребёнок изначально рождается с незрелой зрительной системой, которая формируется до 8‑10 лет.
Катаракта является серьёзным препятствием на пути к нормальному развитию глаза, так как вызывает сенсорную депривацию и может привести к развитию стойкой обскурационной амблиопии, косоглазию, нистагму, формированию неправильной фиксации.
Диагностика катаракты у детей
Анамнез
Включает в себя семейный анамнез касательно катаракт у других детей (осмотр обоих родителей и сиблингов), сведения о применении кортикостероидов, лучевой терапии и травме глаз. Обязательно обследование у смежных специалистов с уточнением сопутствующей патологии. Важно уточнить у родителей возраст, когда у ребёнка было впервые выявлено косоглазие, лейкокория, нистагм, аномальное зрительное поведение. Информативным может быть анализ фотографий, сделанных со вспышкой, когда взгляд ребенка направлен немного эксцентрично.
Глазной статус
Визометрия (оценка остроты зрения) может быть затруднена в силу возраста, хотя её определение возможно методом оптокинетического нистагма или с помощью специальных оптотипов (например, оптотипов Леа). Косвенно об остроте зрения можно судить по наличию или отсутствию фиксации и слежению за предметами.

Авторефрактокератометрия позволяет определить рефракцию (преломляющую силу) глаза и преломляющие свойства роговицы.
Непрямая офтальмоскопия позволяет установить локализацию помутнений хрусталика и осмотреть глазное дно.
УЗИ-биометрия необходима при диффузном помутнении хрусталика, когда глубоко лежащие среды глаза недоступны осмотру с помощью предыдущего метода.
Биомикроскопия позволяет точно оценить морфологию катаракты, но малоосуществима у маленьких детей. Чаще всего она выполняется уже интраоперационно. Ребёнка трудно усадить за щелевую лампу, однако обязательно нужно осмотреть его родителей. При этом могут выявляться бессимптомные катаракты. Также исследование помогает установить наследственную природу заболевания.
Тонометрия для исключения сопутствующей патологии — врождённой глаукомы.
Оценка функционального состояния зрительного анализатора (ЭРГ — электроретинография, ЗВП — зрительно вызванные потенциалы коры головного мозга) позволяет определить прогноз по зрению после экстракции катаракты.
Лабораторное исследование
Лабораторные исследования в меньшей степени показаны в случае односторонней катаракты. Такое исследование более информативно при наличии двусторонней катаракты, так как говорит о системном характере заболевания.
В настоящие дни многие родители сознательно отказываются от вакцинации. Поэтому, нужно тщательно собирать анамнез, и в случае, если у ребёнка выявлена врождённая двусторонняя катаракта, необходимо определение титра антител к вирусу краснухи IgM.
У младенцев мужского пола с катарактами, гипотонией, медленной прибавкой веса, замедлением общего развития необходимо проходить скрининг на синдром Лоу. Для верификации диагноза необходим ферментный анализ (инозитолполифосфат 5‑фосфатаза OCRL‑1 в культуре кожных фибробластов) и тест на OCRL‑1.
При подозрении на галактоземию должен быть осуществлён скрининг на это заболевание. Обычно он проходит ещё в роддоме, но иногда бывает ложноотрицательным. Известно более 20 видов мутаций, вызывающих аутосомно‑доминантные катаракты. Большинство мутаций возникают в генах кристаллинов и коннексинов.
В целом можно сказать, что специфические анализы при подозрении на тот или иной врождённый синдром или при подозрении на метаболические нарушения назначаются педиатром или врачом генетиком.
Лечение катаракты у детей
Решение о хирургическом лечении частично мутного хрусталика принимается только после оценки морфологии катаракты и зрительного поведения ребёнка. Прогноз для зрения коррелирует в большей степени с плотностью, чем с размером помутнения. Ядерные катаракты характеризуются худшим прогнозом для зрения. Если через центральную зону хрусталика невозможно различить крупные кровеносные сосуды глазного дна, следует ожидать тяжёлой зрительной депривации.
Хирургическое лечение
Хирургическое лечение катаракт, угрожающих развитием зрительной депривации, должно проводиться в младенческом возрасте. Но большинство хирургов предпочитают ждать до достижения ребёнком возраста 4 недель, так как есть данные, что хирургическое лечение катаракты до достижения возраста 1 месяц сопряжено с высоким риском развития глаукомы. У младенцев операции выполняются одновременно на обоих глазах, особенно у детей с сопутствующими заболеваниями, увеличивающими риск общей анестезии. Но если хирургическое лечение проводится отсрочено, интервал между операциями должен быть коротким, чтобы избежать риска развития односторонней амблиопии. Оптимальный возраст для хирургического лечения врождённой катаракты — 3‑6 месяцев.[4]
Ленсектомию и переднюю витректомию у младенцев выполняют на закрытом глазном яблоке. Проведение передней витректомии и заднего капсулорексиса позволяет значительно снизить риск повторных вмешательств.[2] В факоэмульсификации катаракты у детей необходимости нет, выполняется факоаспирация.
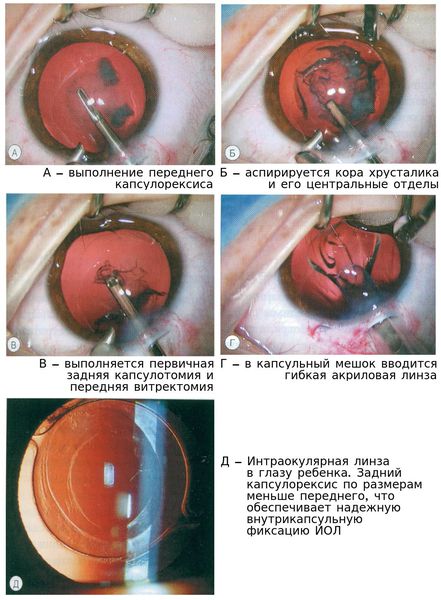
Оптимальным методом коррекции афакии является первичная имплантация интраокулярной линзы (ИОЛ). Но бывают случаи, когда имплантация выполняется отсрочено.[3]
Послеоперационное ведение пациентов
Основная проблема послеоперационного ведения таких детей — оптическая коррекция послеоперационной афакии (отсутствия хрусталика) и лечение сопутствующей амблиопии («ленивого глаза»).
Оптический этап лечения
Коррекция очками или контактными линзами. Очки являются наиболее простым и доступным средством коррекции. При назначении очков нужно следовать определенным правилам:
- При миопической рефракции и астигматизме назначается максимально полная коррекция.
- При гиперметропии назначаемая коррекция зависит от возраста ребёнка. До года очками формируется слабомиопическая рефракция.
- С двух лет и старше назначаются две пары очков для дали и для близи, или одни бифокальные очки, или сложные прогрессивные очки.

Афакические очки назначаются, если было принято решение об отсроченной имплантации. Имеют оптические и косметические недостатки. При отсроченной имплантации ИОЛ контактные линзы являются оптимальным методом коррекции.
Плеоптический этап лечения
Комплекс лечебно‑тренировочных мероприятий, направленных на повышение остроты зрения. Целью плеоптики является создание функционального равенства глаз, устранение амблиопии, исправление неправильной зрительной фиксации.
Основной компонент плеоптического лечения — окклюзия. Окклюзия может быть:
- прямой — закрывается лучше видящий глаз (назначается на срок от нескольких часов в день до месяца в зависимости от степени тяжести амблиопии);
- попеременно‑прямой — ведущий глаз закрывается чаще (соотношение закрытия по времени — 1:2, 1:3, 1:6 и так далее).
Вспомогательные методы плеоптического лечения:
- засветы (общий засвет по Bangerter) — засвечивается большая площадь сетчатки, развивается её торможение, и первыми из торможения выходит область жёлтого пятна, так как для колбочек яркий свет является адекватным раздражителем. После проведения засвета ребёнку предлагается выполнить зрительную нагрузку вблизи в течение 5‑10 минут;
- макулотестер прибор для формирования правильной фиксации;
- сенсорные тренировки (компьютерная плеоптика);
- физиотерапия (лазерстимуляция, магнитостимуляция).
Ортоптическое лечение
Направлено на восстановление нормальной ретинокортикальной корреспонденции, то есть на выработку нормального бинокулярного зрения. Этот вид лечения возможен только при функциональном равенстве глаз и центральной фиксации.
После хирургического этапа лечения ребёнок должен находиться под диспансерным наблюдением до 12‑14 лет. Во время профилактических осмотров уточняется рефракция, необходимая на данном этапе оптическая коррекция, повторяются курсы плеоптического лечения, своевременно выявляются и профилактируются осложнения после хирургического этапа.
Прогноз. Профилактика
Результаты лечения детей с врождённой катарактой зависят от раннего её выявления, своевременного (по показаниям) проведения хирургического лечения и от наличия сопутствующей патологии.
Преемственность в работе акушеров-гинекологов женских консультаций, неонатологов роддомов, педиатров, окулистов детских поликлиник и врачей офтальмологов специализированных медицинских учреждений способствует осуществлению ранней диагностики врождённой катаракты и прогнозированию прогрессирования помутнений хрусталика в динамике.
Своевременное выявление врождённой катаракты в группах высокого риска (отягощённый наследственный анамнез и осложнённое течение беременности) требует тщательного офтальмологического обследования новорождённых с первых дней их жизни — проведение офтальмоскопии, скиаскопии, биомикроскопии в условиях медикаментозного мидриаза (расширения зрачка) с акцентом на состояние хрусталика. В случае обнаружения патологии хрусталика ребёнка необходимо направить в стационар для более детального обследования под наркозом (биомикроскопия, ультразвуковое и электрофизиологическое исследования) и определения дальнейшей тактики лечения.
Выраженные изменения хрусталика, вызывающие зрительную депривацию, требуют проведения раннего хирургического вмешательства. Если же помутнения хрусталика незначительны (частичные формы врождённой катаракты) и не требуют ранней экстракции катаракты, то рекомендуется диспансерное наблюдение офтальмолога:
- в первый год осмотр проводится один раз в два месяца;
- на второй и третий год — один раз в 3-4 месяца;
- в дельнейшем — один раз в шесть месяцев.
По показаниям в этот период с целью профилактики и лечения амблиопии проводят коррекцию аномалий рефракции, плеоптическое лечение и медикаментозное расширение зрачка.
Источник
Катаракта – патологическое состояние органа зрения, сопровождающееся помутнением хрусталика. В детском возрасте заболевание чаще связано с врожденными факторами. По статистике у 5 новорожденных из 100 тысяч диагностируется катаракта. Дети более старшего возраста подвержены заболеванию в 3-4 случаях из 10 тысяч. Заболевание носит прогрессирующий характер и может привести к слепоте. Своевременное обращение за медицинской помощью обеспечивает наиболее благоприятный прогноз.
Содержание:
- Симптомы катаракты у детей
- Причины катаракты у детей
- Виды
- Диагностика катаракты у детей
- Лечение катаракты у детей
Симптомы катаракты у детей

Симптоматика заболевания складывается из нескольких факторов: поражен один глаз или оба, степень помутнения хрусталика, расположение очага помутнения.
Родителям сложно установить симптомы катаракты у новорожденных, но эту функцию выполняют врачи ещё в родильном доме. Потом зрение проверяют у детей в 1 месяц жизни при профилактическом осмотре.
В некоторых случаях катаракта имеет свойство проявляться позже следующими признаками:
Один или оба зрачка становятся серого или белого цвета;
Движения глаз становятся быстрыми и неконтролируемыми;
Снижается острота зрения, ребенок не может сфокусировать взгляд на объекте, снижается активное наблюдение за движениями окружающих людей.
Первые признаки развития катаракты выражаются изменениями в поведении ребенка: малыш не может сфокусировать взгляд на игрушках, рассматривает их только одним глазом, в более старшем возрасте у детей с катарактой снижается способность к обучению, им сложно сосредоточиться. Родителям следует внимательно отнестись к проблеме и обратиться к офтальмологу.
Эти симптомы могут сигнализировать не только о катаракте, но и других серьезных заболеваниях. При появлении хотя бы одного из них требуется консультация врача.
Причины катаракты у детей
Не всегда есть возможность установить причину катаракты у людей. На сегодняшний день в офтальмологии выделяют ряд причин заболевания:
Наследственный фактор. Гены передают патологию от родителей к ребенку в каждом пятом случае диагностирования катаракты.
Перенесенные инфекции во время беременности.
Врожденную катаракту могут спровоцировать следующие инфекции, перенесенные матерью:
Краснуха;
Токсоплазмоз;
Цитомеголовирус;
Ветрянка;
Герпес.
Недоношенные дети.
Механическое повреждение. Катаракта у детей может возникнуть в результате травмы глаз или после хирургического вмешательства.
Галактоземия, связанная с нарушением обменных функций в организме. Патология проявляется сбоями в выработке фермента галактозы.
Токсокароз – инфекция паразитарной этиологии, поражает, в том числе, и органы зрения. Встречается крайне редко и передается от животных человеку через фекалии.
Выявление катаракты у детей зачастую происходит на плановых осмотрах врача, поэтому пренебрегать ими не следует.
Виды
В детском возрасте катаракта может быть двух типов:
Врожденная, диагностируемая сразу после рождения или в течение короткого периода времени после родов;
Приобретенная, выявляемая через несколько месяцев и даже лет после появления на свет.
Врожденную катаракту сложно предотвратить. Женщине следует тщательно следить за своим здоровьем во время беременности, соблюдать все предписания врачей относительно возможных инфекций.
Диагностика катаракты у детей

Врожденная катаракта может быть диагностирована уже в стенах родильного дома. В остальных случаях – это наблюдательность родителей и обязательные плановые посещения специалистов.
При подозрении на катаракту врачом назначаются специальные капли для расширения зрачка. Затем проводится визуальный осмотр глаз с помощью медицинского оборудования, снабженного увеличительным стеклом и осветительным прибором. Так врач сможет оценить состояние органа зрения и увидеть даже начальные проявления катаракты.
Помутнение хрусталика и отсутствие красного рефлекса с глазного дна – признаки, по которым врач диагностирует у ребенка катаракту.
По теме: Восстановление зрения – как улучшить зрение естественным путем?
Лечение катаракты у детей
Если катаракта расположена на периферии глаза и не влияет на остроту зрения, то показаний к хирургическому удалению быть не может. Заболевание удаляется операционным путем, когда помутнение находится в центральной части, а зрение ухудшается.
Лечение катаракты у детей представляет собой трехступенчатую программу:
Обследование. Перед операцией необходимо полное обследование обоих глаз, даже если поражен только один. Кроме катаракты органы зрения могут иметь и другие, визуально не диагностируемые, патологии. По этой причине важно оценить все риски, которые могут быть как во время операции, так и в восстановительной стадии.
Непосредственно операция. Хирургическое вмешательство в детском возрасте возможно только с применением общего наркоза. Специалист использует микрохирургический инструмент для удаления катаракты. Таким путем возможно полное удаление патологии и практически полностью исключается повторное возникновение заболевания. Стационарное пребывание после операции необходимо только для младенцев младше 3-месячного возраста. Дети постарше могут вернуться домой уже в день операции.
Реабилитация. Как правило, после операции врач назначает специальные капли. В период восстановления нельзя растирать глаза и посещать бассейн. По назначению специалиста ребенок может носить очки или линз, корректирующие визуальное восприятие объектов. В этот период важно регулярное посещение врача для оценки степени реабилитации и своевременной коррекции возможных отклонений.
После операции у ребенка может наблюдаться некоторое покраснение и косоглазие. При обнаружении этих проявлений, необходимо срочное обращение к врачу для исключения инфицирования и ослабления глазных мышц.
Катаракта – серьезная офтальмологическая патология, требующая постоянного контроля и лечения. Заболевание чаще встречается в зрелом и пожилом возрасте, но и дети подвержены катаракте. Для исключения возникновения и развития патологии требуются плановые осмотры и внимательное отношение к любым изменениям в поведении ребенка.
Автор статьи: Дегтярева Марина Витальевна, врач-офтальмолог, окулист
Источник
