Как выявить болезнь лея у ребенка в 2 года

Общие сведения
Синдром Лея относится к редким нейрометаболическим синдромам, поражающим ЦНС, и вызывающим нарушение координации движений и мышления и летальный исход. Заболевание наследственное по аутосомно-рецессивному типу или Х-сцепленному. Патологии чаще всего подвержены маленькие детки до 2-х лет – 1-2 ребенка на десятки тысяч, в более редких случаях – подростки и взрослые особы. Код по МКБ-10: G 31.8
Миру стало известно об этом заболевании благодаря Денису Лею, который описал его еще в 1951 году. В научных кругах обособить синдром от подобных энцефалопатий удалось в 1954 г. Связь с митохондриальной активностью смогли выявить 1968 г, но главным продвижением стало обнаружение мутации в цитохромоксидазах в 1977 г.
Проблема состоит в том, что эффективных препаратов или методов лечения болезни Лея до сих пор не разработано, ведь причин её множество, начиная с влияния мутаций в генах, отвечающих за работу митохондрий, и заканчивая – осложнениями дегенеративных заболеваний нервной системы, аномальными образованиями некротизированных очагов или прорастания сосудов, глиоза в структурах головного мозга.
Единственным профилактическим методом на сегодня является «рождение детей от трех родителей», то есть благодаря использованию донорских яйцеклеток и митохондриальной донации.
Патогенез
Для таких митохондриальных заболеваний как синдром Лея характерно полиорганное поражение с вовлечением нервных и мышечных тканей. В основе патологии обычно лежит сбой регулирования обмена пировиноградной кислоты, при этом наблюдается нарушение обменных реакций, снижение выработки энергии и замедление процессов перемещения электронов в клетках дыхательной системы. Процессы могут спорадически усилиться, чему способствует наследственные факторы. Для запуска развития синдрома необходимо присутствие в организме более 90% мутантной мтДНК от всей мтДНК. В случае меньшего содержания мутантной ДНК симптоматика напоминает нейропатию и сводится к атаксии и пигментному ретиниту.
Для болезни характерно раннее развитие и стремительное злокачественное течение с присоединением большого количества различных неврологических нарушений, затем начинаются проблемы с дыханием и метаболизмом.
Классификация
В зависимости от патогенеза и возрастных особенностей выделяют различные варианты нарушений, выражающиеся в виде:
- недостаточности цитохром С-кислород-оксидоредуктазы;
- некротизирующей подострой инфантильной энцефалопатии Лея;
- синдрома Лея у взрослых особ;
- синдрома NARP или дефекта митохондриальной ДНК;
- Х-сцепленного синдрома Лея;
- недостаточности фермента – пируваткарбоксилазы.
В зависимости от течения синдром Лея бывает:
- острой формы – в очень редких случаях и напоминает острую энцефалопатию;
- хроническая и подострая болезнь Лея.
Причины
Главным провоцирующим фактором синдрома Лея принято считать недостаточность цитохромоксидазы и мутации генов, отвечающих за работу митохондрий:
- замену Т (тимина) на Г (гуанин) или Ц (цитозин) в 8933-м положении 6-й субъединицы АТФ-синтазы;
- мутации в флавопротеиновой единице сукцинатдегидрогеназного комплекса, в SURF-генах либо в двух ядерных генах (приводит к развитию митохондриальных болезней второго класса), в целом – их описано около 40.
Однако, способствовать нейрометаболической энцефалопатии может:
- образование некротизированных очагов или онкоструктур (злокачественных либо доброкачественных) в структурах мозжечка или мозгового ствола;
- прорастания сосудов или развитие глиоза;
- наследственная предрасположенность и мутагенные факторы любой природы – биологические, экологические, химические и пр.;
- осложнение дегенеративных заболеваний, поражающих нервную систему;
- а также результате вакцинации.
Симптомы
Синдром Лея и его прогрессирование приводит:
- к возникновению тошноты и рвоты;
- к быстрому снижению массы тела и слабости;
- к развитию задержки психомоторных функций (например, снижению внимательности) и нарушениям сознания;
- к приступам тонико-клонических судорог либо мышечной дистонии/гипотонии;
- к возникновению респираторных аномалий;
- к атрофии зрительных нервов, возможно даже слепоте;
- к тугоухости;
- к повышению утомляемости и сонливости;
- а также к нарушениям координации, сухожильных рефлексов, актов глотания, тремору конечностей.
Клиническая характеристика синдрома Лея при других формах патологии
Клиническая характеристика и патогенез схожи, но симптоматика может дополняться:
- метаболическим компенсаторным ацидозом или приступами тяжелого ацидоза;
- снижением уровня бикарбонатов в крови;
- увеличением объемов молочной, пировиноградной кислоты в крови и ликворной жидкости;
- приступами миоклонии;
- гиповинтиляцией и развитием тахиапноэ;
- атаксией и клоническими подергиваниями;
- спастическими парезами;
- эпилептическими припадками;
- прогрессирующей деменцией;
- центральной скотомой;
- кардиомиопатией;
- симптомами экстрапирамидной и пирамидной недостаточности.
Анализы и диагностика
Болезнь Лея относится к подострым либо хроническим некротизирующим энцефаломиопатиям и является важным направлением изучения в детской невралгии. Для её диагностики необходима консультация у врача-невролога, а также:
- проведение общего анализа крови и её биохимических исследований, выявляющих лактатацидоз (повышенную концентрацию лактата, пирувата в кровяном русле и ликворе), снижение количества карнитина, активности цитохромоксидазы в культуральных клетках — фибробластах;
- изучение структур головного мозга посредством магнитно-резонансной томографии;
- изучение электрической активности (ЭЭГ) и морфологических структур головного мозга.
Лечение
Медикаментозное консервативное лечение болезни Лея обычно симптоматическое и включает использование:
- антибиотиков, например, Ампициллина;
- различных методов диализа;
- ноотропов;
- противосудорожных средств;
- препаратов, содержащих В1 и биотин.
Доктора
Лекарства
- Кавинтон — антигипоксическое, нейропротективное, антиагрегационное, сосудорасширяющее средство, помогающее улучшить мозговое кровообращение. Стандартная суточная доза составляет 15-30 мг и должна быть разделена на три приема.
- Ноотропил — таблетки с ноотропным действием, позволяющие улучшить концентрацию внимания и когнитивные функции. Максимальная суточная доза 24 г, разделенная на 2-3 приема. С осторожностью следует принимать особам, имеющим проблемы с работой почек.
- Фенибут – еще один ноотроп, который выпускается в таблетках и помогает при различных психопатологических и соматовегетативных расстройствах, при головокружениях, бессоннице и пр. Детям достаточно давать полтаблетки три раза вдень.
- Карбамазепин – психотропное противоэпилептическое средство. Таблетки отпускаются только по рецепту, поэтому необходимо назначение врача и индивидуальный расчет дозы.
- Ампициллин – антибактериальный препарат из группы пенициллинов, помогает при различных инфекциях дыхательных и мочевыводящих путей, ЖКТ, менингите, эндокардите, сепсисе, коклюше и пр. Для детей суточную дозу высчитывают на массу тела — 100 мг/кг и назначают в 4–6 приемов.
Процедуры и операции
В результате нейродегенеративных процессов больным может понадобиться искусственная вентиляция легких, санация дыхательных путей, гастростомы, трахеостомы, кардиостимулятор и пр.
Самый эффективный метод для предупреждения появления ребенка с синдромом Лея – рождение от «трех родителей», которое подразумевает реконструкцию зиготы путем переноса ядер родителей в донорскую энуклеированную яйцеклетку.
Диета при синдроме Лея

Диета для нервной системы
- Эффективность: лечебный эффект через 2 месяца
- Сроки: постоянно
- Стоимость продуктов: 1700-1800 рублей в неделю
В первую очередь предполагает контроль количества поступающего в организм белка за день. Оно не должно превышать 1-1,5 г в сутки. Конечно же питание должно быть здоровым и рациональным. Если нарушены акты глотания, то пациентам может быть рекомендовано питание искусственным смесями через зонд. При этом необходим контроль и нормализация уровня витаминного и жирового обмена, недопущение развития ожирения. Больным следует избегать тяжелых физических нагрузок и постов, что может повысить нагрузку на митохондрии.
Прогноз
Для подострого и хронического течения характерен летальный исход в течение нескольких лет. Если заболевание развивается стремительно, то смерть чаще всего наступает в результате паралича дыхательного центра, находящегося в продолговатом мозге.

Семья Лейк с детьми, страдающими от болезни Лея
Пример — семья Лейк (на фото родители с дочкой Жасмин – слева и сыном Джейдом — справа), у которых родилось четверо детей с синдромом Лея, трое из которых уже умерли в малолетнем возрасте. Их дети так и не смогли научиться самостоятельно ходить и разговаривать, страдали от приступов и умственной отсталости, причиной тому был смертельный ген у их матери Адель, поэтому при планировании семьи крайне важно проходить ДНК-тестирование родителей и медико-генетическое консультирование у квалифицированных специалистов. Главное помнить, что синдром Лея и другие генетические заболевания намного легче предотвратить, нежели вылечить.
Список источников
- Гинтер Е.К. Медицинская генетика. М.: медицина,2003. -130 с.
- Николаева Е.А., Яблонская М.И., Барсукова П.Г. и др. Болезнь Лея, обусловленная мутацией гена SURFI: диагностика и подходы к терапевтической коррекции. Российский вестник перинатологии и педиатрии, 2006, №2, С. 27-31.
Источник
Медицинский эксперт статьи

х
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
О заболевании впервые было упомянуто в 1951 г. К настоящему времени описано более 120 случаев. Болезнь Лея (OMIM 256000) – генетически гетерогенное заболевание, которое может наследоваться как по ядерному типу (аутосомно-рецессивно или сцепленно с Х-хромосомой), так и митохондриально (реже).
 [1], [2], [3], [4], [5], [6]
[1], [2], [3], [4], [5], [6]
Код по МКБ-10
G31 Другие дегенеративные болезни нервной системы, не классифицированные в других рубриках
Причины синдрома Лея
В основе заболевания лежит дефицит ферментов, обеспечивающих образование энергии главным образом за счёт нарушения обмена пировиноградной кислоты и дефекта транспорта электронов в дыхательной цепи. Развивается дефицит пируватдегидрогеназного комплекса (а-Е1-субъединицы), пируваткарбоксилазы, комплекса 1 (НАД-коэнзим Q-редуктаза) и комплекса 4 (цитохромоксидаза) дыхательной цепи.
При этом установлено, что дефекты пируваткарбоксилазы, комплекса 1 (НАД-коэнзим Q-редуктаза) и комплекса 4 (цитохромоксидаза) дыхательной цепи наследуются по аутосомно-рецессивному типу, дефекты пируватдегидрогеназного комплекса (а-Е1-субъединицы) – Х-сцепленно рецессивно. При точковых мутациях мтДНК, которые затрагивают 6-ю субъединицу АТФазы, характерно митохондриальное наследование. Чаще всего происходит мисценс-мутация, связанная с заменой тимина на гуанин или цитозин в положении 8993 мтДНК. Реже встречается мутация в позиции 9176 мтДНК. В связи с тем что мутация T8993G – основной дефект при синдроме NARP, описаны семьи с наличием этих двух заболеваний. У детей описана также мутация мтДНК в позиции 8344, которая встречается при синдроме MERRF.
Предполагают, что в случае накопления мутантной мтДНК в большинстве митохондрий развивается тяжёлое течение синдрома Лея. При митохондриальном генезе этого состояния мутантную мтДНК обнаруживают в 90% всех митохондрий. Патогенез связан с нарушением образования энергии в клетках и развитием лактат-ацидоза.
 [7], [8], [9], [10], [11], [12], [13], [14]
[7], [8], [9], [10], [11], [12], [13], [14]
Симптомы синдрома Лея
Первые признаки заболевания дебютируют в раннем возрасте (1-3 года). Однако известны случаи манифестации болезни в 2-недельном и в 6-7-летнем возрасте. Вначале развиваются неспецифические нарушения: задержка психомоторного развития, снижение аппетита, эпизоды рвоты, дефицит массы тела. В последующем нарастают неврологические симптомы: мышечная гипотония или дистония с переходом в гипертонус, приступы миоклонии или тонико-клонические судороги, тремор конечностей, хореоатетоз, расстройство координации, снижение сухожильных рефлексов, вялость, сонливость. Церебральная нейродегенерация носит прогрессирующий характер. Нарастают симптомы пирамидной и экстрапирамидной недостаточности, нарушается акт глотания. Нередко наблюдают такие изменения органа зрения, как птоз, офтальмоплегия, атрофия зрительных нервов, реже пигментная дегенерация сетчатки. Иногда развиваются гипертрофическая кардиомиопатия, появляются эпизоды тахипноэ.
Редко заболевание протекает по типу острой энцефалопатии. Более характерно хроническое или подострое течение, которое приводит к летальному исходу через несколько лет после начала заболевания. При быстром течении (несколько недель) смерть наступает в результате паралича дыхательного центра.
 [15], [16], [17], [18], [19], [20], [21]
[15], [16], [17], [18], [19], [20], [21]
Диагностика синдрома Лея
При биохимическом исследовании крови выявляют лактат-ацидоз вследствие накопления молочной и пировиноградной кислот в крови и ликворе, а также увеличение содержания аланина в крови. Также может быть повышен уровень кетоновых тел. В моче выявляют повышенную экскрецию органических кислот: молочной, фумаровой и др. Часто снижается уровень карнитина в крови и тканях.
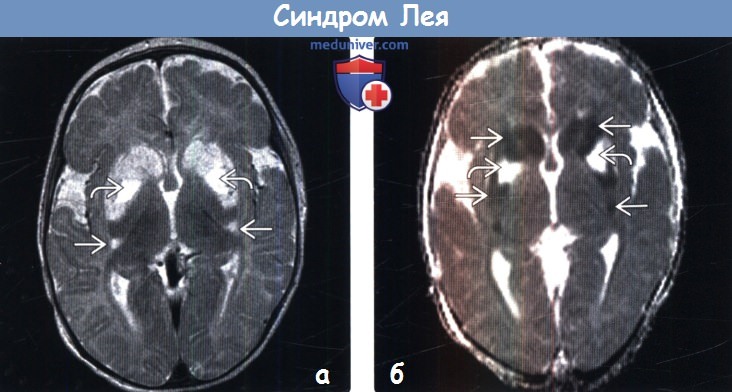
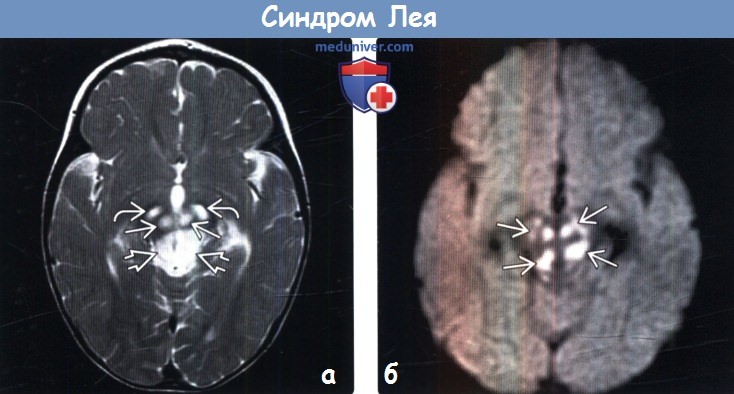
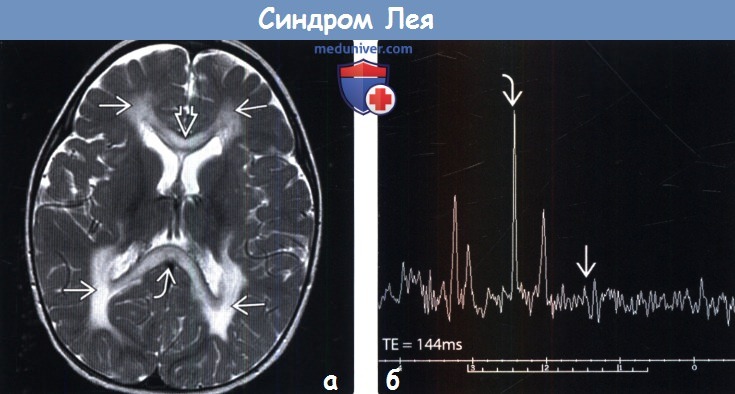
По результатам ЭЭГ выявляют фокальные признаки эпилептической активности. По данным МРТ обнаруживают расширение желудочков мозга, двустороннее поражение мозга, кальцификацию базальных ганглиев (хвостатого ядра, скорлупы, чёрной субстанции, бледного шара). Можно также выявить атрофию больших полушарий и вещества мозга.
При морфологическом исследовании обнаруживают грубые изменения вещества мозга: симметричные очаги некроза, демиелинизации и губчатой дегенерации мозга, преимущественно средних отделов, моста, подкорковых узлов, таламуса, зрительного нерва. Гистологическая картина включает кистозное перерождение мозговой ткани, астроцитарный глиоз, гибель нейронов, увеличение количества митохондрий в клетках. В скелетных мышцах – накопление липидных включений, снижение гистохимической реакции на комплексы 1, 4 дыхательной цепи, субсарколеммальное скопление митохондрий, аномальные митохондрии с дезорганизацией крист. Феномен RRF часто не обнаруживают.
Какие анализы необходимы?
Источник
Диагностика синдрома Лея по КТ, МРТа) Терминология: б) Визуализация: 1. Общие характеристики синдрома Лея:
2. КТ признаки синдрома Лея: 3. МРТ признаки синдрома Лея: 4. УЗИ: 5. Рекомендации по визуализации: в) Дифференциальная диагностика синдрома Лея: 1. Глубокая перинатальная асфиксия: 2. Митохондриальная энцефалопатия, лактоацидоз, инсультоподобные эпизоды (MELAS): 3. Глутаровая ацидурия 1-го типа (ГА1): 4. Болезнь Вильсона-Коновалова:
г) Патология: 1. Общие характеристики синдрома Лея: 2. Макроскопические и хирургические особенности: 3. Микроскопия:
д) Клиническая картина: 1. Проявления синдрома Лея: 2. Демография: 3. Течение и прогноз: 4. Лечение синдрома Лея: е) Диагностическая памятка. Советы по интерпретации изображений: ж) Список литературы:
– Также рекомендуем “MELAS на МРТ головного мозга” Редактор: Искандер Милевски. Дата публикации: 21.4.2019 |
Источник