Гастроэнтероколит у ребенка 1 год
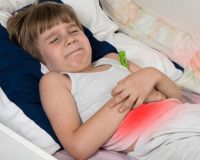
Гастроэнтероколит является функциональным заболеванием всего желудочно-кишечного тракта и проявляется острым воспалительным процессом преимущественно в тонком или толстом кишечнике или их отделах. Заболевание может являться самостоятельной нозологической формой, а может сопровождать иные инфекционные кишечные заболевания, например, аппендицит или панкреатит. В статье расскажем о видах, признаках и терапии заболевания.
Виды
 Гастроэнтероколит у детей относится к воспалительным заболеваниям желудочно-кишечного тракта с поражением стенок желудка, тонкого и толстого кишечника. В зависимости от течения выделяют острую и хроническую формы болезни.
Гастроэнтероколит у детей относится к воспалительным заболеваниям желудочно-кишечного тракта с поражением стенок желудка, тонкого и толстого кишечника. В зависимости от течения выделяют острую и хроническую формы болезни.
В зависимости от глубины поражения и характера воспаления различают:
- Катаральный или простой. Он обусловлен чрезмерным образованием и скоплением экссудата (жидкости из кровеносных сосудов) на поверхности отекшей слизистой оболочки с десквамацией (шелушением) поверхностного эпителия. Именно такой вид воспаления бывает чаще всего как при остром, так и при хроническом течении.
- Фибринозный. Характеризуется появлением эксудата, в котором много фибриногена. При повреждении тканей из него образуется фибриновая пленка. У детей встречается редко.
- Гнойный (или флегмонозное воспаление). Повреждается не только слизистая оболочка органов желудочно-кишечного тракта, но и все подлежащие слои. Развивается при запущенности процесса.
- Гангренозный. Это осложнение флегмонозного процесса с поражением тканей рядом находящихся органов.
- Геморрагический. Обусловлен эрозивными дефектами поверхностного слоя пищеварительных органов с последующим выходом крови. Эта форма развивается в многих случаях при неправильном лечении.
- Перфорирующий. В данном случае стенка пораженного органа разрушается, образуя глубокий дефект всех слоев (язвенное воспаление) или «расплавляется» под влиянием факторов воспаления.
Кроме катарального, другие виды воспаления встречаются крайне редко. На разных участках одного органа могут встречаться несколько их видов (например, в кардиальном отделе желудка – простое воспаление, а в пилорическом – флегмонозное) или комбинироваться в одно (например, язвенно-геморрагическое воспаление).
Что касается хронического процесса, он всегда катарального характера, но с разным экссудатом (серозный, слизисто-гнойный, геморрагический и другие). Скопление жидкости зависит от периодов обострения и ремиссии.
Причины возникновения
У детей болезнь почти всегда инфекционного происхождения. В 70% случаев этиологическим фактором является ротавирус. Среди бактерий гастроэнтероколит могут вызвать:
- сальмонеллы,
- шигеллы,
- кишечная палочка,
- среди простейших – лямблии, амеба.
 Существуют и другие причины возникновения болезни:
Существуют и другие причины возникновения болезни:
- аллергия (любые пищевые аллергены);
- токсины (грибы);
- лекарства (НПВП, антибиотики);
- соматические заболевания органов пищеварения, энзимопатии и пороки развития;
- заболевания других органов (уремический гастроэнтероколит при хронической почечной недостаточности);
- радиация.
К предрасполагающим факторам, способствующим развитию гастроэнтероколита, относят:
- авитаминозы,
- недавно перенесенные инфекции,
- нарушение режима приема пищи,
- ослабление иммунитета,
- употребление несвежей еды, острых приправ, полуфабрикатов, слишком холодных или горячих напитков и продуктов.
Для хронической формы важным фактором является нарушение диеты и нерегулярное употребление назначенных препаратов.
Симптомы
Инкубационный период длится в среднем 5 дней. Заболевание начинается остро и развивается быстро. Инфекционный передается через рот. Неинфекционный набдюдается в результате нарушения питания. Аллергический – при попадании в ЖКТ аллергенов.
Главные симптомы гастроэнтероколита:
- диарея (легкая степень 3-5 раз в сутки, средняя – до 10, тяжёлая больше 10);
- тошнота и рвота;
- метеоризм;
- боль в животе разлитого характера;
- симптомы общей интоксикации;
- озноб, лихорадка до 39 градусов;
- отказ от еды.
Стул жидкий, слизистый, с каждым разом становится более водянистым. В нем можно обнаружить примеси непереваренной пищи или крови. Если его цвет стал желто-зеленым, это свидетельствует о бактериальной инфекции. При неинфекционной форме – кал слизистый, без кровяных прожилок.
В клинике вирусной инфекции (например, ротавируса) также выражены респираторные катаральные явления:
- насморк,
- боль в горле,
- кашель,
- токсикоз.
Важно! Желудочно-кишечные симптомы хронического течения болезни выражены очень вяло. При данной форме преобладают астенические, неврологические и гематологические признаки нарушения всасывания пищи.
Дети становятся уставшими, рассеянными, сонливыми, раздражительными или наоборот – апатическими. Они могут отставать в физическом и умственном развитии. На фоне длительного течения у ребенка может развиться:
- геморрагический диатез,
- тяжелая железодефицитная или В12-дефицитная анемия.
Инфекционный гастроэнтероколит у девочки 6 лет, рентген, видео:
Лечение
Лечение нужно начинать с восполнения запасов воды и электролитов. Уже при первых признаках кишечной инфекции у ребенка начинается обезвоживание, поэтому первым делом нужно восстановить нормальный водно-электролитный баланс.
Дальнейшая тактика лечения определяется возбудителем патологии и степенью заболевания. Легкая степень нуждается в правильной диете и употреблении жидкости, более тяжелые требуют правильной медикаментозной терапии и, возможно, госпитализации.
Медикаментозная терапия
- Оральная регидратация. Солевые растворы (Регидрон, Оралит) способны пополнить запасы потерянной води и необходимых элементов. Также обильное питье убирает симптомы интоксикации.
- Энтеросорбенты. Необходимы для того, чтобы связать возбудителей инфекции с токсинами и вывести их. Это уменьшит токсикоз, боль в животе и газообразование. Ребенку назначаются Активированый уголь, Атоксил, Энтеросгель.
- Ферментные препараты (Панкреатин, Креон). При симптомах несварения назначаются ферменты, которые замещают полостное пищеварение. Они помогают расщепить еду до молекул, которые всасываются кишечником.
- Прокинетики (Метоклопрамид) нужны для нормализации моторики желудка и кишечника. Они убирают рвоту и тошноту, а также помогают восстановить нориальные функции желудочно-кишечного тракта.
- Антибиотики назначают в случае бактериального гастроэнтероколита и вторичного дисбактериоза на фоне вирусной инфекции. В других случаях они не эффективны. Детям прописываются Левомицетин, Полимиксина-м сульфат, Нифуроксазид.
- Спазмолитики (Но-шпа, Комбиспазм) помогают уменьшить болевой синдром. Также можно применять препараты, убирающие кишечные колики (Эспумизан, Коликид).
- Жаропонижающие средства назначают только при необходимости. Детям разрешено принимать препараты Ибупрофен и Парацетамол в сиропе или таблетках.
- Пребиотики и пробиотики в лечении острой инфекции не оказывают большого терапевтического эффекта. Для лечения хронической формы они более действенны.
- Витамины и минералы помогают укрепить организм и восстановить потерянные во время болезни полезные вещества.
Диета
 Ребенку рекомендуется 4 стол по Певзнеру, в котором описаны максимально полезные продукты при данной болезни с минимальным раздражением пищеварительных органов. Принцип диеты:
Ребенку рекомендуется 4 стол по Певзнеру, в котором описаны максимально полезные продукты при данной болезни с минимальным раздражением пищеварительных органов. Принцип диеты:
- высокая калорийность и разнообразие рациона;
- прием пищи 5-6 раз на сутки небольшими порциями;
- преобладание жидкой еды и пищи, приготовленной на пару или воде;
- отсутствие жирной пищи, специй, свежих овощей и фруктов.
Если детям такое меню не нравится и они настойчиво отказываются от предлагаемой пищи, в каши можно добавить сливочное масло в небольших количествах или творог с потертыми яблоками.
Аптечные регидранты можно заменить домашними растворами с приятным вкусом. Ребенку нужно давать как можно больше его любимых напитков: компотов, киселей, отваров, чаёв.
Рацион также включает в себя:
- диетические мясо и рыбу,
- каши на воде,
- варенные яйца,
- сухарики из белых сортов хлеба,
- овощи в виде добавок к супам и бульонам.
Не рекомендуется принимать в пищу:
- кисломолочные и молочные продукты, за исключением творога;
- жирные, острые супы или бульоны;
- макаронные изделия;
- рыбу и мясо жирных сортов;
- свежие фрукты и овощи, особенно цитрусовые и зелень;
- перловую, пшённую и ячневую каши;
- сладости;
- соленые и маринованные блюда;
- кофеин и крепкие чаи;
- горох и бобы.
Острый
У детей кишечные инфекции в частности инфекционный гастроэнтерит встречается довольно часто. У грудничков это связано с незрелой иммунной и пищеварительной системой, у ребят старше – с несформированными ферментными механизмами.
Острый медикаментозный вызывается попадание в организм ребенка ядов или медикаментов.
Диагноз ставится после сбора анамнеза, результатов исследований (серологического исследования крови, бактериологического – кала и рвотных масс), а также вирусологического (при клинических проявлениях вирусного гастроэнтероколита).
Осторожно! Любая кишечная инфекция у грудных детей – показание до госпитализации и дальнейшего лечения под наблюдением медицинского персонала.
Обезвоживание развивается гораздо быстрее, что грозит рядом тяжелых осложнений. Ждать ни в коем случаи нельзя и при первых симптомах обязательно обратиться за медицинской помощью.
Что касается терапии, то не все препараты, назначаемые взрослым можно применять детям, особенно новорожденным. Нельзя самостоятельно менять препарат или дозу, тем более заниматься самолечением. Промывание желудка проводится, если есть вероятность наличия бактериальных токсинов.
Прогноз и профилактика
 Прогноз благоприятный. Острая форма обычно длится до недели. Для полного и скорого выздоровления большое значение имеет соблюдение диеты. Однако окончательное восстановление пищеварительной функции может занять до 6 недель.
Прогноз благоприятный. Острая форма обычно длится до недели. Для полного и скорого выздоровления большое значение имеет соблюдение диеты. Однако окончательное восстановление пищеварительной функции может занять до 6 недель.
Тем не менее развитие таких заболеваний как гастрит и энтероколит (в их хронической форме) после перенесенного гастроэнтероколита возможно, если эпизоду заболевания предшествовали случаи заболеваний желудка или кишечника, гельминтозы и другие заболевания ЖКТ.
В числе профилактических мер:
- соблюдение санитарно-гигиенических норм хранения и приготовления пищи,
- следование правилам личной гигиены,
- рациональное питание и его режим.
Заключение
- Гастроэнтероколит проявляется системным нарушение пищеварения во всех отделах ЖКТ. Спровоцировать заболевание могут как вирусы, так и бактерии, грибки, простейшие.
- В зависимости от того, какую природу (инфекционную или нет) имеет гастроэнтероколит, назначается соответствующая лекарственная терапия. Поскольку на фоне рвоты и поноса у детей раннего возраста может развиться обезвоживание, первая помощь заключается в восстановлении водно-электролитного баланса.
Источник
Гастроэнтерит у детей — это воспаление желудка и тонкого кишечника, которое возникает при инфицировании вирусами, бактериями или простейшими, под действием лекарств, химических токсинов или аллергенов. Клиническая картина представлена рвотой, многократной диареей с примесями слизи и непереваренной пищи, схваткообразными болями и резями в полости живота. Диагностика гастроэнтерита включает преимущественно лабораторные анализы: копрограмму, бакпосев кала и рвотных масс, серологические реакции. Реже проводят инструментальную диагностику (УЗИ, ЭФГДС). Лечение предполагает диетотерапию, регидратацию, этиопатогенетические и симптоматические медикаменты.
Общие сведения
Гастроэнтерит наряду с другими нарушениями работы ЖКТ занимает 2 место в структуре заболеваемости после ОРВИ. Ежегодно в мире фиксируют более 3 млрд. случаев, чаще среди детского населения развивающихся стран. Гастроэнтерит называют «болезнью грязных рук», что указывает на главный механизм заражения. Основную опасность он представляет для больных до 5 лет, у которых быстро нарастает обезвоживание, а при отсутствии должной медицинской помощи — летальный исход. В мире ежегодно более 10 тыс. детей умирают от последствий гастроэнтерита.
Причины
Гастроэнтериты зачастую имеют инфекционную природу. Они вызываются микроорганизмами, которые попадают в рот с пищей и водой, при облизывании пальцев, игрушек и посторонних предметов. Самым распространенным этиологическим фактором считаются вирусные инфекции (ротавирус, норовирус, аденовирус). Они, как правило, поражают детей раннего возраста и дошкольников. Выделяют и другие причины патологии:
- Бактерии и паразиты. Для младенцев и младших детей до трех лет характерно инфицирование патогенными штаммами кишечной палочки, золотистым стафилококком, сальмонеллой. Независимо от принадлежности ребенка к возрастной группе возможно заражение шигеллой, иерсинией, кампилобактером. Среди протозойных инвазий встречается лямблиоз, криптоспоридиоз.
- Аллергены. При попадании в ЖКТ запрещенного продукта в желудочной и тонкокишечной стенке начинается воспалительный процесс, проявляющийся типичными симптомами гастроэнтерита. Самые известные аллергены для детей — коровье молоко, яйца, орехи. Реже симптомы провоцируются приемом рыбы, фруктов и овощей.
- Неправильное питание. У детей младших возрастных групп пищеварительная система характеризуется функциональной неполноценностью, поэтому расстройства ЖКТ у них возможны даже при употреблении качественных продуктов. Еда всухомятку, слишком обильный прием пищи или первая проба нового блюда — все это выступает причиной гастроэнтерита.
- Химические токсины. Маленькие дети могут случайно проглотить товары бытовой химии и косметики, яды для растений и насекомых. Токсический гастроэнтерит также развивается при отравлении ядовитыми грибами, некоторыми видами экзотических морепродуктов, которые содержат тяжелые металлы.
- Лекарства. В дошкольном возрасте нередки случаи, когда ребенок съедает оставленные без присмотра таблетки. Еще одна причина воспаления желудка и кишечника — длительное употребление антибиотиков или гормонов по назначению врача, из-за чего у детей нарушается микрофлора ЖКТ, создаются условия для размножения болезнетворных микроорганизмов.
Патогенез
Неприятные проявления гастроэнтерита связаны с воспалительным процессом, затрагивающим желудочную и кишечную стенку. В результате раздражения периферических нервных рецепторов возникают сигналы, которые направляются к центрам продолговатого мозга и провоцируют рвоту. Болевые ощущения обусловлены повышенной перистальтикой, накоплением провоспалительных веществ, их действием на нервные окончания.
Диарея при гастроэнтеритах у детей развивается по осмотическому или секреторному механизму. В первом случае нарушается переваривание пищевых компонентов в тонкой кишке, вследствие чего ее содержимое становится гиперосмолярным. В ответ на это из сосудов в просвет кишечника поступает повышенное количество жидкости. Для секреторной диареи характерно изменение транспортных систем клеток, накопление в ЖКТ ионов натрия и хлора, которые тянут за собой воду.
Симптомы гастроэнтерита у детей
При инфекционных гастроэнтеритах инкубационный период составляет от 2-3 часов до нескольких дней. Заболевание начинается внезапно и включает 3 основных симптома: сильную боль и спазмы в животе, многократную рвоту, диарею. Старшие дети жалуются на болезненность в верхних отделах живота и вокруг пупка, а пациенты дошкольного возраста обычно не могут указать локализацию дискомфорта.
Рвота повторяется от 1-2 до 10 и более раз за сутки. Сначала рвотные массы у детей обильные, они содержат частично переваренную пищу. По мере опорожнения желудка ребенок отрыгивает скудное количество слизи с примесью желчи. Частота стула варьирует от 5 до 20 раз за день. Испражнения жидкие и зловонные, содержат много слизи, пищевые частицы. В зависимости от инфекции каловые массы приобретают ярко-желтый, оранжевый, болотно-зеленый цвет и т.д.
Для заболевания типичны метеоризм, урчание и бурление в брюшной полости, усиливающиеся перед позывом на дефекацию. Клиническую картину гастроэнтерита у детей дополняют повышение температуры тела до субфебрильных или фебрильных цифр, вялость и слабость, полное отсутствие аппетита. При тяжелых вариантах болезни наблюдается сухость кожи и слизистых оболочек, отказ от воды.
При химических и лекарственных гастроэнтеритах состояние ребенка более тяжелое с самого начала. В рвотных массах и испражнениях могут быть примеси крови. Характерно появление неврологических или сердечно-сосудистых симптомов, что свидетельствует о тотальном поражении организма токсическими веществами. У младенцев западают роднички, кожа становится сухой и цианотичной. Возможно угнетение сознания вплоть до сопора и комы.
Осложнения
Самое опасное последствие гастроэнтерита у детей — эксикоз (обезвоживание). При легкой степени, когда потеря жидкости не превышает 5% от массы тела, беспокоит жажда, незначительно уменьшается диурез, но общее состояние больного удовлетворительное. При средней тяжести обезвоживания резко снижается мочевыделение, учащается сердцебиение, снижается артериальное давление. Тяжелая дегидратация характеризуется коллапсом, спутанностью сознания.
При заражении некоторыми штаммами шигелл и эшерихий есть риск развития гемолитико-уремического синдрома (ГУС). Он проявляется классической триадой: гемолитической анемией с наличием фрагментированных эритроцитов, острой почечной недостаточностью, тромбоцитопенией. Встречается в основном до 3-летнего возраста с частотой 2-3 случая на 10000 детей с инфекционными гастроэнтеритами.
Диагностика
При сборе жалоб и анамнеза заболевания, проведении физикального обследования педиатр ставит топический диагноз «острый гастроэнтерит». Дальнейший диагностический поиск направлен на выявление этиологических факторов болезни, что необходимо для подбора дифференцированного лечения. В план диагностики включаются:
- Копрограмма. Основной анализ, который демонстрирует признаки воспалительного процесса (лейкоциты, слизь) и нарушения переваривания компонентов пищи (исчерченные мышечные волокна, зерна крахмала). Дополнительно ставят реакцию Грегерсена на скрытую кровь, чтобы исключить колит, инвазивный тип диареи.
- Бакпосев. Для микробиологической диагностики используют испражнения, рвотные массы, промывные воды желудка. Чтобы установить источник гастроэнтерита при массовом заражении, исследуют остатки продуктов, воду для питья. Материал сеют на питательные среды, а также проводят ИФА и ПЦР кала на острые кишечные инфекции.
- Анализы крови. Гемограмма назначается, чтобы оценить степень обезвоживания (по уровню гематокрита) и выявить признаки инфекционного воспаления. Дополнительно рекомендуют биохимическое исследование и коагулограмму. Для быстрой диагностики гастроэнтерита, вызванного простейшими и паразитами, выполняют ИФА крови.
- Инструментальные методы. Исследования применяется только при осложненном течении гастроэнтерита либо при подозрении на хроническое заболевание ЖКТ в стадии обострения. В детской гастроэнтерологии пользуются неинвазивным методом УЗИ брюшной полости, для уточнения диагноза показаны ЭФГДС, рентгенография.
Лечение гастроэнтерита у детей
Диетотерапия и регидратация
Лечение легкого гастроэнтерита проводится в амбулаторных условиях, при среднетяжелом и тяжелом течении, особенно у детей до трехлетнего возраста, показана экстренная госпитализация. Врачебная тактика зависит от возраста пациента, степени обезвоживания. Терапию начинают с диеты: уменьшения суточного объема питания на 30-50% в острый период, использования слизистых супов и каш, овощных пюре. После исчезновения рвоты и диареи меню дополняют привычными продуктами.
Самый важный этап лечения — адекватная регидратация. Больным, которые могут пить воду и не страдают от неукротимой рвоты, восполнение потерь жидкости проводится перорально. Для этого применяют специальные растворы со сбалансированным содержанием электролитов, чтобы не допустить нарушений гомеостаза. В течение первых 6 часов детям обеспечивается усиленная регидратация, а затем переходят на поддерживающий этап.
При тяжелом состоянии ребенка методом выбора при гастроэнтеритах является парентеральная регидратация. Объем инфузионных растворов рассчитывают с учетом веса пациента и степени эксикоза. В первые 4-8 часов в стационаре проводится массивная водная нагрузка для коррекции патологических потерь и нормализации состояния ребенка. После улучшения самочувствия и появления жажды можно переходить на пероральную регидратацию.
Консервативная терапия
Антибактериальные средства для лечения острого гастроэнтерита в педиатрии назначаются по строгим показаниям — при наличии тяжелых форм болезни у детей грудного возраста до полугода, иммунодефицитных состояний и гемолитических анемий во всех возрастных группах, развитии вторичных бактериальных осложнений. Из антибиотиков применяют цефалоспорины, макролиды, производные нитрофурана. Патогенетическая терапия включает ряд препаратов:
- Пробиотики. Лекарства нормализуют микрофлору кишечника и повышают естественный иммунитет к действию бактерий и вирусов. Их принимают в дополнение к антибиотикам или в качестве самостоятельных лекарств. В практической гастроэнтерологии применяют препараты с лакто- и бифидобактериями, сахаромицетами.
- Энтеросорбенты. Средства фиксируют на своей поверхности возбудителей кишечных инфекций и их токсины, уменьшают повреждающее действие на кишечную стенку, предотвращают генерализацию процесса. Лучшими для приема детьми признаны «белые» сорбенты, которые отличаются безопасностью, не требуют приема большого количества таблеток (как в случае с активированным углем).
- Иммуномодуляторы. Рекомендованы при тяжелых вирусных гастроэнтеритах для ускорения выздоровления, если собственные защитные силы детского организма снижены. Используются рекомбинантные интерфероны, индукторы интерферонов, иммуноглобулиновые препараты.
- Ферменты. Медикаменты не имеют высокого уровня доказательности, но изредка назначаются при затяжных гастроэнтеритах, которые сопровождаются нарушениями переваривания пищи. Средства с панкреатическими энзимами улучшают расщепление нутриентов и предотвращают развитие у детей белково-энергетической недостаточности.
Прогноз и профилактика
При легких и среднетяжелых формах болезни выздоровление наступает спустя 1-2 недели без неприятных последствий. В случаях тяжелого гастроэнтерита прогноз у детей определяется своевременностью обращения за медицинской помощью и объемом лечебных мероприятий. Раннее начало регидратации в сочетании с медикаментозной терапией значительно снижает риск осложнений.
Современная мера профилактики ротавирусной инфекции у детей — вакцинация, которую проводят в возрасте от 6 месяцев до 3 лет. Для предупреждения остальных форм гастроэнтерита нужно соблюдать стандартные правила: приучать ребенка к личной гигиене, тщательно мыть продукты и проводить их термическую обработку, не использовать питьевую воду из неизвестных источников.
Источник
