Дисплазия тазобедренного сустава ребенка 2 года

Дисплазия тазобедренного сустава – врожденное заболевание, которое без грамотного лечения с высокой вероятностью приводит к вывиху или подвывиху головки бедренной кости. Дисплазия представляет собой недоразвитие соединительной ткани, участвующей в его формировании, в том числе и связочного аппарата. Степень недоразвития сильно варьируется: от незначительной гипермобильности до грубых нарушений подвижности.
Дисплазия ТБС взрослого человека на рентгене
Что такое дисплазия тазобедренного сустава
Это понятие включает достаточно широкий диапазон патологических изменений ТБС:
- неонатальная нестабильность;
- дисплазия вертлужной впадины;
- подвывих бедра;
- истинный вывих бедра.
Дисплазия сопровождается выраженными нарушениями биомеханики движений бедра, что приводит к перегрузке суставного хряща и раннему развитию остеоартроза у молодых людей. Поэтому очень важно выявить дисплазию ТБС у ребенка как можно раньше, так как без лечения она приводит к инвалидизации. Родители могут заподозрить это заболевание по асимметрии кожных складок на бедрах, укорочению ноги и ограничению подвижности бедра при отведении ноги в сторону.
Во всем мире дисплазия относится к широко распространенным врожденным заболеваниям – средняя частота встречаемости колеблется от 2 до 4%. Значительно больше болезни подвержен женский пол – до 80% всех пациентов это девочки. Также отмечается выраженная расово-этнические зависимость. У скандинавских народов частота встречаемости достигает 4%, у европейцев 1-2%, у южных китайцев, негров и индейцев Южной Америки почти не встречается, а больше всего подвержены этой патологии индейцы Северной Америки.
Видео биомеханики дисплазии
Почему возникает дисплазия ТБС: причины и механизмы развития
К возникновению дисплазии тазобедренного сустава приводит целый комплекс причин. При определенных обстоятельствах вероятность ее возникновения возрастает в несколько раз. Предрасполагающие факторы:
- Наследственная предрасположенность – у детей, родители которых страдали от дисплазии, она встречается в 12 раз чаще.
- Тазовое предлежание плода увеличивает вероятность развития дисплазии ТБС в 10 раз.
- Токсикоз беременных.
- Маловодие во время беременности.
- Многоплодная беременность.
- Большой вес ребенка при рождении.
- Медикаментозная коррекция беременности (введение различных лекарств для сохранения беременности).
Существует несколько теорий возникновения дисплазии ТБС. В рамках гормональной теории предполагается, что одним из ключевых факторов развития патологии является дисбаланс между эстрогенами и прогестероном. В эксперименте на крысах (https://.springer.com/article/10.1007/BF00266341) было показано, что повышенное содержание эстрогенов препятствует развитию дисплазии, в то время как повышение концентрации прогестерона способствует ее формированию.
В рамках механической теории большое значение придается механическим факторам, действующим на плод в период его интенсивного роста. Так, большой размер плода и тазовое его предлежание сопровождаются более интенсивным воздействием деформирующих сил на тазобедренный сустав. Что в конечном счете и приводит к его нестабильности, вывиху или подвывиху.
Это интересно! У народов, традиции которых предусматривают тугое пеленание детей, дисплазия тазобедренного сустава встречается чаще (https://www.sciencedirect.com/science/article/abs/pii/S0031395514001461?via%3Dihub).
Механизм развития дисплазии ТБС непосредственно связан с его анатомо-физиологическими особенностями у детей. У детей вертлужная впадина более плоска, она расположена почти вертикально (у взрослых – наклонно), связочный аппарат более эластичен. Удержание головки бедренной кости в вертлужной впадине осуществляется за счет круглой связки, суставной губы и связочного аппарата.
В зависимости от того, какой из элементов ТБС преимущественно поражается, выделяют следующие формы дисплазии:
- Ацетабулярная – связана с нарушением развития самой вертлужной впадины.
- Ротационная дисплазия – обусловлена нарушением геометрии костей в горизонтальной плоскости.
- Дисплазия, связанная с недоразвитием верхних отделов бедренной кости.
Нарушения развития одного из вышеупомянутых элементов ТБС приводят к тому, что головка бедренной кости не может удержаться в вертлужной впадине – она смещается кнаружи и вверх. При частичном выходе суставной поверхности головки за пределы впадины развивается подвывих головки. При прогрессировании процесса суставные поверхности впадины и головки утрачивают контакт, при этому суставная губа подворачивается внутрь сустава – так развивается истинный вывих бедра.
Как проявляется дисплазия тазобедренного сустава – симптомы и признаки
Родители грудного ребенка в состоянии сами заподозрить наличие у него дисплазии ТБС. Типичные признаки:
- укорочение бедра;
- ограничения в отведении бедра (в положении на спине ножки ребенка, согнутые в коленных и тазобедренных суставах, разводят в стороны, если между ними образуется угол менее 160° – вероятность дисплазии очень высокая);
- симптом “щелчка” (по-научному, называется симптом Маркса-Ортолани) – при медленном разведении согнутых ног может раздаться щелчок на стороне поражения. При этом пораженная ножка немного дергается.
- асимметрия кожных паховых, ягодичных и подколенных складок – наиболее сильно асимметрия выражена у детей старше 2 месяцев.
Асимметрия кожных складок может отсутствовать при двустороннем поражении.
Диагностика дисплазии у детей
Заподозрить дисплазию ТБС у новорожденного ребенка можно еще в период нахождения в роддоме. При подозрении на патологию врачи обязательно рекомендуют в течение 3-х недель после выписки обратиться к детскому ортопеду. Дети с сомнительным диагнозом и при наличии большого количества факторов риска осматриваются специалистом каждые 3 месяца.
Диагностика дисплазии ТБС у детей включает:
- Клинический осмотр ребенка ортопедом. Во время осмотра врач оценивает симметричность ног, определяет наличие или отсутствие симптома Маркса-Ортолани.
- Рентгенография тазобедренных суставов. Выполняется только детям старше 3-х месяцев, так как в более младшем возрасте этот метод диагностики не эффективен.
- Ультрасонография тазобедренного сустава – “золотой стандарт” при постановке диагноза дисплазии.
Окончательный диагноз выставляется только при наличии клинических признаков в сумме с инструментально выявленными патологическими изменениями в суставах.
Последствия дисплазии тазобедренного сустава
Незначительные изменения в суставах, обусловленные дисплазией, в молодом возрасте могут длительное время ничем не проявляться. Но с возрастом увеличивается риск вероятности развития диспластического коксартроза. При этом, чем более выражены патологические изменения, тем в более раннем возрасте формируется коксартроз. У некоторых пациентов он развивается уже в возрасте 25-27 лет. Обычно первые симптомы коксартроза проявляются при уменьшении двигательной активности, у женщин очень часто он манифестирует во время беременности.
Типичные признаки диспластического коксартроза – внезапное начало и стремительное прогрессирование. Сначала появляются неприятные ощущения при движении, затем боли и ограничение подвижности сустава. По мере прогрессирования болезни происходит формирование порочной установки бедра – нога в тазобедренном суставе развернута кнаружи и несколько согнута.
При тяжелой дисплазии, проявляющейся истинным вывихом бедра, и несвоевременном его вправлении возможно формирование неполноценного ложного сустава. В современном мире это осложнение практически не встречается ввиду хорошей диагностики.
Методы лечения
Множество исследований (вот лишь один обзор – https://insights.ovid.com/pubmed?pmid=12089497 ) показало, что в 96% случаев патологические изменения, выявленные в ТБС у новорожденных детей с помощью УЗИ, спонтанно исчезают в течение 6 недель. Лечению должны подвергаться только те дети, у кого патологические симптомы сохраняются более 1,5 месяцев. Лечение в этом случае должно начинаться как можно раньше.
У детей используется преимущественно консервативное лечение, заключающееся в использовании различных конструкций, удерживающих бедро в определенном положении. У детей младшего возраста применяют мягкие эластичные конструкции, например, ортопедический бандаж “стремена Павлика” (Pavlik harness). Ношение бандажа обязательно дополняется ЛФК со специально разработанными комплексами упражнений и массажем ягодичных мышц.
Стремена Павлика
В тяжелом случае дисплазии при истинном вывихе бедра выполняется одномоментное вправление головки с последующим наложением гипсовой повязки. Гипсование применяется у детей в возрасте от 2 до 6 лет. В крайнем случае у детей до 8 лет прибегают к скелетному вытяжению. Продолжительность гипсовой иммобилизации может составлять несколько месяцев.
У детей старшей возрастной группы при неэффективности консервативной терапии проводят корригирующие операции. Известно несколько их разновидностей:
- Открытое вправление вывиха.
- Остеотомия бедренной кости – выполняется хирургическая переориентация головки бедренной кости. Это позволяет стабилизировать положение головки и стимулирует развитие вертлужной впадины (https://insights.ovid.com/crossref?an=01241398-201909000-00014).
- Ацетабулярная остеотомия – изменение конфигурации вертлужной впадины. Цель подобных операций заключается в увеличении охвата головки бедренной кости. Достигается это разными методами: двойная и тройная остеотомия, операция по Salter/Pemberton, остеотомия по Chiari и другие операции.
Прогноз при дисплазии тазобедренного сустава очень хороший. При раннем начале лечения полного восстановления функции сустава удается добиться в большинстве случаев. Без лечения же эта патология приводит к коксартрозу, требующему в дальнейшем эндопротезирования суставов.
Неплохие результаты показывают и хирургические операции, проводимые в запущенных случаях. Периацетабулярная остеотомия, выполненная пациентам в возрасте 13-50 лет, у части которых начинался коксартроз, позволяет жить полноценной жизнью не менее 20 лет (https://www.ncbi.nlm.nih.gov/pmc/articles/PMC2505253/). Другие виды операций демонстрируют сравнимую эффективность, поэтому активно применяются в клинической практике.
Источник
Статья написанная согласно с научными стандартами и проверена медицинским работником
Этот текст соответствует требованиям медицинской литературы, медицинским установкам и современным исследованиям и был пересмотрен медицинскими работниками. Источники и автор.
«Не мучайте ребенка, незачем ему эти стремена. Вот соседская Марина и без них нормально ходить научилась и все у нее хорошо»,
– не раз приходилось слышать подобные советы, не правда ли? К сожалению, в обществе бытует мнение, что дисплазия тазобедренных суставов у грудничка – это что-то такое, что не обязательно лечить. Мол, есть конечно случаи сложные, но в большинстве своем такие диагнозы сплошь и рядом.
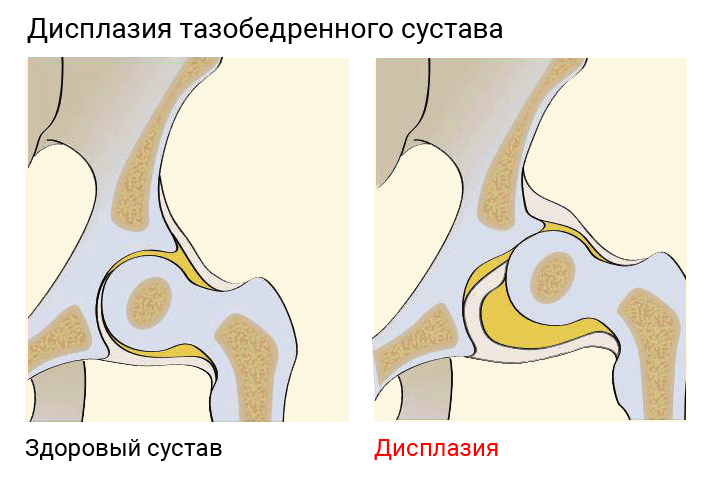
Фото: pomogisebesam.dp.ua
На самом же деле дисплазия совсем не мелочь. Ведь речь идет о врожденной неполноценности сустава, что может привести к подвывиху или еще хуже – вывиху. А чревато это серьезными последствиями, среди которых даже инвалидность. Во время определить проблему и помочь маленьким суставам новорожденного правильно развиться чрезвычайно важно.
Что такое дисплазия тазобедренных суставов? Классификация
Дисплазия тазобедренных суставов – неполноценность сустава, нарушение его «геометрии».
Это как с конструктором, когда одна деталь должна подходить к другой, чтобы сложилась целостная картинка. При дисплазии эти детали (бедренная кость и вертлюжная впадина) не «совпадают». Также позже появляются и медленней развиваются ядра окостенения. А потому механизм работает неправильно. Как результат – развитие маленького сустава искажается, что влечет за собой нежелательные последствия.
Еще одна характерная черта болезни – нарушение ацетабулярного угла (угла наклона крыши вертлужной впадины). У новорожденного его величина должна приравниваться к около 30°, а в малыша после 3-х месяцев – к 20°. У более старших детей такой угол уже может составлять и 15°. Любые нарушения величин – повод обратиться к ортопеду.
Различают три формы дисплазии тазобедренных суставов:
- ацетабулярная – патология вертлюжной впадины, когда последняя не может удерживать головку бедренной кости, потому что имеет неправильную форму;
- диафизарная – патология проксимального отдела бедренной кости. Как следствие – нагрузка на сустав распределяется неравномерно;
- ротационные- когда нарушена геометрия костей по горизонтали.
Выделяют три степени болезни:
- Предвывих – сустав неполноценный, но головка бедра находится в пределах вертлюжной впадины.
- Подвывих – в этом случае головка бедренной кости также на своем месте, но при движениях частично уходит за пределы впадины.
- Вывих – головка находится за впадиной полностью.
Чаще о дисплазии тазобедренных суставов приходится говорить с родителями девочек. Мальчики страдают патологией намного реже.
Почему рождаются дети з дисплазией?
Причин для неправильного развития тазобедренного сустава немало. Мы говорим не только о родовой или послеродовой травме. Все гораздо сложнее. Провоцировать патологию может:
- Генетическая предрасположенность;
- Здоровье матери, точнее ее гинекологические заболевания (например, миома матки или половые инфекции);
- Серьезные гормональные нарушения у матери при беременности;
- Крупный плод или наоборот слишком маленький (с весом менее 2,5 кг);
- Недоношенная беременность;
- Тазовое предлежание.
Если хоть одна причина присутствует в истории рождения вашего ребенка, следует не затягивать с диагностикой. Чем раньше будет определена патология, тем проще и быстрей можно будет с ней справиться.
Фото: womanadvice.ru
Диагностика болезни. Какие симптомы должны насторожить?
Что же должно привлечь внимание родителей? Симптомы дисплазии тазобедренных суставов следующие:
- Разница в длине ножек;
- Асимметрия складок на ягодицах или асимметрия ягодиц;
- Несимметричное разведение ножек;
- Щелчок при разведении ножек;
- Несовпадение количества складок на бедре;
- Ограниченная подвижность одной из ножек.
Совсем не обязательно, что каждая асимметрия будет говорить именно о дисплазии. Но при наличии одного их этих симптомов следует проверить, оправданы ли опасения, либо же малыш здоров.
Для диагностики используют два метода. Сначала это УЗД тазобедренных суставов. Часто ультразвука достаточно. Но если речь идет о подозрении на вывих, то после достижения ребенком 6-месячного возраста, его отправят на рентген-диагностику (рентген будет показательным лишь при достаточном уровне кальцинации костей, поэтому до 6-месячного возраста рентген-диагностика не оправдана)
Если у вас возникли вопросы, можете их смело задать на странице “Вопросы специалисту”
Лечение дисплазии тазобедренных суставов
Для лечения дисплазии тазобедренных суставов используют ортопедические инструменты, которые позволяют зафиксировать ножки ребенка в правильном положении. Дабы сустав развивался как надо. Для этого маленькому пациенту могут приписать носить некоторое время (длительность зависит от степени болезни и возраста ребенка) такие приспособления:
- Стремена Павлика;
- Подушка Фрейка;
- Шины-распорки: с подколенными туторами, с бедренными туторами, или возможностью передвигаться и даже ходить.
В сложных случаях возможно гипсование, использование кокситной повязки. А когда болезнь в запущенном виде, либо за лечение взялись у годовалого, а то и более взрослого ребенка, может понадобиться и хирургическое вмешательство.
Также для достижения позитивного результата рекомендуют физиотерапию, лечебную физкультуру и массаж. При этом массаж должен делать исключительно специалист, потому как человек без специальных навыков в данной ситуации может больше навредить, чем помочь.
Последствия упущенной дисплазии тазобедренных суставов
Что же ждет Марину и тех детишек, родители которых решили не лечить диагностированную дисплазию тазобедренных суставов? Последствия безобидного поначалу диагноза, к сожалению, будут далеко не безобидными. Если дисплазию в легкой форме можно исправить при помощи ортопедических средств или даже широкого пеленания без стремян за считанные недели, то от болезни, которую не лечили, так быстро не избавишься.
Во-первых, дисплазия тазобедренных суставов может «перерасти» в подвывих или вывих. Что же ждет человека з вывихом бедра, даже не врачу догадаться несложно. И мы говорим не только о боли.
Также среди нежелательных последствий невылеченной болезни-неоартроз. Это так называемое образование нового сустава, когда головка и впадина приспосабливаются к своим смещенным позициям и формируют совсем иной сустав. Это ведет к укорочению бедра, а также к снижению функции мышц, которые отводят бедро.
На заметку родителям: 4 «нельзя» для ребенка с дисплазией
- Нельзя искать нетрадиционные методы лечения, то есть надеяться на костоправов. Зная, что дисплазия – это неполноценность сустава, необходимо понимать, что «вправлять» еще не сформированную до конца головку бедра в неполноценную впадину равно как пытаться соединить две части от совсем разных конструкторов. В первые секунды может и удастся, но конструкция распадется очень быстро.
- Нельзя без разрешения лечащего врача преждевременно снимать стремена, подушку или шины, чтобы не обернуть процесс лечения в противоположную сторону.
- При дисплазии тазобедренных суставов у детей нельзя самостоятельно делать массаж, руководствуясь видео в интернете. Такие манипуляции можно доверить только специалисту.
- Ребенку, которому в детстве лечили вывих бедра, не рекомендуется в будущем заниматься художественной гимнастикой или фигурным катанием. Полезными для его здоровья будут такие виды спорта как плаванье, велоспорт.
И что самое важное – нельзя игнорировать проблему или надеяться на то, что все пройдет и так. Чем раньше вы обратитесь к специалисту и начнете лечение, тем быстрей удастся забыть о дисплазии тазобедренных суставов.
Вся информация, изложенная в блоге, носит информационный характер и не заменяет очной консультации врача!
Источники:
- https://ortho.aaos.org/en/diseases-conditions/developmental-dislocation-dysplasia-of-the-hip-ddh/
- https://www.webmd.com/children/what-is-hip-dysplasia
- https://hipdysplasia.org/developmental-dysplasia-of-the-hip/causes-of-ddh/
- https://www.breastfeeding.asn.au/bf-/hip-dysplasia
- https://sportmedical.net/health-family/zdorove-rebenka/displaziya-tazobedrennogo-sustava
Источник
Дисплазия тазобедренного сустава у ребенка – одна из самых распространенных патологий новорожденных. Встречается этот порок развития от 3 до 20% случаев. Существуют гендерные и этнические особенности. В Норвегии она отмечается у 4%, в Англии – у 2%, а в России и Украине – у 12% младенцев.
Что такое дисплазия у ребенка, какие бывают формы?
Дисплазия тазобедренного сустава – это первичная несостоятельность сочленения, вызванная нарушением его внутриутробного развития. Некоторые авторы считают, что дисплазия у детей до года – физиологическое явление, которое при адекватной терапии можно скорректировать без отдаленных последствий.
Что такое дисплазия у ребенка поможет понять знание об анатомии новорожденного.
Нормальный сустав новорожденного состоит из:
- головки бедренной кости;
- ветлужной ямкой, ее глубина меньше диаметра головки;
- хрящевого лимба или суставной губы – образование располагается по краю впадины, увеличивая ее глубину и стабилизируя сустав;
- околосуставной капсулы, плотно охватывающей сочленение и обеспечивающей его устойчивость;
- внутрисуставных и околосуставных связок.

Локализация костей ТБС у ребенка с дисплазией.
Своеобразным анатомическим маркером полностью сформировавшегося тазобедренного сустава является внутрисуставная связка. Ее роль – в центрировании головки во впадине, особенно у новорожденных малышей, когда впадина наиболее уплощенная и наименее соответствует форме головки.
Оценивают степень недоразвития тазобедренного сочленения малыша по количеству признаков аномалии:
- суставная капсула тонкая, растянутая и границы ее прикрепления смещены;
- наружные связки слаборазвиты и не вплетаются в стенки капсулы;
- связка головки бедренной кости длиннее наружных, имеет лентовидную форму, тонкая;
- ветлужная впадина мелкая, вытянутая, имеет овальную форму;
- суставная губа имеет неравномерную толщину, высоту, деформирована;
- головка бедренной кости больше впадины, не совпадает с ней по форме и немного деформирована;
- шейка бедренной кости толстая, короткая, плохо выражена.
В зависимости от количества обнаруженных отклонений от нормы и выявленных нарушений развития, смещений выделяют несколько форм патологии:
- предвывих;
- подвывих;
- вывих.
При предвывихе бедренный сустав незрелый – отмечается 1-2 признака дисплазии, но головка находится в ветлужной впадине. Из-за растянутой околосуставной сумки и неразвитой связки головка легко движется, покидает выемку и также легко соскальзывает в нее.
При подвывихе сустав недоразвит и головка частично смещена относительно центра впадины, но остается в пределах суставной губы, сдвигая ее вверх.
Обе формы считаются условно-нормальным вариантом строения тазобедренного сустава. При неблагоприятных условиях предвывих и подвывих могут привести к самому неблагоприятному варианту дисплазии – врожденному вывиху.
При вывихе проксимальная часть кости полностью находится вне суставной впадины. Представить, насколько тяжелой патологией является врожденный вывих и каковы последствия отсутствия его коррекции, можно увидев, как ходит ребенок при дисплазии и как изменена его походка.

Один из методов коррекции последствий дисплазии ТБС у девочек
Девочка более подвержена риску возникновения и развития патологии. У девочек в 5 раз чаще наблюдаются нарушения. Чаще всего неправильное развитие отмечается в левом сочленении (60%). Встречаемость аберраций обеих суставов или только правого – одинакова.
Дисплазия тазобедренных суставов у детей – причины возникновения
Дисплазия тазобедренных суставов у детей, причины которой сегодня вызывают у исследователей споры и разногласия, может быть вызвана различными факторами:
- генетические аномалии, влияющие на синтез коллагена;
- гормональный дисбаланс – нарушение активности паротина, кальцитонина и паратиреоидного гормона, влияющего на процесс остификации;
- акушерское отягощение – многоплодие, уменьшение околоплодной жидкости, тазовое предлежание или слишком большой плод;
- опухоли и спайки в матке.
Часто дисплазия ТБС у детей отмечается при появлении их на свет с низким весом – менее 2,5 кг и у недоношенных новорожденных. Тазовое предлежание плода и маловодие в совокупности увеличивает риск дисплазии младенца в 9,5 раз. А каждая патология в отдельности – более чем в 3,5 раза.
Дисплазия тазобедренного сустава у плода также может возникнуть из-за курения при беременности, плохой экологии, вредных условий работы. Гормональный дисбаланс может возникать при ранней беременности или на фоне лечения гормонами. Некоторые авторы подчеркивают вред тугого пеленания малыша. Согласно исследованиям, там, где тугое пеленание было отменено, частота встречаемости дисплазии бедра у малышей снизилась на 80%.
Как определить дисплазию у ребенка
Согласно опубликованным в отечественной литературе данным, высокие показатели дисплазии бедренного сустава в нашей стране обусловлены погрешностями диагностики. Внедрение современных аппаратных методов исследования позволили снизить частоту установления дисплазии с 0,57% до 0,43% случаев в популяции.
Как выявить дисплазию тазобедренных суставов у ребенка? Отдельные симптомы определяются визуально и с помощью тестов:
- бедро тугоподвижно;
- движение в ТБС вызывает дискомфорт;
- ягодичные складки расположены ассиметрично;
- разная длина ножек;
- на бедре имеется дополнительная складка;
- ощущается эффект соскальзывания;
- мышцы ножки находятся в гипертонусе.

На фото видна различная длина ножек у детей при дисплазии.
Эти симптомы внимательные родители могут заметить самостоятельно у младенца. Осмотр актуален особенно, если в семье имелись случаи дисплазии бедренного сустава. Однако при выявлении визуальных признаков диагноз только в 1/2 случаев подтверждается с помощью УЗИ.
Инструментальная диагностика позволяет выявить врожденный вывих на ранней стадии и оценить нарушение не только костной ткани бедра, но и хрящевой, мышечно-сухожильного аппарата.

На фото показано, как определить дисплазию у ребенка с помощью аппарата УЗИ
Дисплазия тазобедренных суставов у детей, симптомы которой можно установить с помощью различных методов диагностики, может быть подтверждена сразу в условиях роддома. Педиатр осматривает малыша после рождения и при подозрении на дисплазию и рекомендует показать его ортопеду.
После выписки педиатр продолжает наблюдать ребенка. Повторный скрининг ортопед производит в 4-6 недель жизни. Высокий уровень патологии ТБС в популяции обусловлен поздней обращаемостью. Более половины малышей впервые были осмотрены ортопедом только в возрасте 3-6 месяцев, а диагностика с применением УЗИ проводилась позже полугода.
Лечение дисплазии тазобедренного сустава
Лечение при выявлении дисплазии следует начинать незамедлительно. Пока скелетная система не сформировалась окончательно, терапия эффективна и не будет длительной.
Сразу после рождения специалист назначает широкое пеленание ножек, колен. Пеленку складывают таким образом, что свободные ее концы образуют большой треугольник, а из внутренних углов формируется сложенный в несколько раз прямоугольник. Ребенка кладут на пеленальный стол, чтобы верхняя часть треугольника находилась по центру спинки, а концы – под коленями малыша. Плотный прямоугольник находится между ножками.
При этом колени согнуты, бедра отведены в стороны. Прямоугольник подворачивается, и бедра заворачиваются свободными концами пеленки. Как лечить дисплазию тазобедренного сустава у ребенка с помощью свободного пеленания должен показать на консультации специалист и необходимо точно следовать указаниям.
Врач также должен рекомендовать специальные упражнения. Как можно чаще необходимо выкладывать малыша на спинку и разводить ножки, которые согнуты. Полезны водные упражнения после рождения во время купания, плаванье на животе, позволяющие хорошо отводить ножки в стороны.
При тяжелой форме дисплазии, если пеленание не дает ожидаемого результата ортопед может назначить ношение:
- Стремян Павлика – одного из самых эффективных ортопедических устройств. Оно состоит из системы ремней, выполненных из мягких, прочных, гипоаллергенных тканей. С их помощью сустав фиксируется в нужном положении до тех пор, пока суставной аппарат не окрепнет. Стремя обеспечивает подвижность сочленения бедра, что предупреждает некроз эпифиза бедренной кости. Врач назначает ношение стремян ребенку с 3 недель до 9 месяцев.
- Шины Фрейка – пособие выглядит как подушка или перинка с помощью, которой ножки малыша фиксируются в положении разведения, согнутыми. Подушка прокладывается между ножками и крепится с помощью плечевых лямок или широкого пояса. С ростом ребенка конструкция меняется на больший размер. Самый маленький размер шины рассчитан на ребенка в возрасте 1 месяца, а самый большой на девятимесячного.
Когда ребенок начинает ходить, ему устанавливают специальные приспособления-расширители, не мешающие движениям и удерживающие бедра в правильном положении.
Ортопед перед началом лечения обязан предупредить родителей, что процесс выздоровления длительный, требует терпения, упорства и четкого соблюдения рекомендаций. В процессе лечения врач проводит скрининговые исследования. С помощью УЗИ он контролирует процесс созревания тазобедренного сустава, нормальное положение его частей и, при необходимости, вносит коррекции для терапии вывиха.
Для ускорения лечения заболевания методики дополняют физиотерапией:
- массажем;
- бальнеологическими процедурами;
- ЛФК;
- витаминотерапией.
Только ортопед принимает решение, как лечить дисплазию тазобедренного сустава у ребенка. Следует помнить, что заболевание приводит к тяжелым осложнениям, воспалению и деформации сустава (коксартроз, артроз), укорочению конечности, неправильной походке, инвалидности.
В особо сложных случаях и если время упущено назначают оперативное лечение:
- вправление бедра;
- транспозиция ветлужной впадины;
- остеотомия таза с корригирующей остеотомией бедра.
Современные методы лечения предусматривают на ряду с традиционными и медикаментозную терапию. Для улучшения микроциркуляции в тканях сустава назначают детям старше 1 года препараты – Компламин, Теоникол, Курантил, Трентал.
Чем раньше начато лечение, тем лучше результаты будут получены. Дисплазия тазобедренных суставов у детей, лечение которой начинали с трехмесячного возраста, полностью устранялась за срок не более 6 месяцев. Малыши в возрасте 3-6 месяцев лечились от 6 до 9-12 месяцев. В возрасте старше 9 месяцев при том же сроке результат был хуже.
Что делать для профилактики?
Профилактика заболевания необходима не только для предотвращения рецидива и прогрессирования дисплазии, но и для предотвращения ее появления у ребенка из группы риска.
Ребенка не рекомендуется туго пеленать, нужно делать упражнения, стимулирующие созревание суставов, и массаж. Освоить навыки поможет специалист. Дисплазия тазобедренных суставов у детей, массаж для которой должен делать только врач-вертебролог, мануальный терапевт. Самолечение недопустимо.
Также показано втирание жирорастворимых витаминов А и D (1-2 капли) в область мечевидного отростка грудины. Ребенку можно давать растертую в порошок скорлупу вареного куриного яйца для укрепления костей. Прогулки на свежем воздухе, солнечные ванны помогут синтезировать эндогенный витамин D.
Если следовать рекомендациям врача, то ребенок уже через 6-12 месяцев догонит в физическом развитии сверстников и сможет самостоятельно ходить.
Источник
